Предлагаемый способ относится к медицине, точнее к клинической хирургии, и предназначен для выполнения катетеризации правой желудочно-сальниковой артерии (ПЖСА) с целью профилактики и лечения осложнений после дистальной и проксимальной резекции желудка и гастрэктомии путем длительного введения лекарственных веществ в послеоперационном периоде.
Подведение лекарственных веществ к органам панкреатогастродуоденальной зоны через ПЖСА является эффективным и перспективным способом профилактики и лечения различных послеоперационных осложнений (острый панкреатит, гнойно-септические осложнения, несостоятельность культи двенадцатиперстной кишки и др. ; см. В.А.Козлов и др. Абдоминизация поджелудочной железы, бурсооментоскопия и локальная гипотермия в лечении острого панкреатита. Свердловск, 1988; Малышко и др. Катетеризация желудочно-сальниковой артерии при воспалительных заболеваниях поджелудочной железы. В кн.: Тезисы докладов десятой научно-практической конференции врачей ГКБ 40. Свердловск, 1989, с.33-34).
Известен способ катетеризации ПЖСА во время лапаротомии, предпринятой у больных острым панкреатитом (см. Григорьев В.А. Медикаментозное купирование панкреатитов методом интраоперационной эндоартериальной инфузии. В кн.: Эндоваскулярная катетерная терапия. М., 1979, с. 94-95). Сущность способа заключается в следующем. После выполнения лапаротомии в большом сальнике на расстоянии 5-6 см от привратника выделяют и перевязывают ПЖСА. Проксимальнее лигатуры через поперечный разрез артерии вводят канюлю, которую фиксируют к стенке артерии второй лигатурой. Интраоперационную внутриартериальную инфузию осуществляют в течение 10-12 мин. После окончания инфузии артерию перевязывают. Серьезными недостатками этой методики являются, во-первых, однократное введение лекарственных веществ только во время операции, во-вторых, артерию после окончания инфузии перевязывают, в-третьих, незначительная терапевтическая эффективность однократного введения лекарственных веществ, в-четвертых, невозможность длительного введения лекарственных веществ в послеоперационном периоде.
В другом известном способе катетеризацию ПЖСА выполняют с целью предупреждению и лечения острого панкреатита после резекции желудка по поводу язвенной болезни (см. Авдалбекян С.Х. и др. Регионарная внутрисосудистая лекарственная терапия в профилактике и лечении острых панкреатитов. В кн.: Тезисы пятого Всероссийского съезда хирургов. Свердловск, 1978, с.168-169). При этом способе производят лапаротомию, резекцию желудка, катетеризацию ПЖСА в 6-8 см от привратника. Участок желудочно-ободочной связки подшивают к передней брюшной стенке, катетер выводят наружу через отдельной прокол. С целью профилактики и лечения послеоперационного панкреатита проводят инфузию лекарственных веществ в ПЖСА в течение 5-6 дней после операции. Серьезными недостатками указанного способа является, во-первых, невозможность катетеризации ПЖСА при вовлечении желудочно-ободочной связки в патологический процесс, при пенетрации в нее язвы, во-вторых, рубцовые изменения и укорочение желудочно-ободочной связки, которые не позволяют подтянуть ее к передней брюшной стенке.
В литературе имеются указания на применение круглой связки печени с целью наружного дренирования желчевыводящих путей (см. Тоскин К.Д. и др. Варианты дренирования при реконструктивных и восстановительных операциях по поводу стриктур и травм желчных путей. Хирургия, 1990, N 10, с.75-78). В предлагаемом способе дренажная трубка проводится через холедохотомическое отверстие, левый долевой проток и далее внутри круглой связки печени наружу, на переднюю брюшную стенку. Круглая связка печени предварительно отсекается от пупочного кольца и после выполнения дренирования выводится наружу вместе с дренажной трубкой через отдельный разрез передней брюшной стенки. Таким образом, дренажная трубка полностью располагается внебрюшинно. К недостаткам этого варианта внебрюшинного дренирования желчных путей следует отнести вероятность повреждения левой ветви воротной вены в момент проведения дренажной трубки и опасность возникновения массивного венозного кровотечения.
Наиболее близким из известных способов катетеризации ПЖСА, взятого нами в качестве прототипа, является способ катетеризации сосудов брюшной полости, разработанный Е.В.Малышко (см. Малышко Е.В. Метод лапароскопической катетеризации сосудов брюшной полости: Дисс. канд.мед.наук. Свердловск, 1986, 225 с. ). Способ заключается в следующем. В толще желудочно-ободочной связки, на границе антрального отдела и тела желудка выделяют ПЖСА и берут ее на держалки. Дистальный отдел артерии перевязывают, вскрывают ее просвет и через разрез вводят катетер, который продвигают в проксимальном направлении на 6-8 см. Катетер фиксируют в просвете сосуда второй лигатурой. Через прокол в передней брюшной стенке катетер вместе с артерией выводят наружу, прошивают края апоневроза теми же лигатурами. Ушивают рану так, чтобы вскрытый участок сосуда находился внебрюшинно, в тканях брюшной стенки.
Однако прототип имеет ряд существенных недостатков. 1. Способ предусматривает катетеризацию ПЖСА на границе антрального отдела и тела желудка и подтягивание желудочно-ободочной связки к передней брюшной стенке, что позволяет применить метод только у больных острым панкреатитом или острым панкреонекрозом. 2. При удалении большого сальника вместе с желудочно-ободочной связкой и ПЖСА во время дистальной и проксимальной резекции желудка и гастроэктомии по поводу рака данный способ не может быть использован. 3. В тех случаях, когда желудочно-ободочная связка рубцово изменена или инфильтрована в результате пенетрации язвы желудка или прорастания раковой опухоли, катетеризация ПЖСА указанным способом также не выполнима из-за сложности подтянуть связку к передней брюшной стенке с целью ее фиксации.
Целью настоящего изобретения является устранение отмеченных недостатков, то есть: 1) создание условий для успешной катетеризации ПЖСА после дистальной и проксимальной резекции желудка и гастроэктомии, выполненных по поводу язвенной болезни и рака желудка; 2) обеспечение постоянного внутриартериального введения лекарственных веществ в течение длительного послеоперационного периода с целью профилактики и лечения послеоперационных осложнений (острого послеоперационного панкреатита, несостоятельности швов культи двенадцатиперстной кишки [ДПК] и др.); 3) улучшение непосредственных результатов после дистальной и проксимальной резекции желудка и гастрэктомии.
Поставленную цель достигают следующим образом.
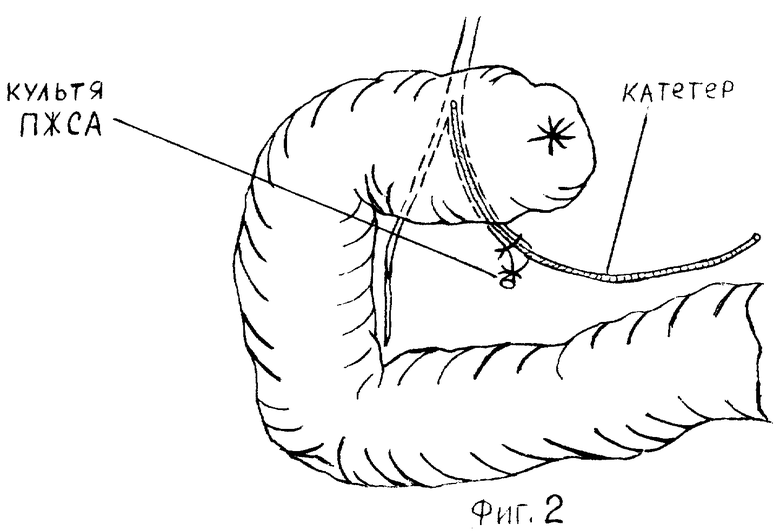
Выполняют дистальную или проксимальную резекцию желудка или гастрэктомию, удаляют единым блоком часть или весь желудок, малый и большой сальники вместе с желудочно-ободочной связкой, левой и правой желудочно-сальниковыми артериями. При этом во время мобилизации желудочно-ободочной связки в области пилородуоденального перехода, у нижнего края верхней горизонтальной части ДПК выделяют начальный отдел ПЖСА на протяжении 2,0 - 2,5 см. Правая желудочно-сальниковая артерия начинается от желудочно-двенадцатиперстной артерии, проходит позади ДПК, появляется из-под нижнего края верхней горизонтальной части ДПК и идет влево, между листками желудочно-ободочной связки к большой кривизне желудка (см. Кованов В.В. в кн. : Оперативная хирургия и топографическая анатомия. М., Медицина, 1978, с.172-173; Синельников Р.Д. в кн.: Атлас анатомии человека. М., Медицина, 1979, т.2 с.331-332). ПЖСА выделяют у нижнего края верхней горизонтальной части ДПК, а затем на зажиме пересекают и перевязывают в 2.0 - 2,5 см от стенки кишки (фиг. 1) Органокомплекс удаляют, ушивают культю ДПК, формируют пищеводно-тонкокишечный или желудочно-тонкокишечный анастомоз известными способами.
Оставшийся лигированный участок ПЖСА проксимальнее лигатуры рассекают ножницами в косом направлении до середины просвета сосуда. В просвет артерии вводят конец катетера, который предварительно заполняют раствором гепарина. Катетер продвигают проксимально на 4-5 см, т.е. до уровня деления желудочно-двенадцатиперстной артерии (фиг. 2). Для катетеризации сосуда применяют полиэтиленовые катетеры отечественного производства, длиной 35-40 см, с наружным диаметром 2 мм, с внутренним диаметром 1,5 мм. Катетер фиксируют в просвете артерии с помощью лигатуры.
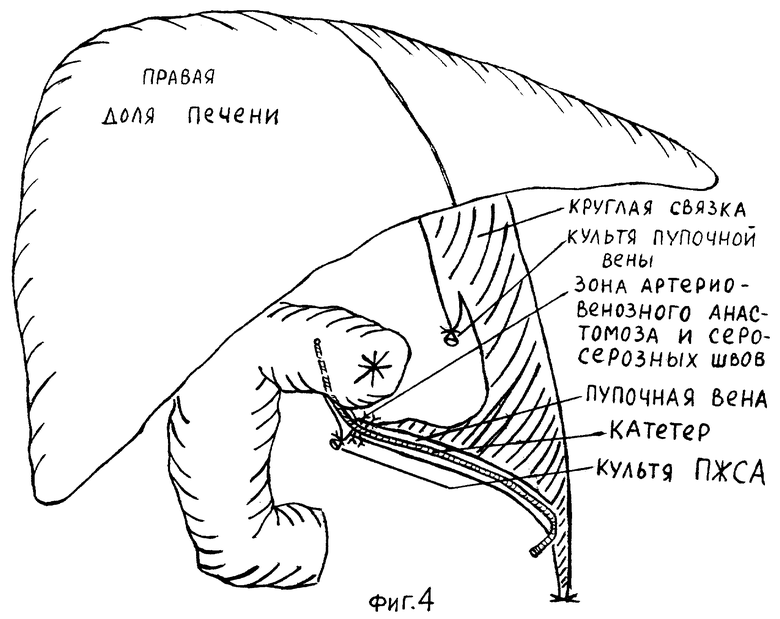
В толще круглой связки печени пальпаторно находят пупочную вену, которая определяется в виде плотного тяжа диаметром 0,3 - 0,4 см. На расстоянии 2,5 - 3 см от пупочного кольца над пупочной веной рассекают париетальную брюшину. Выделяют вену из жировой клетчатки круглой связки печени и проводят под нее 2 капроновые лигатуры. Лигатуры не вытягивают. Рассекают стенку вены в поперечном направлении между лигатурами, умеренно растягивая последние, что позволяет обнаружить момент вскрытия облитерированного просвета пупочной вены по гладкой эндотелиальной выстилке. Реканализацию вены выполняют с помощью металлического проводника диаметром 2 мм, длиной 12 см. На рабочем конце проводника есть приспособление для крепления катетера (фиг. 3). Другой конец проводника имеет вид петли овальной формы шириной 1 см, длиной 2 см. Проводник медленно проводят в проксимальном направлении, в сторону печени, бужируя вену на протяжении 9 см. Здесь пупочную вену пересекают, проксимальный отдел ее на зажиме перевязывают. Из круглой связки печени выкраивают участок длиной 5-6 см вместе с пупочной веной так, чтобы проксимальный отдел этого участка мог быть свободно перемещен к катетеризованному участку ПЖСА. На рабочем конце проводника катетер укрепляют и проводят последний внутри пупочной вены.
Формируют на катетере артерио-венозный анастомоз известными способами: либо инвагинационный (конец-в-конец) - на фигуре не показано, либо конец-в-бок (фиг. 4). Дополнительно вокруг сформированного артерио-венозного анастомоза накладывают 5-6 отдельных серо-серозных швов, захватывая брюшину круглой связки печени вокруг пупочной вены и париетальную брюшину вокруг катетеризированного участка ПЖСА.
На передней брюшной стенке, отступя на 3,5 см влево от средней линии и на 4 см выше пупка, производят прокол кожи и формируют пункционный канал в передней брюшной стенке. Через сформированный канал выводят наружу проводник c катетером и двумя лигатурами, наложенными ранее на пупочную вену. Обе лигатуры завязывают и подшивают их к апоневрозу и подкожно-жировой клетчатке. Таким образом, артериальный катетер полностью находится внебрюшинно в просвете пупочной вены. На рану накладывают шов, которым дополнительно фиксируют катетер к коже. Проводник удаляют из катетера. К катетеру подбирают иглу, заполняют его раствором гепарина. На иглу устанавливают заглушку.
Таким образом, разработанный способ позволяет в любых ситуациях выполнить катетеризацию ПЖСА для введения лекарственных веществ и использовать этот высоко эффективный метод с целью профилактики и лечения послеоперационных осложнений. По показаниям, чрескатетерная терапия проводится в течение 3-11 дней, в среднем 6-7 суток после операции.
На 8-9-е сутки катетер из артерии удаляют. Выполняют это следующим образом. Срезают лигатуру, которая фиксировала катетер к коже, и подтягивают его на 3 см, вновь фиксируют к коже и убирают под повязку. На следующий день катетер снова подтягивают на 3 см. Еще через сутки удаляют оставшуюся часть катетера. Постепенное удаление катетера способствует образованию тромба в культе ПЖСА и в пупочной вене, что предупреждает возникновение наружного артериального кровотечения. После удаления катетера место его стояния обрабатывают раствором антисептика. Осложнений, связанных с катетеризацией культи ПЖСА и с удалением катетера, мы не наблюдали.
Разработанный способ применен нами в клинике у 12 больных: у 2 - после гастрэктомии по поводу рака тела желудка, у 6 - после дистальной резекции по поводу рака антрального отдела желудка, у 4 - после резекции желудка по поводу язвенной болезни, осложненной пенетрацией язвы в желудочно-ободочную связку и поджелудочную железу. Во всех 12 случаях на операции имела место вынужденная травма поджелудочной железы и была высокой вероятность развития острого панкреатита и других послеоперационных осложнений. Летательных исходов в этой группе больных не было.
Приводим пример клинического использования разработанного метода.
Больной П., 69 лет, и.б. 5447, поступил в клинику 02.04.1996 г. Диагноз: рак тела желудка, T2NoMo, желчно-каменная болезнь, холедохолитиаз, стенозирующий папиллит 15.04.1996 г. больному произведена эндоскопическая ретроградная папиллосфинктеротомия с низведением камней холедоха в ДПК. 29.04.1996 г. выполнена с межкишечным анастомозом по Ру и эзофагоеюноанастомозом конец-в-конец. На операции опухоль по задней стенке тела желудка прорастает мышечный слой, спаяна с капсулой ПЖ. Мобилизация желудка сопровождалась вынужденной травмой поджелудочной железы. Учитывая высокий риск развития послеоперационного панкреатита, решено выполнить катетеризацию культи ПЖСА по описанной выше методике. С этой целью в области культи ДПК, у нижнего края верхней горизонтальной ее части обнаружена культя ПЖСА длиной около 2 см. Просвет артерии вскрыт в косом направлении и проксимально на 5 см введен полиэтиленовый катетер. Последний фиксирован с помощью лигатуры. В 3 см от пупочного кольца рассечена париетальная брюшина круглой связки печени. Выделена, взята на держалки и вскрыта пупочная вена. С помощью металлического проводника проведена реканализация ее на протяжении 9 см. На этом уровне пупочная вена пересечена, проксимальный конец ее перевязан. Из круглой связки печени сформирован участок длиной 6 см, который вместе с реканализованной пупочной веной перемещен к культе ПЖСА. Катетер укреплен на рабочем конце проводника и проведен внутри пупочной вены. На катетере сформирован артерио-венозный анастомоз конец-в-бок между проксимальным концом пупочной вены и боковым отверстием на участке ПЖСА. Зона анастомоза дополнительно перитонизирована серо-серозными швами, захватывающими брюшину круглой связки печени и париетальную брюшину вокруг оставшейся культи ПЖСА. Через отдельный прокол передней брюшинной стенки сформирован пункционный канал и наружу выведен проводник с катетером и дистальным отделом пупочной вены, которая фиксирована лигатурами к апоневрозу. Катетер дополнительно фиксирован к коже швом. Брюшиная полость дренирована. Лапаротомная рана ушита наглухо. Катетер заполнен раствором гепарина к нему подобрана игла, установлена заглушка.
На протяжении первых трех суток послеоперационный период протекал очень тяжело. Наблюдались явления послеоперационного панкреатита: гипотония, сопровождающаяся снижением артериального давления до 80/50 мм рт.ст., тахикардия до 108-115 в 1 мин, болевой синдром в эпигастральной области. В биохимическом анализе отмечалось повышение активности амилазы сыворотки крови до 52,6 г/ч·л, общего билирубина - до 64,1 мкмоль/л.
С целью лечения острого панкреатита через катетер в ПЖСА с первых суток после операции вводились лекарственные препараты, улучшающие микроциркуляцию в поджелудочной железе, ингибиторы протеиназ и др. Внутриартериальное введение лекарственных веществ осуществлялось в течение шести суток после операции. Состояние больного улучшалось, нормализовались показатели крови. Парез кишечника разрешился на седьмые сутки. На 9-е сутки катетер подтянут, на 11-е сутки удален. Осложнений, связанных с катетеризацией культи ПЖСА, не было. Дальнейшее течение послеоперационного периода без особенностей. Выписан в удовлетворительном состоянии на амбулаторное лечение на 18-е сутки после операции.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ интраоперационного профилактического лечения ишемических повреждений поджелудочной железы и печени при сочетанной шокогенной травме | 2016 |
|
RU2620496C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ОСЛОЖНЕННОГО ХРОНИЧЕСКОГО ПАНКРЕАТИТА | 2000 |
|
RU2181027C1 |
| СПОСОБ РЕКОНСТРУКЦИИ ПАНКРЕАТОЕЮНАЛЬНОГО СОУСТЬЯ В УСЛОВИЯХ ЭКСТИРПАЦИИ ЖЕЛУДКА | 2016 |
|
RU2641167C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ С СОХРАНЕНИЕМ КРЮЧКОВИДНОГО ОТРОСТКА ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ | 2009 |
|
RU2409323C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО КИСТОЗНОГО ГОЛОВЧАТОГО ПАНКРЕАТИТА, ОСЛОЖНЕННОГО КРОВОТЕЧЕНИЕМ В КИСТУ | 2008 |
|
RU2367364C1 |
| ЛЕЧЕНИЕ ЭНДОТОКСИКОЗА У БОЛЬНЫХ ДЕСТРУКТИВНЫМ ПАНКРЕАТИТОМ | 1999 |
|
RU2199326C2 |
| Способ катетеризации чревного ствола | 1984 |
|
SU1252993A1 |
| СПОСОБ ЛЕЧЕНИЯ ГНОЙНО-НЕКРОТИЧЕСКОГО ПАНКРЕОНЕКРОЗА | 2010 |
|
RU2446756C1 |
| СПОСОБ НАЛОЖЕНИЯ ТЕРМИНОЛАТЕРАЛЬНОГО ПАНКРЕАТОЕЮНОАНАСТОМОЗА ПРИ ТРАВМАТИЧЕСКИХ ПОВРЕЖДЕНИЯХ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ | 2000 |
|
RU2194461C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ БОЛЬНЫХ С ОПУХОЛЕВЫМ ПОРАЖЕНИЕМ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ БЕЗ ВОВЛЕЧЕНИЯ ФАТЕРОВА СОСОЧКА И ПЕРИПАПИЛЛЯРНОЙ ОБЛАСТИ | 2022 |
|
RU2779945C1 |

Изобретение относится к медицине, а именно к брюшной хирургии. Выполняют катетеризацию культи правой желудочно-сальниковой артерии. Катетер проводят через пупочную вену круглой связки печени. Накладывают артериовенозный анастомоз. Катетер выводят наружу внебрюшинно через отдельный прокол передней брюшной стенки. Способ позволяет предупредить послеоперационные осложнения. 4 ил.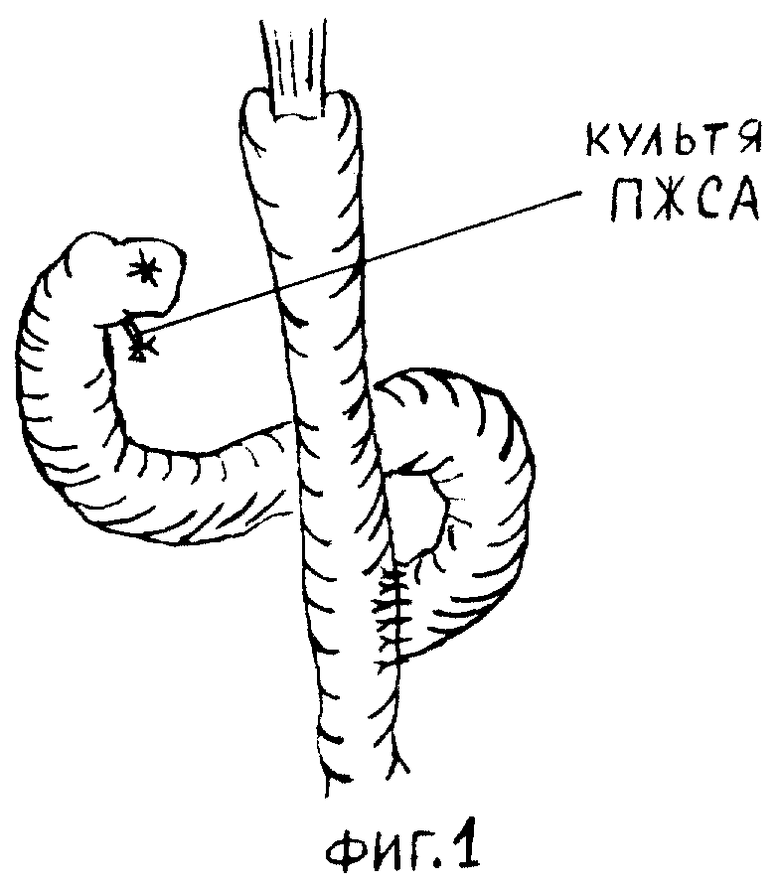
Способ катетеризации правой желудочно-сальниковой артерии после дистальной и проксимальной резекции желудка и гастрэктомии, включающий лапаротомию, катетеризацию правой желудочно-сальниковой артерии и введение в организм лекарственных веществ, отличающийся тем, что, с целью профилактики осложнений и улучшения результатов лечения, выполняют катетеризацию культи правой желудочно-сальниковой артерии, катетер проводят через пупочную вену круглой связки печени, накладывают артериовенозный анастомоз и внебрюшинно через отдельный прокол передней брюшной стенки выводят катетер наружу для введения лекарственных веществ в послеоперационном периоде.
| Печь для непрерывного получения сернистого натрия | 1921 |
|
SU1A1 |
| Е.В.МАЛЫШКО | |||
| Метод лапароскопической катетеризации сосудов брюшной полости (дисс | |||
| к.м.н.) | |||
| - Свердловск, 1987, с | |||
| Способ восстановления хромовой кислоты, в частности для получения хромовых квасцов | 1921 |
|
SU7A1 |
| Аппарат для очищения воды при помощи химических реактивов | 1917 |
|
SU2A1 |
| В.А.ГРИГОРЬЕВ | |||
| Медикаментозное купирование панкреатитов методом интраоперационной эндоартериальной инфузии | |||
| Эндоваскулярная катетерная терапия | |||
| - М., 1979, с | |||
| Экономайзер | 0 |
|
SU94A1 |
| Переносная печь для варки пищи и отопления в окопах, походных помещениях и т.п. | 1921 |
|
SU3A1 |
| Способ катетеризации воротной вены | 1982 |
|
SU1090358A1 |
Авторы
Даты
2001-03-20—Публикация
1998-11-23—Подача