Изобретение относится к медицине, в частности к неонатологии и может быть использовано для прогнозирования течения транзиторного тахипноэ новорожденных (ТТН) у доношенных детей на этапе родового зала при развитии ранних проявлений дыхательной недостаточности и решения вопроса о госпитализации пациента в отделение реанимации и интенсивной терапии новорожденных (ОРИТН).
ТТН - это паренхиматозное заболевание легких, характеризующееся задержкой резорбции фетальной легочной жидкостих [1,2], проявляется респираторным дистрессом в первые часы после рождения [1], и лежит в основе 43% всех случаев дыхательных нарушений у новорожденных [1]. Респираторная стратегия при дыхательных нарушениях у недоношенных детей довольно четко определена и описана [3,4,5,6], для доношенных же новорожденных тактика ранней респираторной поддержки достаточно гетерогенна [7,8,9,10]. Последствиями недооценки тяжести заболевания, неверно выбранной методики респираторной поддержки или несвоевременного ее применения на этапе родового зала, являются нарастание тяжести состояния, нарастание дыхательной недостаточности, перевод в ОРИТН и потребность в более инвазивной респираторной терапии - ИВЛ (искусственной вентиляции легких) [11], возможных осложнениях - синдром утечки воздуха [12,13] и персистирующей легочной гипертензии, что является причиной затяжной госпитализации.
Актуальность определяется увеличением частоты регистрации пациентов с диагнозом ТТН (6,5% в общей популяции доношенных новорожденных ГБУЗ СО ЕКПЦ за 2020 год). Вместе с тем проведенный анализ пациентов с ТТН позволил выделить группу новорожденных, переведенных из родового зала в палату интенсивной терапии (ПИТ) неонатального отделения (НО), а за тем, в течение нескольких часов, госпитализированных в ОРИТН. Эта группа показала самую высокую тяжесть течения ТТН из всех пациентов. Используя предложенный нами способ прогнозирования течения ТТН, уже на этапе родового зала можно определить отделение госпитализации, избрать тем самым адекватную тактику лечения и снизить тяжесть течения ТТН.
Известен способ прогнозирования риска возникновения дыхательных расстройств и их осложнений у новорожденных (Богданова Р.З., автореф. дис. на соиск. учен. степ. к.м.н., 2011). Основные положения диссертации касаются непосредственно респираторного дистресс-синдрома новорожденных РДСН:
1. Прогнозировать развитие РДСН с точностью 100%>можно при одновременном наличии у пациента не менее 6 любых из 12 возможных признаков: потребности в респираторной терапии с первых минут рождения; острых воспалительных заболеваний беременной; первой или второй беременности; первых родов от первой беременности; оценки по шкале Апгар на 5-й минуте от 2 до 4 баллов; массы при рождении 1015-1387 г; генотипа СТ полиморфного локуса 3953С>Т гена 1b-1В\ возраста матери до 23 лет или более 31 года; генотипа А1А2 или А1А1 УШИ интрона 2 гена 1b-1 оценки по шкале Апгар на первой минуте 2-7 баллов, длины тела новорожденного 39.4 -42.7 см, наличия мертворождений и смерти новорожденного в анамнезе матери.
2. Факторами риска респираторного дистресс-синдрома новорожденных являются аллель С полиморфного локуса 1580С>Т гена 8ЕТРВ, аллель О полиморфного локуса 252А>С гена bТА.
Недостатки способа:
1. Данный способ не специфичен и является методом прогноза дыхательных нарушений любого генеза,
2. Для осуществления прогноза требуется большое количество показателей - 6,
3. Требуется забор крови для проведения трудоемких и дорогостоящих исследований: генотипа,
4. Трудо- и времязатраты на выполнение способа.
Известен способ прогнозирования развития респираторного дистресс - синдрома у недоношенных новорожденных (пат. РФ 2291445, 2005) путем исследования крови беременной с угрозой преждевременных родов и реализацией риска родов в течение 7 суток, определения концентрации нитритов, малонового диальдегида, с учетом наличия или отсутствия угрозы невынашивания беременности на более ранних сроках и расчетах дискриминантой функции.
Недостатки способа:
1. Ограниченный контингент пациентов - недоношенные новорожденные,
2. Требуется забор биологического материала для проведения трудоемких и дорогостоящих исследований,
3. Трудо- и времязатраты на проведение способа.
Известен способ диагностики тяжести респираторного дистресс-синдрома у недоношенных новорожденных (пат. РФ 2159937, 2000). При исследовании белков плазмы крови определяют содержание протеина С и по значению диагностируют степень тяжести (легкую, среднюю, тяжелую) респираторного дистресс-синдрома.
Недостатки способа:
Ограниченный контингент пациентов- недоношенные новорожденные, не позволяет прогнозировать исход заболевания при тяжелом течении респираторного дистресс-синдрома и принять решение о лечении в ОРИТН.
Известен способ прогнозирования дыхательных расстройств у доношенных и недоношенных новорожденных путем определения уровня поверхностно активных фосфолипидов (ПАФХ) в амниотической жидкости (Ларюшкина P.M. Диагностика и прогнозирование дыхательных расстройств у новорожденных детей: автореф. дис. на соиск. учен. степ, к.м.н.,- Иваново, 1980. 23 с.; Ларюшкина P.M. Фосфолипиды амниотической жидкости как критерий зрелости сурфактантной системы легких плода и новорожденного ребенка// Перинатальная охрана плода и новорожденного при невынашивании беременности: Сб. науч. трудов. М., 1989. - С. 135-139).
Недостатки способа:
1. Точность метода варьирует от 68 до 85%,
2. Метод определения ПАФХ трудоемкий и дорогостоящий,
3. В случае преждевременного излития околоплодных вод за пределами родильного дома, забор амниотической жидкости невозможен,
4. Трудо- и времязатраты на проведения способа.
Поставленная задача - создание способа прогнозирования вероятности тяжелого течения ТТН у доношенных новорожденных на этапе родового зала с целью своевременной госпитализации в ОРИТН.
Прогнозирование течения ТТН у доношенных новорожденных осуществляют на этапе родового зала при развитии первичных дыхательных нарушений на основании клинических данных для этого проводят оценку тяжести дистресс-синдрома по шкале Доунса в баллах, учитывают оценку по шкале Апгар на 1 и 5 минуте в баллах, и по формуле рассчитывают дискриминантную функцию:
d=а1 × х1+а2 × х2+а3 × х3+const,
где а1=0,458; а2=-0,906; а3=-1,865 - расчетные коэффициенты функции классификации; const=10,636.
х1 - оценка по шкале Апгар на 1 минуте, в баллах,
х2 - оценка по шкале Апгар на 5 минуте, в баллах,
х3 - Оценка по шкале Доунса, в баллах.
При d<0 прогноз неблагоприятный - высока вероятность госпитализации пациента в ОРИТН. При d>0 прогноз благоприятный - вероятность госпитализации в ОРИТН низкая.
При проведении исследований были использованы следующие методы: ретроспективное, нерандомизированное и одноцентровое.
Для участия в исследовании отбирали детей, которые соответствовали следующим критериям: доношенные новорожденные (с ГВ от 370 до 416 недель), с диагнозом ТТН, которым проводилась респираторная поддержка любого вида в первые часы жизни, рожденные в 2020 году в акушерском стационаре №1 ГБУЗ СО «ЕКПЦ».
Ребенок не включался в исследование, если не соответствовал хотя бы одному критерию:
• Тяжелые врожденные пороки развития или хромосомные аномалии.
• Тяжелая асфиксия при рождении (любой из критериев: оценка по шкале Апгар ≤ 5 на 10 минуте; сохраняющаяся потребность в ИВЛ на 10 минуте жизни; ацидоз в первом анализе крови (пуповинной, капиллярной или венозной), взятом в течение первых 60 минут жизни, рН<7.0 или BE ≥ 16 ммоль/л).
• Клинически выраженные судороги (тонические, клонические, смешанные).
• Потребность в сердечно - легочной реанимации после рождения (ИВЛ и непрямой массаж сердца; введение адреналина, как в/в, так и в ЭТТ).
• Диагностируемые в процессе госпитализации значимые врожденные пороки развития, дыхательной системы, сердца и другие пороки развития, которые могли бы оказывать влияние на ход исследования.
• Отказ матери от госпитализации.
• Перевод в другую медицинскую организацию.
В окончательном анализе принял участие 201 ребенок, которые были разделены на 3 группы в соответствии с маршрутизацией по отделениям: Группа 1 - все пациенты, госпитализированные в ОРИТН (n=140); Группа 2 - пациенты, избежавшие ОРИТН в течении госпитализации (n=61); Группа 3 выделена из группы 1 - пациенты, госпитализированные из палаты интенсивной терапии (ПИТ) в ОРИТН (n=31).
Анализ проведен по следующим признакам, характеризующим анамнез беременности и родов, особенности новорожденных и особенности течения ТТН:
• Перенесенная подтвержденная Covid-19 (новая коронавирусная инфекция) во время беременности.
• Перенесенное ОРЗ (острое респираторное заболевание) во время беременности.
• ГСД (гестационный сахарный диабет).
• Бронхиальная астма у матери1 .
• Нарушения деятельности щитовидной железы (гипо- или гипертиреоз)17 .
• Преэклампсия.
• Хорионамнионит.
• Беременность в результате ЭКО (экстракорпоральное оплодотворение).
• Стероидная профилактика, проведенная на любом сроке беременности (дексаметазон полный курс 24 мг)18 .
• Длительный безводный период - более 18 часов.
• Дистресс плода.
• Дистоция плечиков во время родов.
• Родовозбуждение (окситоцином, катетером Фолея, амниотомией).
• Родоразрешение методом кесарева сечения1,15,14,16 .
• Вакуум экстракция плода.
• Применение акушерских щипцов.
• Многоплодная беременности (двойня).
• Крупный ребенок к сроку гестации (по графику Фентона).
• Ребенок маловесный к сроку гестации (по графику Фентона).
• ГВ (гестационный возраст) в неделях.
• ГВ от 370 до 386 недель (ранний доношенный).
• Пол1 .
• Масса тела при рождении в гр.
• Длина тела при рождении в см.
• Баллы по шкале Апгар на 1 и 5 минуте.
• КЩС пуповинной крови (рН, BE).
• Первичная оценка по шкале Доунса.
• Факт проведения CP АР в родовом зале.
• Продолжительность CP АР в родовом зале в минутах.
• Факт проведения BinCPAP (биназальный CP АР) в ОРИТН.
• Продолжительность проведения BinCPAP в ОРИТН в часах.
• Факт проведения HFNC (высокопоточные назальные канюли) терапии в НО.
• Продолжительность проведения HFNC терапии в НО в часах.
• Факт проведения масочной ИВЛ в родовом зале.
• Факт проведения продленной ИВЛ через ЭТТ в ОРИТН.
• Уровень лейкоцитов крови в первые сутки (* 109/л).
• Уровень СРБ (С-реактивный белок) в первые сутки (мг/л).
• Факт постановки любого венозного доступа на любом этапе госпитализации.
• Факт постановки пупочного венозного катетера.
• Факт постановки периферического венозного катетера.
• Потребность в парентеральном питании на любом этапе госпитализации.
• Назначение эмпирической АБТ (антибактериальная терапия) в первые сутки (по протоколу АБТ «ЕКПЦ»).
• Диагноз церебральная ишемия при выписке.
• Диагноз СЭК (субэпендимальное кровоизлияние) при выписке.
• Синдром утечки воздуха (пневмоторакс), диагностированный на любом этапе госпитализации.
• Факт госпитализации в ОРИТН.
• Продолжительность госпитализации в ОРИТН в часах.
• Факт госпитализации в ОПН.
• Продолжительность госпитализации в ОПН в сутках.
• Общая продолжительность госпитализации в сутках.
При исследовании учитывались критерии маршрутизации пациента и характеристика респираторной поддержки.
Из родового зала в НО ребенок переводился при отсутствии или с минимальными дыхательными нарушениями с оценкой по шкале Доунса менее 4 баллов. Из родового зала в ОРИТН ребенок переводился при сохраняющихся или нарастающих дыхательных нарушениях с оценкой по шкале Доунса более 3 баллов. Перевод из НО в ОРИТН осуществлялся при нарастании дыхательных нарушений более 3 баллов, или неэффективности HFNC (сохранении или нарастании дыхательной недостаточности).
Показанием для проведения CPAP в родовом зале / операционной, являлось наличие дыхательных нарушений с оценкой по шкале Доунса 4-6 баллов. Показание для ИВЛ - отсутствие самостоятельного дыхания, неэффективное дыхание, несмотря на тактильную стимуляцию, оценка по шкале Доунса более 6 баллов. Показанием для HFNC терапии в НО являлись дыхательные нарушения с оценкой по шкале Доунса 4-6 баллов.
Описание методов статистического анализа
Накопление, корректировка, систематизация исходной информации и визуализация полученных результатов осуществлялись в электронных таблицах Microsoft Office Excel 2013. Статистический анализ проводился с использованием программы IBM SPSS Statistics v.26 (разработчик - IBM Corporation) и программы STATISTICA 10 (разработчик - StatSoft.Inc).
Большинство полученных данных не соответствовало закону нормального распределения, результаты представлены при помощи значений медианы (Me), нижнего и верхнего квартилей (Q1-Q3). Номинальные данные описывались с указанием абсолютных значений и процентных долей. Для сравнения независимых совокупностей использовался U-критерий Манна-Уитни и критерий χ2 Пирсона. За критический уровень значимости принято значение р<0,05.
Для построения прогностической модели использовался метод дискриминантного анализа. В качестве зависимой переменной использовался показатель, принимающий два значения, которые кодировались, соответственно, как 1 (да) и 0 (нет). Независимыми переменными служили качественные и количественные показатели. Модель строилась по принципу возможности предсказания зависимой переменной исходя из значений измеренных факторных признаков и представлялась в виде следующего уравнения:
d=а1 × х1+а2 × х2+а1…n × х1…n+const,
где d - зависимая переменная, а1…n - коэффициенты регрессии, - х1…n независимые переменные (значения факторных признаков). Статистическая значимость различий средних значений дискриминантной функции в обеих группах (центроидов) определялась при помощи коэффициента λ Уилкса.
Для оценки полученной прогностической модели, основанной на дискриминантной функции, рассчитывались показатели ее чувствительности и специфичности. Диагностическая эффективность модели определялась как доля верно предсказанных величин из общего числа проанализированных наблюдений.
Для оценки диагностической значимости количественных и качественных признаков при прогнозировании определенного исхода, в том числе вероятности наступления исхода, рассчитанной с помощью дискриминантного анализа, применялся метод анализа ROC-кривых. С его помощью определялось оптимальное разделяющее значение количественного признака, позволяющее классифицировать пациентов по степени риска исхода, обладающее наилучшим сочетанием чувствительности и специфичности. Качество прогностической модели, полученной данным методом, оценивалось исходя из значений площади под ROC-кривой со стандартной ошибкой и 95% доверительным интервалом (ДИ) и уровня статистической значимости.
Результаты исследования.
Под нашим наблюдением находился 201 ребенок. В таблицах 1 и 2 представлен анализ факторов риска в анамнезе беременности и родов, а так же факторы риска со стороны ребенка и особенности течения ТТН.

В анамнезе беременности и родов обращают на себя внимание следующие факторы: более половины детей рождены путем кесарева сечения, а в 40% случаев имело место родовозбуждение. В четверти случаев матерям был установлен диагноз ГСД и наблюдался дистресс плода в родах. В более чем 10% случаях выделены такие факторы риска, как: многоплодная беременность, беременность в результате ЭКО, преэклампсия, гипо- или гипертиреоз у матери и ОРЗ во время беременности.
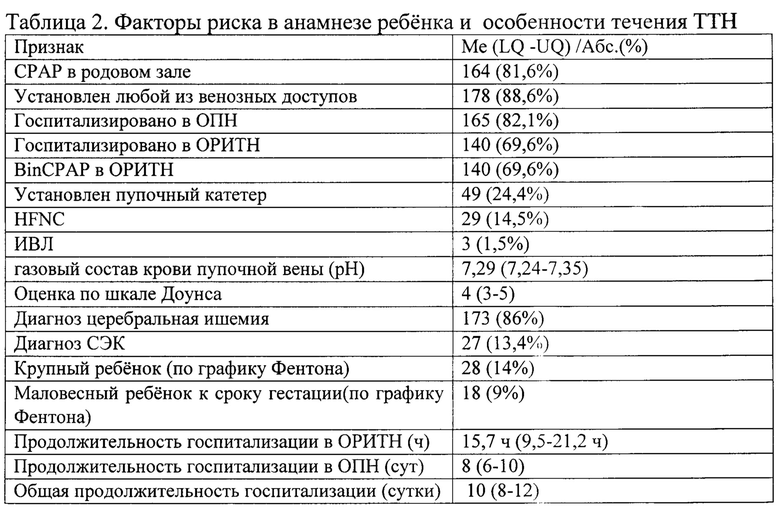
В анамнезе факторов риска со стороны ребенка и особенностях течения ТТН выделены следующие признаки: при рождении в анализе КОС из пупочной вены преобладал метаболический ацидоз; большинству детей проводился CPАР в родовом зале; ИВЛ потребовало только 3 пациента. К характеристикам тяжести течения ТТН относятся: потребность в респираторной поддержке, госпитализация в ОРИТН и ОПН и их продолжительность, потребность в постановке венозных доступов, в том числе, и пупочных катетеров, а так же общая продолжительность госпитализации. Особо необходимо отметить высокую частоту ишемических и геморрагических повреждений головного мозга, а так же таких факторов риска, как крупный и маловесный ребенок к сроку гестации и ребенок из двойни.

Согласно таблице 3, группа пациентов ОРИТН показала боле высокую оценку по шкале Доунса (1*10-16). Тяжесть течения заболевания характеризуется по следующим признакам: практически в 5 раз выше частота установки пупочного венозного катетера (1*10-4), а также выше потребность в парентеральном питании (0,012). Трем пациентам потребовалась продленная ИВЛ, и 100% проведен BinCPAP.

Согласно таблице 3, группа пациентов, переведенных из ПИТ в ОРИТН (группа 2) по многим параметрам статистически значимо отличалась от группы пациентов, переведенных из родового зала в ОРИТН (группа 1). Так изначально группа 2 характеризовалась лучшими показателями: меньше пациентов из двойни (р=0,049); реже встречался дистресс плода (р=0,033); меньше процент кесаревых сечений (р=0,033); выше оценка по шкале Апгар на 1 и 5 минуте (р=2*10-6 и р=2*10-6 соответственно); менее выражена дыхательная недостаточностью с более низкой оценкой по шкале Доунса (р=7*10-6); в 3 раза меньше пациентов получивших CPAP в родовом зале (р=2*10-18). Но в процессе развития заболевания, группа 2 показала более значимую тяжесть состояния: в 2 раза больше пациентов потребовали АБТ (р=0,006); в среднем на 3 часа выше оказалась продолжительность госпитализации в ОРИТН (р=0,037) и на 1 день продолжительность общей госпитализации (р=0,044); почти все пациенты из группы 2 потребовали дополнительного лечения в ОПН (р=0,026).
С целью моделирования прогноза вероятности тяжелого течения ТТН, а именно, госпитализации в ОРИТН, проведен анализ 194 пациентов (7 исключены из анализа за неполноту данных) по 35 переменным. В результате, прогностически значимыми выделено 3 переменных с коэффициентами функции классификации и константа.
На основании клинических данных при развитии у доношенного новорожденного в родовом зале дыхательных нарушений, проводят оценку тяжести дистресс синдрома по шкале Доунса в баллах, учитывают оценку по шкале Апгар на 1 и 5 минуте в баллах, и по формуле рассчитывают дискриминантную функцию:
d=а1 × х1+а2 × х2+а3 × х3+const,
где а1=0,458; а2=-0,906; а3=-1,865 - расчетные коэффициенты функции классификации; const=10,636, согласно таблице 5.
х1 - оценка по шкале Апгар на 1 минуте в баллах;
х2 - оценка по шкале Апгар на 5 минуте в баллах;
х3 - Оценка по шкале Доунса в баллах.
При d<0 прогноз неблагоприятный (велика вероятность госпитализации в ОРИТН).
При d>0 прогноз благоприятный (вероятность госпитализации в ОРИТН низкая).

Расчет:
а1=-3,730 - (-4,189)=0,458;
а2=17,096 - 18,002=-0,906;
а3=4,302 - 6,167=-1,865;
const=-58,961 - (-69,597)=10,636.

Согласно таблице 6, 81,4% исходных сгруппированных наблюдений классифицированы правильно, 80,9% перекрестно проверенных сгруппированных наблюдений классифицированы правильно.
На Фиг. 1 представлены ROC кривые на основании проведенного прогностического анализа.
Площадь под кривой 0,876; стандартная ошибка 0,34; Асимптотический 95% доверительный интервал, нижняя граница 0,8, верхняя граница 0,942
Сравнительный анализ групп подтвердил, что пациенты, госпитализированные в ОРИТН, демонстрируют более тяжелое течение ТТН. Так же анализ позволил особо выделить группу пациентов переведенных из ПИТ в ОРИТН. Эти пациенты показали самое тяжелое течение ТТН в сравнении с пациентами, госпитализированными в ОРИТН непосредственно из родового зала. Обращают на себя внимание 2 момента: оценка по шкале Доунса и респираторная стратегия в родовом зале, из которых можно сделать вывод об отсутствие единого подхода к выставлению показаний проведения CP АР в родовом зале. Так же пациенты с оценкой по шкале Доунса в 2 балла избежали ОРИТН, а с оценкой в 4 балла госпитализированы в ОРИТН из родового зала. Группе же самых тяжелых пациентов CPAP в родовом зале проведен не был при оценке по шкале Доунса в 3 балла. Далее в условиях ПИТ 29% этих пациентов проведена непродолжительная респираторная поддержка методом HFNC в течение Me 2 (1-3) часов, которая оказалась неэффективной, и дети попали в ОРИТН, причем двое из этой группы на ИВЛ. На основании этих данных видно, что имела место недооценка состояния пациентов группы 3, несвоевременно оказанная респираторная поддержка, привела к более тяжелому и затяжному течению ТТН.
Сущность заявляемого способа прогноза поясняется следующими примерами.
Пример 1. Пациент А: мальчик в сроке гестации 376 недель с весом 3450 гр, с оценкой по шкале Апгар на 1 и 5 минуте 6/8 баллов. Адаптировался на груди у матери. В течение 30 минут после рождения быстро появилась и наросла дыхательная недостаточность. Ребенок перемещен на открытое реанимационное место, осмотрен и оценен неонатологом. Дыхательные нарушения проявились в виде следующих симптомов: тахипноэ 80/мин, западение межреберий при дыхании, аускультативно ослабленное дыхание и слабый стон, с оценкой по шкале Доусона 5 баллов, начато проведение СРАР (постоянное положительное давление в дыхательных путях) маской в родовом зале. В течение 15 минут дыхательные нарушения уменьшились, до 3х баллов по шкале Доусона. Расчет по формуле:
d=0,458 × 6 - 0,906 × 8 - 1,865 × 5+10,636=-3,190
где х1 - 6; х2 - 8; х3 - 5; d<0 (-3,190). Прогноз неблагоприятный. Высока вероятность госпитализации пациента в ОРИТН.
Несмотря на уменьшение дыхательных нарушений в динамике, ребенка госпитализировали в ОРИТН, так как изначально сидром дыхательных расстройств был достаточно выраженным. Своевременно начатое в ОРИТН лечение методом BinCPAP (биназальный СРАР) позволило снизить тяжесть течения ТТН и избежать осложнений. В течение четырех часов дыхательные нарушения купированы, ребенок отлучен от респираторной поддержки и переведен в ПИТ. Установки венозного доступа, проведения парентерального питания и назначения эмпирической антибактериальной терапии в данном случае не потребовалось. Ребенок наблюдался в условиях НО в течение четырех дней и выписан домой в удовлетворительном состоянии. Прогноз по заявляемому способу подтвердился.
Пример 2. Пациент Б: девочка, родилась в сроке гестации 390 недель с весом 4200 гр, с оценкой по шкале Апгар на 1 и 5 минуте 5/8 баллов. В течение 10 минут после рождения появились дыхательные нарушения. Ребенок перемещен на открытое реанимационное место, осмотрен и оценен неонатологом. Дыхательные нарушения проявились в виде тахипноэ 65/мин, участие крыльев носа в акте дыхания, с оценкой по шкале Доунса 2. Расчет по формуле:
d=0,458 × 5 - 0,906 × 8 - 1,865 × 2+10,636=1,946,
где х1 - 5; х2 - 8; х3 - 2; d>0 (1,946). Прогноз благоприятный. Вероятность того, что ТТН будет прогрессировать, и ребенок переведется в ОРИТН низкая.
Ребенок госпитализирован в ПИТ для дальнейшего наблюдения и дополнительного обследования при необходимости. В условиях пит проводился мониторинг витальных функций, дыхательные нарушения регрессировали в течение 7 часов, и ребенок перевелся в палату к матери. На 3 сутки выписан домой в удовлетворительном состоянии. Прогноз по заявляемому способу подтвердился.
Пример 3. Пациент В: родился мальчик, в сроке гестации 38 недель с весом 3740 гр, с оценкой по шкале Апгар на 1 и 5 минуте 6/9. Адаптирован на груди у матери. Через 40 мин после рождения появилось стонущее дыхание. Ребенок перемещен на открытое реанимационное место, осмотрен и оценен неонатологом. Выявлены дыхательные нарушения (стонущее дыхание и раздувание крыльев носа) с оценкой по шкале Доунса 3 балла. Расчет по формуле:
d=0,458 × 6 - 0,906 × 9 - 1,865 × 3+10,636=-0,367
где х1 - 6; х2 - 9; х3 - 3; d<0 (-0,367) Прогноз неблагоприятный.
Неонатолог принял решения о переводе ребенка в ПИТ ему проведена терапия HFNC в течение двух часов, без эффекта, более того, дыхательные нарушения наросли. Пациент госпитализирован в ОРИТН с оценкой по шкале Доунса 7 баллов, потребностью в 100% кислороде. Интубирован и переведен на продленную ИВЛ. По ЭХО-КГ диагностирована персистирующая легочная гипертензия, как осложнение отсутствия своевременной адекватной респираторной поддержки. Учитывая тяжесть состояния, установлен центральный венозный доступ и начато проведение эмпирической антибактериальной терапии. На фоне высоких параметров ИВЛ, ребенок потребовал седатации мидазоламом, с целью синхронизации с аппаратом ИВЛ. На третьи сутки на фоне положительной динамики ребенок экстубирован. Вместе с увеличением инвазивности медицинских процедур, продолжительность госпитализации также увеличилась: в условиях ОРИТН пациент провел 5 суток, в условиях ОПН 7 суток. Общая продолжительность госпитализации составила 12 суток. Прогноз по заявляемому способу подтвердился.
Новизна способа
Взаимосвязь совокупной оценки ребенка по традиционной шкале Апгар и шкале оценки дыхательных нарушений Доунса на прогноз тяжести течения ТТН прослежена впервые.
Преимущества способа
1. Прогноз осуществляется в момент развития первичных дыхательных нарушений на этапе родового зала,
2. Способ не травматичен для новорожденного,
3. Для выполнения прогноза не требуется специальных приспособлений, забора биологического материала и дорогостоящих реактивов,
4. Заявляемый способ осуществляется в течение нескольких минут,
5. Способ не требует специальной подготовки и может быть выполнен средним медицинским персоналом (например, медицинской сестрой или акушеркой),
6. Способ позволяет своевременно провести необходимые лечебные мероприятия, снизив тяжесть течения ТТН, и избежав возможных осложнений,
7. Предлагаемый способ имеет высокую точность 80,9%, чувствительность 82,5%, и специфичность 80,3%.
Таким образом, предлагаемый способ уже на этапе родового зала позволяет прогнозировать течения ТТН и определять отделение госпитализации, избрать тем самым адекватную тактику лечения и снизить тяжесть течения ТТН.
Предлагаемый способ может быть использован в практике родильных домов и перинатальных центров, с целью прогнозирования течения ТТН и решения вопроса о необходимости госпитализации в ОРИТН.
Использованная литература
1. Володин Н.Н. Неонатология Национальное руководство. Российская ассоциация специалистов перинатальной медицины. "ГЭОТАР-Медиа" 2019.202-203. [Volodin N.N. Neonatologija Nacional'noe rukovodstvo. Rossijskaja associacija specialistov perinatal'noj mediciny. Moscow: GEOTAR-Media, 2019; 2019.202-203. (in Russ)].
2. AVERY ME. Transient Tachypnea of Newborn. Am J Dis Child [Internet]. 1966 Apr 1; 111(4):380. Available from:
http://archpedi.jamanetwork.com/article.asp?doi=10.1001/archpedi.1966.0209007 0078010.
3. Sweet DG, Carnielli V, Greisen G, Hallman M, Ozek E, Те Pas A, Plavka R, Roehr CC, Saugstad OD, Simeoni U, Speer CP, Vento M, Visser GHA, Halliday HL. European Consensus Guidelines on the Management of Respiratory Distress Syndrome - 2019 Update. Neonatology. 2019; 115(4):432-450. PMID: 30974433.
4. РАСПМ. Клинические рекомендации. Ведение новорожденных с респираторным дистресс-синдромом.под редакциее Володина Н.Н. 2015. [RASPM. Klinicheskie rekomendacii. Vedenie novorozhdjonnyh s respiratornym distress-sindromom.pod redakciee Volodina N.N. 2015. (in Russ)].
5. Методическое письмо министерства здравоохранения Российмкой Федерации. Реанимация и стабилизация состояния новорожденных детей в родильном зале. 2020 под редакцией проф. Байбариной Е.Н. [Metodicheskoe pis'mo ministerstva zdravoohranenija Rossijmkoj Federacii. Reanimacija i stabilizacija sostojanija novorozhdjonnyh detej v rodil'nom zale. 2020 pod redakciej prof. Bajbarinoj E.N. (in Russ)].
6. Lemyre B, Laughon M, Bose C, Davis PG. Early nasal intermittent positive pressure ventilation (NIPPV) versus early nasal continuous positive airway pressure (NCPAP) for preterm infants. Cochrane database Syst Rev [Internet]. 2016; 12:CD005384. Available from:
http://www.ncbi.nlm.nih.gov/pubmed/27976361 PMID: 27976361.
7. Moresco L, Romantsik O, Calevo MG, Bruschettini M. Non-invasive respiratory support for the management of transient tachypnea of the newborn. Cochrane Database Syst Rev. 2020; 2020(4). PMID: 32302428.
8. Мостовой A.B., Карпова А.Л., Применение СРАР-терапии в неонатологии: от простого к сложному. Детские болезни сердца и сосудов, №4, 2015 [Mostovoj AV, Karpova AL, Primenenie CPAP -terapii v neonatologii: ot prostogo к slozhnomu. Detskie bolezni serdca i sosudov, №4, 2015(in Russ)].
9. Buchiboyina A, Jasani B, Deshmukh M, Patole S. Strategies for managing transient tachypnoea of the newborn - a systematic review. J Matern Neonatal Med [Internet]. 2017 Jul 3; 30(13): 1524-1532. Available from:
https://www.tandfonline.com/doi/full/10.1080/14767058.2016.1193143.
10. Claassen CC, Strand ML. Understanding the risks and benefits of delivery room CPAP for term infants. Pediatrics. 2019; 144(3). PMID: 31399489.
11. Rocha GM, Flor-De-Lima FS, Guimaraes HA. Persistent grunting respirations after birth. Minerva Pediatr [Internet]. 2018 Jun; 70(3):217-224. Available from: http://www.ncbi.nlm.nih.gov/pubmed/27607482 PMID: 27607482.
12. Vibede L, Vibede E, Bendtsen M, Pedersen L, Ebbesen F. Neonatal Pneumothorax: A Descriptive Regional Danish Study. Neonatology [Internet]. 2017; 111(4):303-308. Available from: http://www.ncbi.nlm.nih.gov/pubmed/28013308 PMID: 28013308.
13. Miller LK, Calenoff L, Boehm JJ, Riedy MJ. Respiratory distress in the newborn. JAMA [Internet]. 1980 Mar 21; 243(11):1176-9. Available from: http://www.ncbi.nlm.nih.gov/pubmed/7359671 PMID: 7359671.
14. Osman AM, El-Farrash RA, Mohammed EH. Early rescue Neopuff for infants with transient tachypnea of newborn: a randomized controlled trial. J Matern Neonatal Med. 2019; 32(4):597-603. PMID: 28965435.
15. Celebi M, Alan S, Kahvecioglu D, Cakir U, Yildiz D, Erdeve O, Arsan S, Atasay B. Impact of Prophylactic Continuous Positive Airway Pressure on Transient Tachypnea of the Newborn and Neonatal Intensive Care Admission in Newborns Delivered by Elective Cesarean Section. Am J Perinatol [Internet]. 2015 Aug 21; 33(01):099-106. Available from: http://www.thieme-connect.de/DOI/DOI? 10.1055/s-0035-1560041.
16. Gizzi C, Klifa R, Pattumelli MG, Massenzi L, Taveira M, Shankar-Aguilera S, De Luca D. Continuous Positive Airway Pressure and the Burden of Care for Transient Tachypnea of the Neonate: Retrospective Cohort Study. Am J Perinatol [Internet]. 2015 Aug; 32(10):939-43. Available from:
http://www.ncbi.nlm.nih.gov/pubmed/25811328 PMID: 25811328.
17. Kayiran SM, Ercin S, Kayiran P, Gursoy T, Gurakan B. Relationship between thyroid hormone levels and transient tachypnea of the newborn in late-preterm, early-term, and term infants. J Matern Neonatal Med. 2019; 32(8): 1342-1346. PMID: 29132242.
18. Gyamfi-Bannerman C, Thorn EA, Blackwell SC, Tita ATN, Reddy UM, Saade GR, Rouse DJ, McKenna DS, Clark EAS, Thorp JM, Chien EK, Peaceman AM, Gibbs RS, Swamy GK, Norton ME, Casey BM, Caritis SN, Tolosa JE, Sorokin Y, VanDorsten JP, Jain L. Antenatal Betamethasone for Women at Risk for Late Preterm Delivery. N Engl J Med [Internet]. 2016 Apr 7; 374(14): 1311-1320. Available from: http://www.nejm.org/doi/10.1056/NEJMoa1516783.
19. Sengupta S, Carrion V, Shelton J, Wynn RJ, Ryan RM, Singhal K, Lakshminrusimha S. Adverse neonatal outcomes associated with early-term birth. JAMA Pediatr [Internet]. 2013 Nov; 167(11): 1053-9. Available from: http://www.ncbi.nlm.nih.gov/pubmed/24080985 PMID: 24080985.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ прогнозирования течения респираторного дистресса у новорождённых старше 35 недель гестации | 2023 |
|
RU2830183C1 |
| Способ определения тактики ведения пациентов с транзиторным тахипноэ у новорожденных на этапе родового зала | 2022 |
|
RU2791125C1 |
| Способ прогнозирования тяжелой дыхательной недостаточности у новорожденных, родившихся у матерей с преэклампсией | 2020 |
|
RU2751287C1 |
| Способ прогнозирования дыхательных нарушений у новорожденных, родившихся у матерей с преэклампсией | 2019 |
|
RU2693830C1 |
| Способ прогноза развития раннего неонатального сепсиса у новорожденных, матери которых перенесли COVID-19 во время беременности | 2023 |
|
RU2813809C1 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ РАЗВИТИЯ РЕСПИРАТОРНОГО ДИСТРЕСС-СИНДРОМА У НЕДОНОШЕННЫХ НОВОРОЖДЕННЫХ | 2005 |
|
RU2291445C1 |
| СПОСОБ РАННЕГО ПРОГНОЗИРОВАНИЯ КИСТОЗНОЙ ПЕРИВЕНТРИКУЛЯРНОЙ ЛЕЙКОМАЛЯЦИИ У НОВОРОЖДЕННЫХ С ОЧЕНЬ НИЗКОЙ И ЭКСТРЕМАЛЬНО НИЗКОЙ МАССОЙ ТЕЛА | 2014 |
|
RU2557881C1 |
| Способ оценки тяжести состояния новорожденного с органной дисфункцией | 2024 |
|
RU2841466C1 |
| Способ прогнозирования кровотечений у недоношенных новорожденных с очень низкой и экстремально низкой массой тела | 2016 |
|
RU2623868C1 |
| Способ прогнозирования исходов инфекционно-воспалительной патологии у глубоконедоношенных новорожденных | 2016 |
|
RU2619343C1 |

Изобретение относится к медицине, а именно к неонатологии, и может быть использовано для прогнозирования течения транзиторного тахипноэ новорожденных (ТТН) у доношенных детей. Для этого на этапе родового зала при развитии ранних проявлений дыхательной недостаточности проводят оценку тяжести дистресс-синдрома по шкале Доунса в баллах, учитывают оценку по шкале Апгар на 1 и 5 минуте в баллах. Затем по разработанной формуле рассчитывают дискриминантную функцию d. При d<0 прогноз неблагоприятный - велика вероятность госпитализации в ОРИТН, при d>0 прогноз благоприятный. Изобретение позволяет на этапе родового зала прогнозировать течение ТТН и определять отделение для госпитализации новорожденного, что обеспечивает своевременное проведение необходимых лечебных мероприятий, снизив тяжесть течения ТТН и избежать возможные осложнения. 1 ил., 6 табл., 3 пр.
Способ прогнозирования течения транзиторного тахипноэ новорожденных у доношенных детей по клиническим данным, отличающийся тем, что при развитии у доношенного новорожденного в родовом зале дыхательных нарушений, проводят оценку тяжести дистресс-синдрома по шкале Доунса в баллах, учитывают оценку по шкале Апгар на 1 и 5 минуте в баллах, и по формуле рассчитывают дискриминантную функцию:
d=а1 × х1+а2 × х2+а3 × х3+const,
где а1=0,458; а2=-0,906; а3=-1,865 - расчетные коэффициенты функции классификации; const=10,636,
х1 - оценка по шкале Апгар на 1 минуте в баллах,
х2 - оценка по шкале Апгар на 5 минуте в баллах,
х3 - оценка по шкале Доунса в баллах,
и при d<0 прогноз неблагоприятный - велика вероятность госпитализации в ОРИТН, при d>0 прогноз благоприятный.
| СПОСОБ ПРОГНОЗИРОВАНИЯ РАЗВИТИЯ РЕСПИРАТОРНОГО ДИСТРЕСС-СИНДРОМА У НЕДОНОШЕННЫХ НОВОРОЖДЕННЫХ | 2005 |
|
RU2291445C1 |
| СПОСОБ ДИАГНОСТИКИ РЕСПИРАТОРНОГО ДИСТРЕСС-СИНДРОМА У ДОНОШЕННЫХ НОВОРОЖДЕННЫХ В ПЕРВЫЕ МИНУТЫ ЖИЗНИ | 2013 |
|
RU2542083C1 |
| СПОСОБ ПОЛУЧЕНИЯ ИЗОПРОПИЛОВОГО СПИРТА | 2000 |
|
RU2158725C1 |
| ВОЛОДИН Н.Н., Неонатология Национальное руководство, Российская ассоциация специалистов перинатальной медицины, М.: ГЭОТАР-Медиа, 2019, с.202-203 | |||
| БОГДАНОВА Р.З., Прогнозирование риска возникновения дыхательных расстройств и их осложнений у новорожденных, Автореф | |||
Авторы
Даты
2022-03-15—Публикация
2021-06-30—Подача