Изобретение относится к медицине, в частности к неонатологии и анестезиологии-реаниматологии, и может быть использовано на этапе родового зала при лечении транзиторного тахипноэ у новорожденного.
В основе транзиторного тахипноэ у новорожденного (ТТН) лежит развитие дыхательных нарушений в первые часы после рождения вследствие задержки удаления фетальной жидкости [1, 2, 3]. Классические подходы к лечению ТТН основаны на применении кислородной терапии свободным потоком и инфузионной терапии, однако они никак не влияют на патогенетическую основу заболевания [3, 4, 5]. Отсутствие своевременного и эффективного лечения может приводить к ухудшению состояния ребенка и потребности в более агрессивной терапии [6, 7, 8]. Знания о процессах, происходящих в легких при ТТН, предопределили разработку неинвазивных способов респираторной поддержки, в основе которых лежит создание постоянного положительного давления в дыхательных путях - CPАР [9]. Достаточно хорошо изучена эффективность и безопасность CPАР терапии у недоношенных детей с респираторным дистресс синдромом [10, 11], однако, для поздних недоношенных и доношенных пациентов с ТТН имеющейся доказательной базы недостаточно, а подходы к терапии крайне гетерогенны [12-15]. В России отсутствуют клинические рекомендации по тактике ведения пациентов с ТТН.
Известны способы:
СРАР-терапия в родовом зале для стабилизации недоношенных детей. Способ описан в Методическом письме министерства здравоохранения Российской Федерации. «Реанимация и стабилизация состояния новорожденных детей в родильном зале, 2020» [16]. Показания: недоношенные новорожденные при наличии спонтанного дыхания с наличием дыхательных нарушений. Рекомендовано применение CPАР с помощью различных аппаратов для CPАР, различных дыхательных контуров и лицевых девайсов (маски, канюль назофарингеальной трубки, интубационной трубки, введенной в нос). Рекомендуемое стартовое давление для детей в сроке гестации менее 32 недель: 6-8 см Н2O. Если в течение 10-15 минут происходит нарастание дыхательных нарушений на CPАР (выраженное участие вспомогательной мускулатуры, нарастание потребности в кислороде - FiO2>0,4), то терапию считают не эффективной.
Недостатки способа:
- известная СРАР-терапия не предназначена для доношенных пациентов с дыхательными нарушениями;
- не указаны параметры CPАР для пациентов старше 32 недель гестации;
- нет четких показаний для начала СРАР терапии с оценкой по шкалам дыхательной недостаточности;
- отсутствуют критерии неэффективности СРАР с оценкой по шкалам дыхательной недостаточности;
- не указана возможная продолжительность проведения СРАР на этапе родового зала с оценкой его объективной эффективности с оценкой по шкалам дыхательной недостаточности;
- нет возможности смены лицевых девайсов для СРАР в процессе проведения процедуры.
2. Известен способ СРАР разработанный Celebi MY для пациентов 34-39 недель гестации, рожденные вследствие элективного кесарева сечения [12]. Данной группе детей проводится профилактический СРАР лицевой маской и Т-коннектором с давлением 5 см Н2O, начиная с 5-10 минуты жизни, который продолжают в течение 20 минут и далее при сохранении/появлении дыхательных нарушений. Ребенок наблюдается в родовом зале до 2-х часов жизни. Если через 20 минут СРАР ребенок не демонстрировал дыхательных нарушений, он переводился в неонатальное отделение. Оценка дыхательной недостаточности проводилась по модифицированной шкале Silverman.
Недостатки способа:
- СРАР-терапия используется только у новорожденных после кесарева сечения;
- профилактическое применение СРАР при наличии известного осложнения
- утечки воздуха, может привести к росту пневмоторакса при рутинном использовании данного способа;
- процедура проведения СРАР маской в течение 20 минут является труднозатратным мероприятием, при этом врач находится у пациента с занятыми обеими руками, что не позволяет врачу проводить осмотр и рутинные манипуляции с ребенком;
- профилактическое применение СРАР приводит к увеличенному потреблению расходного материала (дыхательный контур, маска, датчик сатурации и температуры) и расходу ресурса аппаратуры (аппарат СРАР, открытое реанимационное место, монитор витальных функций). Наиболее близким является способ СРАР, разработанный Osman AM, который принят за прототип [13]. Новорожденным 34-406 недель гестации (НГ) при родоразрешении путем кесарева сечения при развитии дыхательных нарушений вскоре после рождения с оценкой по шкале Downes от 1 балла проводят СРАР-терапию, которую проводят с помощью аппарата Neopuff, лицевой маски и Т-коннектора давлением 5 см Н2O в течение 20 минут, после чего проводят повторную оценку дыхательных нарушений.
Недостатки способа:
- СРАР-терапию используют только у новорожденных после кесарева сечения;
- показанием для СРАР являются минимальные нарушения по шкале Downes от 1 балла, что при наличии осложнения СРАР - утечки воздуха, может привести к росту пневмоторакса при рутинном использовании данного способа;
- процедура проведения СРАР маской в течение 20 минут является труднозатратным мероприятием, заставляет врача находиться у пациента с занятыми обеими руками, не позволяя врачу проводить осмотр и рутинные манипуляции с ребенком.
Поставленная задача - разработка неинвазивного респираторного способа СРАР-терапии транзиторного тахипноэ у новорожденных на этапе родового зала с определением маршрутизации из родового зала.
Технический результат - повышение эффективности лечения за счет снижения тяжести и продолжительности заболевания транзиторного тахипноэ у новорожденного.
Результат достигается за счет того, что на 5 минуте СРАР-терапии с помощью лицевой маски переходят на мононазальный СРАР - МnСРАР, при проведении которого на 20, 40 и 60 минуте осуществляют контроль за динамикой дыхательных нарушений, используя шкалу Downes, и по ее оценке своевременно принимают решение о прекращении респираторной терапии и переводе ребенка в неонатальное отделение (НО) или о необходимости продолжать респираторную терапию и переводе ребенка в отделение реанимации и интенсивной терапии новорожденных.
Доказательные исследования выполнены на кафедре поликлинической педиатрии и педиатрии ФПК и ПП ФГБОУ ВО «Уральский государственный медицинский университет» Минздрава России в период с 2020 по 2022 гг. Набор клинического материала, лабораторные и инструментальные исследования осуществлялись на базе ГБУЗ СО «Екатеринбургский клинический перинатальный центр» акушерский стационар №1 (АС№1 ГБУЗ СО «ЕКПЦ»). Необходимые условия для проведения исследования соблюдены: заключение локального этического комитета (ГБУЗ СО «ЕКПЦ» №2 от 02.07.2021); стандартное информированное добровольное согласие законного представителя ребенка ГБУЗ СО «ЕКПЦ» на лечение и обследование оформлено на всех пациентов.
Исследование было разделено на 3 этапа: ретроспективный этап, проспективный этап и сравнительный анализ двух групп пациентов - до введения методики и после ее введения.
1. Ретроспективный этап. Для участия в исследовании, ребенок должен соответствовать критериям: доношенные новорожденные (с ГВ от 370 до 416 недель), с диагнозом ТТН, которым проводилась респираторная поддержка любого вида в первые часы жизни, рожденные в 2020 году в акушерском стационаре №1 ГБУЗ СО «ЕКПЦ».
Критерии не включения:
- тяжелая асфиксия при рождении (любой из критериев: оценка по шкале Апгар ≤5 на 10 минуте; сохраняющаяся потребность в ИВЛ на 10 минуте жизни; ацидоз в первом анализе крови (пуповинной, капиллярной или венозной), взятом в течение первых 60 минут жизни, рН<7.0 или BE≥16 ммоль/л);
- ранняя или поздняя неонатальная инфекция;
- клинически выраженные судороги (тонические, клонические, смешанные);
- потребность в сердечно - легочной реанимации после рождения (ИВЛ и непрямой массаж сердца; введение адреналина, как в/в, так и в ЭТТ);
- диагностируемые в процессе госпитализации значимые врожденные пороки развития дыхательной системы, сердца и другие пороки развития, которые могли бы оказывать влияние на ход исследования;
- персистирующая легочная гипертензия;
- синдром аспирации меконием;
- полицитемия;
- отказ законного представителя от госпитализации, и ранняя выписка из МО (медицинской организации);
- перевод в другую МО по поводу выявленной патологии.
Проведен анализ доношенных пациентов с ТТН. Всего за 2020 год в ГБУЗ СО «ЕКПЦ» АС№1 родилось 4669 детей. Доношенных 3901 (83,5%). Диагноз ТТН (без асфиксии и инфекции) выставлен у 252 (6,4% от доношенных). В окончательном анализе принял участие 201 ребенок (Группа 2020). Был проведен анализ факторов риска, характера респираторной поддержки, клинических особенностей течения ТТН. На основе данных ретроспективного исследования, разработана методика проведения СРАР терапии на этапе родового зала и проведено проспективное исследование.
2. Проспективный этап. Критерии включения в основную группу исследования (группа А):
- доношенные новорожденные (с ГВ от 370 до 416 недель);
- потребность в проведении респираторной поддержки любого вида в первые 60 мин жизни с оценкой по шкале Downes 3 и более баллов;
- дата и место рождения в период с 01.07.2021 по 31.12.2021 в ГБУЗ СО «ЕКПЦ» АС №1.
Критерии не включения в основную группу исследования (группу А):
- тяжелые врожденные пороки развития или хромосомные аномалии;
- тяжелая асфиксия при рождении (любой из критериев: оценка по шкале Апгар≤5 на 10 минуте, сохраняющаяся потребность в ИВЛ на 10 минуте жизни, ацидоз в первом анализе крови (пуповинной, капиллярной или венозной), взятом в течение первых 60 минут жизни, рН<7.0 или BE≥16 ммоль/л);
- клинически выраженные судороги (тонические, клонические, смешанные);
- потребность в сердечно - легочной реанимации после рождения (ИВЛ и непрямой массаж сердца; введение адреналина, как в/в, так и в ЭТТ);
- отечная форма гемолитической болезни новорожденных;
- любое условие, которое, по мнению исследователя, может подвергать ребенка неоправданному риску.
Критерии исключения из группы А:
- нарушение протокола СРАР в родовом зале;
- диагностируемые в процессе госпитализации значимые врожденные пороки развития дыхательной системы, сердца и другие пороки развития, которые могли бы оказывать влияние на ход исследования;
- ранняя или поздняя неонатальная инфекция;
- отказ законного представителя от госпитализации, и ранняя выписка из МО;
- перевод в другую МО по поводу выявленной хирургической патологии;
- любое условие, которое, по мнению исследователя, может подвергать ребенка неоправданному риску;
- другие заболевания, которые могли бы значимо оказывать влияние на ход исследования.
В дополнительную группу исследования (группа Б) включены пациенты, развившие ДН с оценкой по шкале Downes 3 и более баллов спустя 60 мин после рождения на этапе родового зала или НО и потребовавшие проведения респираторной терапии с помощью HFNC терапии и/или СРАР. Остальные критерии включения, не включения и исключения аналогичны основной группе исследования.
За период проведения исследования с 01.07.2021 по 31.12.2021 родилось 2463 детей, из них в доношенном сроке 2057 детей. Клиническая картина ТТН развилась у 140 пациентов, из них у 124 ребенка на этапе родового зала и 16 пациентов на этапе НО.
Критериям включения в основную группу исследования (группу А) соответствовали 140 детей; исключены из исследования 30 детей, по причинам: инфекции (n=15), нарушению протокола СРАР (n=13), выраженной полицитемии (n=1), отказа матери от госпитализации (n=1). В итоге группу А составили 110 пациентов. Критериям включения в дополнительную группу исследования (группу Б) соответствовали 16 детей. За период исследования изолировано диагноз ТТН был выставлен у 140 детей (6,8% от доношенных), а именно: группа A (n=110), группа В (n=16), нарушению протокола СРАР (n=13), отказа матери от госпитализации (n=1)
Приняли участие в окончательном анализе:
Генеральная группа пациентов, попавших в исследование ТТН - группа 2021 (n=126), которая состоит из группы А (n=110) и группы Б (n=16).
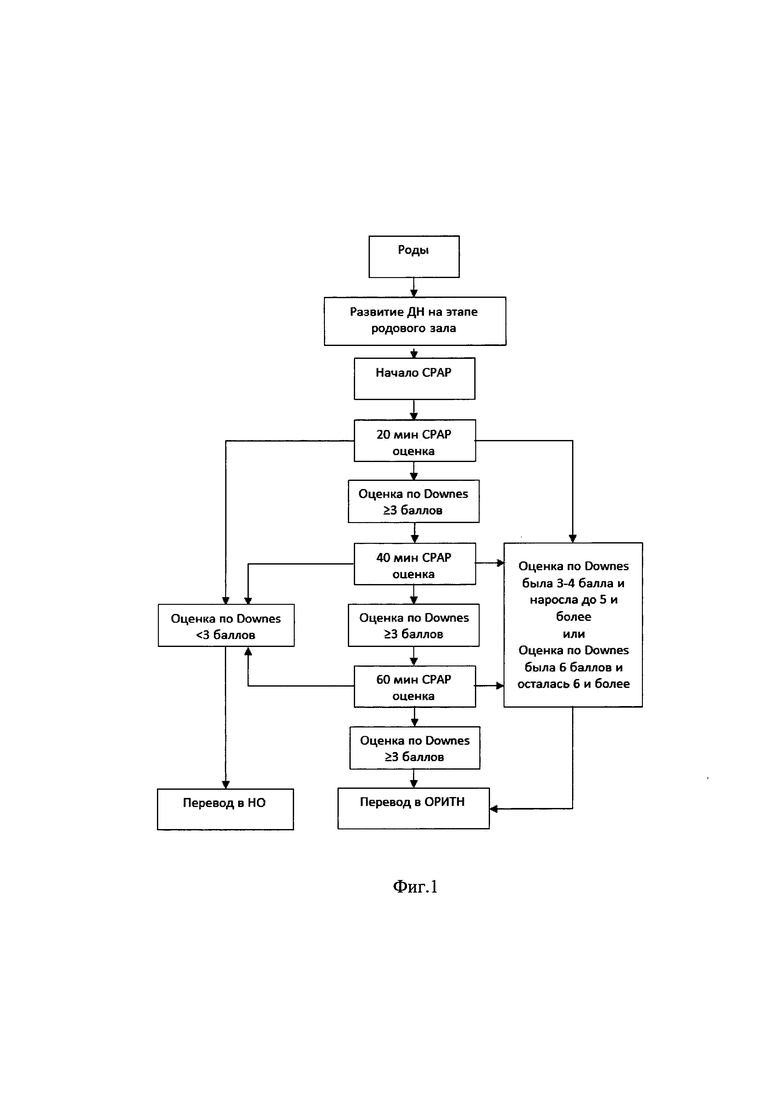
На Фиг. 1 приведена схема проведения СРАР на этапе родового зала. На правую кисть ребенка фиксировали датчик сатурации. СРАР-терапию проводили с помощью аппарата респираторной поддержки Neopufl™ или встроенного в открытое реанимационное место (ОРС) аппарата респираторной поддержки, Т-образного реанимационного дыхательного контура. На 5 минуте от начала СРАР с помощью лицевой маски переходили на MnCPAP (мононазальная СРАР-терапия с помощью эндотрахеальной трубки - ЭТТ введенной в носовой ход, до уровня носоглотки при этом глубина введения равна середине расстояния между мочкой уха и ноздрей ребенка, трубку фиксировали полоской лейкопластыря над верхней губой. В течение 5 минут СРАР устанавливали орогастральный зонд Ch/Fr №8, оставляя его открытым и датчик температуры в подмышечную область. Во время проведения респираторной поддержки врач находится рядом с пациентом, его руки свободны.
При проведении MnCPAP-терапии на 20,40 и 60 минуте оценивали дыхательные нарушения по шкале Downes по следующей схеме:
- если <3 баллов, то ЭТТ извлекалась из носа, ребенок отлучался от респираторной поддержки, и в течение 5 минут проводится наблюдение за ребенком:
• если в течение 5 минут без респираторной поддержки дыхательные нарушения не нарастали, не нарушено состояние по другим органам и системам, то ребенок переводился в НО под наблюдение в течение не менее 12 часов;
• если в течение 5 минут без респираторной поддержки дыхательные нарушения возвращались, или нарастали по шкале Downes ≥3 баллов, то возобновляют проведение MnCPAP по описанной выше технологии;
- если при проведении MnCPAP дыхательные нарушения оставались на прежнем уровне - 3-5 баллов по шкале Downes, MnCPAP проводится дальше, методика не меняется;
- если при проведении MnCPAP дыхательные нарушения имели оценку по шкале Downes в 3-4 балла и нарастали до 5 баллов и более - ребенок переводился в ОРИТН на соответствующем состоянию типе респираторной поддержке (СРАР или ИВЛ);
- если оценка изначально была 6 баллов по шкале Downes и при MnCPAP в течение 20 мин оценка сохранялась или нарастала>6 баллов - ребенок переводился в ОРИТН на соответствующем состоянию типе респираторной поддержке: СРАР или ИВЛ.
На 40 минуте проводилась такая же оценка состояния и действия, как и на 20 минуте.
На 60 минуте проводилась такая же оценка состояния и действия, как на 20 и 40 минуте, но, если дыхательные нарушения остаются на прежнем уровне или наросли, ребенок переводился в ОРИТН на соответствующем состоянию типе респираторной поддержки: СРАР или ИВЛ.
Показаниями для перевода на ИВЛ были: апноэ, неэффективное дыхание, нарастание ДН более 6 баллов по шкале Downes, потребность в FiO2 более 0,4 для поддержания сатурации выше 90%.
Транспортировка из родового зала в ОРИТН осуществлялась в условиях транспортного инкубатора с параметрами респираторной поддержки (СРАР или ИВЛ). Перевод пациента из родового зала в НО осуществлялся, в кроватке или транспортном инкубаторе, учитывая вес ребенка.
Для анализа полученной информации были использовали методы статистического анализа. Накопление, корректировка, систематизация исходной информации и визуализация полученных результатов осуществлялись в электронных таблицах Microsoft Office Excel 2016. Статистический анализ проводился с использованием программы IBM SPSS Statistics v.26 (разработчик - IBM Corporation) и программы STATISTICA 10 (разработчик - StatSoft.Inc). Большинство полученных данных не соответствовало закону нормального распределения, результаты представлены при помощи значений медианы (Me), нижнего и верхнего квартилей (Q1-Q3). Номинальные данные описывались с указанием абсолютных значений и процентных долей. Для сравнения независимых совокупностей использовался U-критерий Манна-Уитни и критерий χ2 Пирсона. За критический уровень значимости принято значение р<0,05.
Результаты исследования
Сравнительный анализ общих характеристик исследуемых групп (Таблица 1) не показал достоверных различий по гестационному возрасту (ГВ), массе тела при рождении и полу (р>0,05).
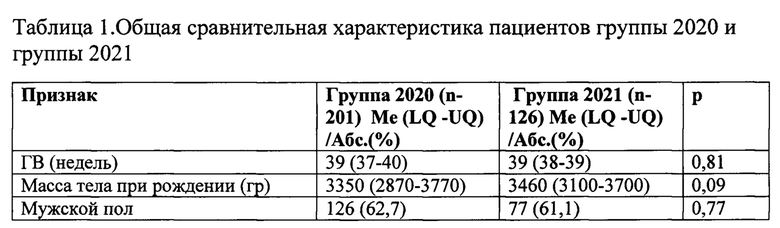
Данные анализа сравнительной характеристики исследуемых групп по клиническим особенностям приведены в таблице 2. На этапе родового зала между группами нет отличий в оценке по шкале Апгар на 1 и 5 минуте, газовому составу пуповинной крови, тяжести дыхательных нарушений с оценкой по шкале Downes, а также числу детей, потребовавших проведения масочной ИВЛ и СРАР (р>0,05). Продолжительность же СРАР терапии на этапе родового зала была более чем в 2 раза выше в группе 2021 (40 минут против 15 минут).
Далее на этапах НО, ОРИТН и ОПН следовала значительная статистическая разница в клиническом течение ТТН между группами с р<0,001. Пациенты в группе 2020 чаще госпитализировались из родового зала в ОРИТН (54,2 против 16,7) и из НО в ОРИТН (15 против 3,2), общее количество, соответственно общее число пациентов госпитализированных в ОРИТН оказалось больше в группе 2020 (69,7 против 19). Также пациенты в группе 2020 чаще требовали установки венозных доступов (88,6 против 11,1), в том числе пупочного венозного катетера (24,4 против 0), и периферического венозного катетера (74,6 против 11,1), выше процент назначения АБТ (33,8 против 4), и проведения парентерального питания (87,6 против 10,3). Дети в группе 2020 более чем в 2 раза чаще госпитализировались в ОПН (82,1 против 35,7), с более продолжительным нахождением в ОПН (8 (6-10) дней против 7 (5-10); р=0.009) и более чем в 3 раза более продолжительным общим сроком госпитализации (10 (8-12) дней против 3 (2-8) дней; р<0,001).
Следующие характеристики клинического течения заболевания не имели статистических различий (р>0,05). Количество детей с проведенной HFNC терапией и ее продолжительность не отличались в исследуемых группах. Всем детям, госпитализированным в ОРИТН в обеих группах, проведена СРАР терапия с примерно одинаковой продолжительностью, а продленная ИВЛ проводилась только в группе 2020, трем пациентам. Продолжительность нахождения в ОРИТН также была примерно одинаковой в обеих группах. Число пациентов, с диагностированным субэпендимальным кровоизлиянием (СЭК) и пневмотораксом в группах значимо не отличалось.

Таким образом, проведенное исследование показало, что предлагаемый способ позволяет значительно снизить тяжесть течения ТТН и продолжительность госпитализации, а именно:
- снижение потребности в установке венозного доступа,
- снижение потребности проведения парентерального питания,
- снижение частоты назначения эмпирической антибактериальной терапии,
- снижение частоты диагноза церебральная ишемия,
- сокращение числа пациентов госпитализированных в ОРИТН, ОПН,
- сокращение продолжительности госпитализации в ОПН,
- сокращение общей продолжительности госпитализации.
Заявляемый способ осуществляют следующим образом.
На этапе родового зала новорожденному с диагнозом транзиторного тахипноэ на правой кисти фиксируют датчик сатурации и сразу начинают проводить СРАР-терапию с помощью аппарата респираторной поддержки Neopuff™ или встроенного в ОРС аппарата респираторной поддержки, Т-образного реанимационного дыхательного контура. Стартовые параметры СРАР: MAP - 8 см Н2О, FiO2-0.21. Учитывая уровень сатурации возможна корректировка FiO2.
На 5 минуте от начала СРАР-терапии с помощью лицевой маски переходят на мононазальную СРАР-терапию (MnCPAP), используя эндотрахеальную трубку (ЭТТ). ЭТТ вводят в носовой ход, до уровня носоглотки (глубина введения равна середине расстояния между мочкой уха и ноздрей ребенка) и фиксируют полоской лейкопластыря над верхней губой новорожденного. Размеры ЭТТ №2,5. Так же в течение 5 минут СРАР устанавливают орогастральный зонд Ch/Fr №8, оставляя его открытым и устанавливают датчик температуры в подмышечную область. Во время проведения респираторной поддержки врач находится рядом с пациентом, его руки свободны, поэтому врач может заниматься другими необходимыми манипуляциями, проводимыми в родовом зале.
На 20, 40 и 60 минуте проведения MnCPAP-терапии оценивают дыхательные нарушения по шкале Downes и на каждом этапе решают вопросы о дальнейших действиях: закончить MnCPAP-терапию или продолжить ее и маршрутизацию новорожденного: в НО или в ОРИТН для дальнейшего наблюдения или лечения.
Если на 20 минуте проведения MnCPAP дыхательные нарушения по шкале Downes оценивается <3 баллов, то ЭТТ извлекалась из носа, ребенок отлучался от респираторной поддержки, и в течение 5 минут проводится наблюдение за ребенком:
• если в течение 5 минут без респираторной поддержки ДН не нарастает, не нарушено состояние по другим органам и системам, то ребенок переводился в НО под наблюдение в течение не менее 12 часов;
• если в течение 5 минут без респираторной поддержки симптомы ДН возвращались, или нарастали по шкале Downes ≥3 баллов, то возобновляют проведение MnCPAP по описанной выше технологии;
Если на 20 минуте проведения MnCPAP дыхательные нарушения оставались на прежнем уровне - 3-5 баллов по шкале Downes, MnCPAP проводится дальше, методика не меняется;
Если на 20 минуте проведения MnCPAP дыхательные нарушения имели оценку по шкале Downes в 3-4 балла и нарастали до 5 баллов и более -ребенок переводился в ОРИТН на соответствующем состоянию типе респираторной поддержке (СРАР или ИВЛ);
Если оценка изначально была 6 баллов по шкале Downes и при MnCPAP в течение 20 мин оценка сохранялась или нарастала ≥6 баллов - ребенок переводился в ОРИТН на соответствующем состоянию типе респираторной поддержке (СРАР или ИВЛ).
На 40 минуте проводилась такая же оценка состояния и действия, как и на 20 минуте.
На 60 минуте проводилась такая же оценка состояния и действия, как на 20 и 40 минуте, но, если дыхательные нарушения остаются на прежнем уровне или наросли, ребенок переводился в ОРИТН на соответствующем состоянию типе респираторной поддержки (СРАР или ИВЛ). Клинические примеры.
Пример 1. Пациент А: мальчик в сроке гестации 38 недель с весом 3480 гр, с оценкой по шкале Апгар на 1 и 5 минуте 7/7 баллов. Стонущее дыхание на 2-й минуте после рождения. Неонатологом дыхательные нарушения оценена 3 балла по шкале Downes. Принято решение о проведении СРАР терапии по описанному способу. Начата СРАР-терапия лицевой маской с параметрами 8 см Н2О и FiO2-0,21, на правую кисть фиксирован датчик пульсоксиметрии, в подмышечную область фиксирован датчик температуры, на 4-й минуте установлен орогастральный зонд №8 и оставлен открытым, на 5-й минуте в носовой ход введена ЭТТ №2,5 до уровня носоглотки, и была продолжена MnCPAP-терапия с прежними параметрами. На 20 минуте MnCPAP-терапии проведена оценка дыхательных нарушений по шкале Downes в 4 баллов, MnCPAP-терапия продолжена тем же способом, параметры без изменений. На 40 минуте проведена оценка дыхательных нарушений по шкале Downes в 3 балла, MnCPAP-терапия продолжена тем же способом, параметры без изменений. На 60 минуте проведена оценка дыхательных нарушений по шкале Downes в 1 балл, MnCPAP прекращена, ЭТТ удалена из носового хода. В течение 5 минут проведено наблюдение за состоянием ребенка. Дыхательные нарушения не наросли, и ребенок переведен в НО, где проводилось наблюдение за состоянием в течение 12 часов, и перевод на совместное пребывание с матерью. Ребенок выписан из родильного дома на 3 сутки домой. Методика показала свою эффективность.
Пример 2. Пациент М: девочка, родилась в сроке гестации 39 недель с весом 4120 гр, с оценкой по шкале Апгар на 1 и 5 минуте 6/7 баллов. В течение 15 минут после рождения появились дыхательные нарушения с оценкой по шкале Downes 5 баллов. Принято решение о проведении СРАР терапии по описанному способу. Начата СРАР-терапия лицевой маской с параметрами 8 см Н2O и FiO2-0,21, на правую кисть фиксирован датчик пульсоксиметрии, в подмышечную область фиксирован датчик температуры, на 4-й минуте установлен орогастральный зонд №8 и оставлен открытым, на 5-й минуте в носовой ход введена ЭТТ №2,5 до уровня носоглотки, и была продолжена MnCPAP с прежними параметрами. На 20 минуте MnCPAP-терапии проведена оценка дыхательных нарушений по шкале Downes в 5 баллов, MnCPAP-терапия продолжена тем же способом, параметры без изменений. На 40 минуте проведена оценка дыхательных нарушений по шкале Downes в 4 балла, MnCPAP-терапия продолжена тем же способом, параметры без изменений. На 60 минуте проведена оценка дыхательных нарушений по шкале Downes в 2 балла, MnCPAP прекращена, ЭТТ удалена из носового хода. В течение 5 минут проведено наблюдение за состоянием ребенка. Дыхательные нарушения не наросли, и ребенок переведен в НО, где проводилось наблюдение за состоянием в течение 12 часов, и перевод на совместное пребывание с матерью. Ребенок выписан из родильного дома на 3 сутки домой. Методика показала свою эффективность.
Пример 3. Пациент К: мальчик, родился в сроке гестации 41 неделя с весом 3940 гр, с оценкой по шкале Апгар на 1 и 5 минуте 5/7 баллов. В течение 4 минут после рождения появились дыхательные нарушения с оценкой по шкале Downes 4 балла. Принято решение о проведении СРАР терапии по описанному способу. Начата СРАР-терапия лицевой маской с параметрами 8 см Н2O и FiO2-0,21, на правую кисть фиксирован датчик пульсоксиметрии, в подмышечную область фиксирован датчик температуры, на 4-й минуте установлен орогастральный зонд №8 и оставлен открытым, на 5-й минуте в носовой ход введена ЭТТ №2,5 до уровня носоглотки, и была продолжена MnCPAP с прежними параметрами. На 20 минуте MnCPAP-терапии проведена оценка дыхательных нарушений по шкале Downes в 5 баллов, принято решение о переводе ребенка в ОРИТН. В условиях транспортного инкубатора продолжена MnCPAP с прежними параметрами, ребенок транспортирован в ОРИТН. Ребенок переведен на биназальный СРАР, который проводился в течение 4 часов. Пациенту проведены дополнительные исследования (рентгенологическое исследование грудной клетки, газовый состав крови, OAK и определение уровня С-реактивного белка), которые позволили исключить другую патологию и установить диагноз ТТН. Дыхательные нарушения были купированы, ребенок отлучен от респираторной поддержки и переведен в НО. На 4 сутки проведена выписка из родильного дома в удовлетворительном состоянии. Методика показала свою эффективность.
Новизна способа.
В литературе отсутствуют четкие рекомендации подхода к ранней респираторной поддержке пациентов с ТТН. Новизна способа проявляется в стандартизации самой технологии СРАР (параметры СРАР, тип дыхательного контура, размер ЭТТ и глубина ее введения и т.д), определении четких показаний к началу СРАР, определение временных рамок продолжительности СРАР терапии, определение показаний к смене тактики респираторной поддержки, определение показаний к маршрутизации из родового зала. Преимущества способа.
1. Способ СРАР легко осуществим не только на уровне перинатального центра, но и на уровне любого родильного дома 1 уровня, оснащенного минимальным оборудованием.
2. Применение предлагаемого способа в родильных домах 1 уровня позволит значительно уменьшить число пациентов в тяжелом состоянии с потребностью в респираторной поддержки и необходимостью вызова бригады реанимационно-консультативного центра и перегоспитализации пациента в МО более высокого уровня.
3. Способ минимально травматичен для новорожденного, доказано отсутствие увеличения частоты синдрома утечки воздуха.
4. Использование MnCPAP (фиксированной трубки в носу) позволяет врачу освободить руки и заниматься другими манипуляциями (осмотр, рутинные процедуры).
5. Способ требует минимальной специальной подготовки и может быть выполнена не только врачом, но и средним медицинским персоналом (например, медицинской сестрой или акушеркой) после проведение инструктажа.
6. Способ позволяет своевременно провести необходимые лечебные мероприятия, снизив тяжесть течения ТТН, и избежав возможных осложнений.
Таким образом, разработанный способ прост в исполнении и внедрение его в практику родильных домов и перинатальных центров позволит снизить тяжесть течения ТТН и продолжительность госпитализации.
Используемая литература
1. International Statistical Classification of Diseases and Related Health Problems 10th Revision (ICD-IO)-WHO Version for 2019-covid-expanded, Chapter XVI, Certain conditions originating in the perinatal period (P00-P96), https://icd.who.int/browse 10/2019/en#/P20-P29
2. Clark RH. The epidemiology of respiratory failure in neonates born at an estimated gestational age of 34 weeks or more. J Perinatol [Internet]. 2005 Apr;25(4):251-7. doi: 10.1038/sj jp.7211242. PMID: 15605071. Available from: http://www.ncbi.nlm.nih.gOv/pubmed/l 5605071
3. Hooper SB, Те Pas AB, Kitchen MJ. Respiratory transition in the newborn: a three-phase process. Arch Dis Child Fetal Neonatal Ed [Internet]. 2016 May;101(3): F266-71. doi: 10.1136/archdischild-2013-305704. Epub 2015 Nov 5. PMID: 26542877. Available from: http://www.ncbi.nlm.nih.gov/pubmed/26542877
4. Brown MJ, Olver RE, Ramsden С A, et al. Effects of adrenaline and of spontaneous labour on the secretion and absorption of lung liquid in the fetal lamb. J Physiol [Internet]. 1983 Nov;344:137-52. doi: 10.1113/jphysiol. 1983.spO 14929. PMID: 6655575; PMCID: PMC1193830. Available from: http://www.ncbi.nlm.nih.gov/pubmed/6655575
5. Castorena-Torres F, Alcorta-Garcia MR, Lara-Diaz VJ. Aquaporine-5 and epithelial sodium channel P-subunit gene expression in gastric aspirates in human term newborns. Heliyon. 2018;4(4):e00602. Published 2018 Apr 13. doi:10.1016/j.heliyon.2018.e00602.
6. Rocha GM, Flor-De-Lima FS, Guimaraes HA. Persistent grunting respirations after birth. Minerva Pediatr. 2018 Jun; 70(3):217-224. doi: 10.23736/S0026-4946.16.04490-X. Epub 2016 Sep 8. PMID: 27607482.
7. Lakshminrusimha S, Keszler M. Persistent Pulmonary Hypertension of the Newborn. Neoreviews. 2015 Dec;16(12): e680-e692. doi: 10.1542/neo.l6-12-e680. PMID: 26783388; PMCID: PMC4714607.
8. Ramachandrappa A, Rosenberg ES, Wagoner S, Jain L. Morbidity and mortality in late preterm infants with severe hypoxic respiratory failure on extra-corporeal membrane oxygenation. J Pediatr. 2011 Aug; 159(2): 192-8.e3. doi:
10.1016/j jpeds.2011.02.015. Epub 2011 Apr 2. PMID: 21459387; PMCID: PMC3134553.
9. Buchiboyina A, Jasani B, Deshmukh M, Patole S. Strategies for managing transient tachypnoea of the newborn - a systematic review. J Matern Fetal Neonatal Med. 2017 Jul;30(13):1524-1532. doi: 10.1080/14767058.2016.1193143. Epub 2016 Oct 20. PMID: 27762156.
10. Ho JJ, Subramaniam P, Davis PG. Continuous distending pressure for respiratory distress in preterm infants. Cochrane Database Syst Rev. 2015 Jul 4;2015(7):CD002271. doi: 10.1002/14651858.CD002271.pub2. Update in: Cochrane Database Syst Rev. 2020 Oct 15; 10:CD002271. PMID: 26141572; PMCID: РМС7133489.
11. Subramaniam P, Ho JJ, Davis PG. Prophylactic nasal continuous positive airway pressure for preventing morbidity and mortality in very preterm infants. Cochrane Database Syst Rev. 2016 Jun 14; (6):CD001243. doi:
10.1002/14651858.CD001243.pub3. PMID: 27315509.
12. Celebi MY, Alan S, Kahvecioglu D, et al. Impact of Prophylactic Continuous Positive Airway Pressure on Transient Tachypnea of the Newborn and Neonatal Intensive Care Admission in Newborns Delivered by Elective Cesarean Section. Am J Perinatol. 2016 Jan; 33 (1):99-106. doi: 10.1055/s-0035-1560041. Epub 2015 Aug 21. PMID: 26295966.
13. Osman AM, El-Farrash RA, Mohammed EH. Early rescue Neopuff for infants with transient tachypnea of newborn: a randomized controlled trial. J Matern Fetal Neonatal Med. 2019 Feb; 32(4):597-603. doi: 10.1080/14767058.2017.1387531. Epub 2017 Oct 16. PMID: 28965435.
14. Rocha GM, Flor-De-Lima FS, Guimaraes HA. Persistent grunting respirations after birth. Minerva Pediatr. 2018 Jun;70(3):217-224. doi: 10.23736/S0026-4946.16.04490-X. Epub 2016 Sep 8. PMID: 27607482.
15. Moresco L, Romantsik O, Calevo MG, Bruschettini M. Non-invasive respiratory support for the management of transient tachypnea of the newborn. Cochrane Database Syst Rev. 2020 Apr 17; 4(4):CD013231. doi: 10.1002/14651858.CD013231.pub2. PMID: 32302428; PMCID: PMC7164572.
16. Методическое письмо министерства здравоохранения Российской Федерации. Реанимация и стабилизация состояния новорожденных детей в родильном зале. 2020. Под редакцией проф. Байбариной Е.Н. [Methodological letter of the Ministry of Health of the Russian Federation. Resuscitation and stabilization of the condition of newborn babies in the delivery room. 2020. Edited by prof. Baybarina E.N. (in Russ)] https://neonatology.pro/wp-content/uploads/2020/03/letter_resuscitation newborn deliverv 2020.pdf
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ прогнозирования течения транзитного тахипноэ новорождённых у доношенных детей | 2021 |
|
RU2766813C1 |
| Способ прогнозирования течения респираторного дистресса у новорождённых старше 35 недель гестации | 2023 |
|
RU2830183C1 |
| Способ профилактики и лечения повреждений тканей носа у недоношенных новорождённых при проведении неинвазивной респираторной терапии у пациентов в сроке гестации 22-29 | 2024 |
|
RU2835996C1 |
| СПОСОБ ПРОФИЛАКТИКИ БРОНХОЛЕГОЧНОЙ ДИСПЛАЗИИ У НОВОРОЖДЕННЫХ С ОЧЕНЬ НИЗКОЙ И ЭКСТРЕМАЛЬНО НИЗКОЙ МАССОЙ ТЕЛА ПРИ РОЖДЕНИИ | 2009 |
|
RU2416388C1 |
| Способ оценки тяжести состояния новорожденного с органной дисфункцией | 2024 |
|
RU2841466C1 |
| Способ оценки тяжести состояния новорожденных | 2024 |
|
RU2841005C1 |
| Способ прогноза летальности у новорожденных, матери которых перенесли COVID-19 во время беременности | 2023 |
|
RU2800892C1 |
| Способ прогнозирования тяжелой дыхательной недостаточности у новорожденных, родившихся у матерей с преэклампсией | 2020 |
|
RU2751287C1 |
| Способ прогнозирования кровотечений у недоношенных новорожденных с очень низкой и экстремально низкой массой тела | 2016 |
|
RU2623868C1 |
| СПОСОБ ОЦЕНКИ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ ПНЕВМОНИИ У НОВОРОЖДЕННЫХ С ОЧЕНЬ НИЗКОЙ И ЭКСТРЕМАЛЬНО НИЗКОЙ МАССОЙ ТЕЛА | 2013 |
|
RU2525438C1 |
Изобретение относится к медицине, в частности к неонатологии и анестезиологии-реаниматологии. Способ включает проведение респираторной терапии с использованием аппарата респираторной поддержки и реанимационного дыхательного контура и оценку по шкале Downes. При этом на 5 минуте от начала СРАР-терапии с помощью лицевой маски переходят на мононазальную СРАР-терапию (MnCPAP). Для этого вводят эндотрахеальную трубку в носовой ход до уровня носоглотки, при этом глубина введения равна середине расстояния между мочкой уха и ноздрей ребенка. Трубку фиксируют над верхней губой ребенка полоской лейкопластыря. При проведении MnCPAP-терапии на 20, 40 и 60 минутах оценивают дыхательные нарушения (ДН) по шкале Downes. Если на 20 минуте проведения MnCPAP-терапии при оценке по шкале <3 баллов ребенка отлучают от респираторной поддержки, и в течение 5 минут врач проводит наблюдение за ребенком. При этом если в течение 5 минут без респираторной поддержки ДН <3 баллов и не нарушено состояние по другим органам и системам, то ребенка переводят в неонатальное отделение. Если в течение 5 минут без респираторной поддержки симптомы ДН по шкале Downes ≥3 баллов, то врач вновь проводит MnCPAP. Если на 20 минуте проведения MnCPAP ДН остаются на прежнем уровне - 3-5 баллов по шкале Downes, MnCPAP продолжают дальше, методика не меняется. При нарастании на 20 минуте ДН с 3-4 баллов до 5 баллов и более - ребенка переводят в ОРИТН на соответствующем состоянию типе респираторной поддержке: CPАР или ИВЛ. При изначальной оценке ДН в 6 баллов по шкале Downes, сохранении 6 баллов или нарастании более 6 баллов ребенка переводят в ОРИТН на соответствующем состоянию типе респираторной поддержке: CPАР или ИВЛ. На 40 и 60 минутах оценку ДН проводят по схеме оценки ДН на 20 минуте, но если ДН остаются на прежнем уровне или нарастают, ребенка переводят в ОРИТН на соответствующем состоянию типе респираторной поддержке: CPАР или ИВЛ. Способ позволяет определить тактику ведения пациентов с транзиторным тахипноэ у новорожденных на этапе родового зала, повысить эффективность лечения за счет снижения тяжести и продолжительности заболевания. 1 ил., 2 табл., 2 пр.
Способ определения тактики ведения пациентов с транзиторным тахипноэ у новорожденных на этапе родового зала, включающий проведение респираторной терапии с использованием аппарата респираторной поддержки и реанимационного дыхательного контура и оценку по шкале Downes, отличающийся тем, что на 5 минуте от начала СРАР-терапии с помощью лицевой маски переходят на мононазальную СРАР-терапию (MnCPAP), для чего вводят эндотрахеальную трубку в носовой ход до уровня носоглотки, при этом глубина введения равна середине расстояния между мочкой уха и ноздрей ребенка, трубку фиксируют над верхней губой ребенка полоской лейкопластыря, при проведении MnCPAP-терапии на 20, 40 и 60 минутах оценивают дыхательные нарушения (ДН) по шкале Downes по следующей схеме: на 20 минуте проведения MnCPAP-терапии при оценке по шкале <3 баллов ребенка отлучают от респираторной поддержки, и в течение 5 минут врач проводит наблюдение за ребенком: если в течение 5 минут без респираторной поддержки ДН <3 баллов и не нарушено состояние по другим органам и системам, то ребенка переводят в неонатальное отделение; если в течение 5 минут без респираторной поддержки симптомы ДН по шкале Downes ≥3 баллов, то врач вновь проводит MnCPAP; если на 20 минуте проведения MnCPAP ДН остаются на прежнем уровне - 3-5 баллов по шкале Downes, MnCPAP продолжают дальше, методика не меняется; при нарастании на 20 минуте ДН с 3-4 баллов до 5 баллов и более - ребенка переводят в ОРИТН на соответствующем состоянию типе респираторной поддержке: CPАР или ИВЛ; при изначальной оценке ДН в 6 баллов по шкале Downes, сохранении 6 баллов или нарастании более 6 баллов ребенка переводят в ОРИТН на соответствующем состоянию типе респираторной поддержке: CPАР или ИВЛ; на 40 и 60 минутах оценку ДН проводят по схеме оценки ДН на 20 минуте, но если ДН остаются на прежнем уровне или нарастают, ребенка переводят в ОРИТН на соответствующем состоянию типе респираторной поддержке: CPАР или ИВЛ.
| Celebi M.Y | |||
| et al | |||
| Impact of Prophylactic Continuous Positive Airway Pressure on Transient Tachypnea of the Newborn and Neonatal Intensive Care Admission in Newborns Delivered by Elective Cesarean Section | |||
| Am J Perinatol | |||
| Токарный резец | 1924 |
|
SU2016A1 |
| Способ прогнозирования течения транзитного тахипноэ новорождённых у доношенных детей | 2021 |
|
RU2766813C1 |
| СПОСОБ ПОЛУЧЕНИЯ ИЗОПРОПИЛОВОГО СПИРТА | 2000 |
|
RU2158725C1 |
| Методическое письмо министерства здравоохранения | |||
Авторы
Даты
2023-03-02—Публикация
2022-04-19—Подача