Изобретение относится к медицине, а именно к реаниматологии, инфекционным болезням и педиатрии, и может быть использовано для лечения мультисистемного воспалительного синдрома (МВС), ассоциированным с новой коронавирусной инфекцией, вызванной SARS-CoV-2, у детей.
Мультисистемный воспалительный синдром (МВС) - состояние, ассоциированное с SARS-CoV-2, связанное с развитием неконтролируемого воспаления («цитокинового шторма») с затрагиванием всех систем и органов организма.
Под «цитокиновым штормом» или гиперцитокинемией понимается потенциально летальная реакция иммунной системы, характеризуемая быстрой пролиферацией и повышенной активностью Т-клеток, макрофагов и естественных киллеров с высвобождением защитными клетками различных воспалительных цитокинов и химических медиаторов. Суть состояния заключается в выработке большого количества медиаторов воспаления, которые приводят к активации иммунных клеток и высвобождению последними новой порции медиаторов вследствие наличия неконтролируемой положительной обратной связи между этими процессами. Порочный круг вызывает разрушение тканей очага воспаления, одновременно реакция распространяется на соседние ткани и по мере развития приобретает системный характер, охватывая весь организм в целом.
МВС у детей и подростков - это воспалительный процесс связанный с COVID-19, который поражает одновременно несколько систем организма и вызывает у детей высокую (от 38.5°С) температуру, пониженное давление, кислородную недостаточность и, в некоторых случаях, отказ органов, что сближает его по клиническим проявлениям с синдромом Кавасаки. У ряда пациентов могут отмечаться возбудимость, судороги, менингеальные знаки, угнетение сознания; развитие цереброваскулита, ишемического/ геморрагического инсульта. При неконтролируемом течении МВС у детей может осложниться шоком, сепсисом, привести к полиорганной недостаточности и гибели пациента.
Начиная с марта 2020 года, когда стало очевидно, что дети болеют COVID-19 легче, чем взрослые, в мировой литературе стали появляться сообщения о развитии МВС у детей, перенесших COVID-19.
Так врачи из госпиталя Бергамо (Италия) отметили ежемесячное увеличение в 30 раз развития Кавасаки-подобного заболевания по сравнению с предыдущими 5 годами [LucioVerdoni, MD,aAngeloMazza, MD,aAnnalisaGervasoni, MD,aLauraMartelli, MD,aMaurizioRuggeri, MD,aMatteoCiuffreda, MD,bEzioBonanomi, MD,candLorenzoD'Antiga, MDa. An outbreak of severe Kawasaki-like disease at the Italian epi-centre of the SARS-CoV-2 epidemic: an observational cohort study. Lancet. 2020 May 13doi: 10.1016/S0140-6736(20)31103-X].
Однако, в последующем было установлено, что описанная болезнь имеет только некоторые сходства с синдромом Кавасаки, описанным еще в 1967 году японским врачом Томи-саку Кавасаки (кожную сыпь, хейлит, цервикальную аденопатию и менингизм) [Zah-raBelhadjeretat. Acute Heart Failure in Multisystem Inflammatory Syndrome in Children (MIS-C) in the Context of Global SARS-CoV-2 Pandemic. Circulation. 2020 May 17. doi: 10.1161/CIRCULATIONAHA. 120.048360. Elvia I Rivera-Figueroa 1, Roberto Santos 2, Scott Simpson 3, Padma Garg. Incomplete Kawasaki Disease in a Child With Covid-19. Indian Pedi-atr. 2020 May9; S0974755].
Основные отличия состоят в том, что болезнь поражает более старших детей (средний возраст - 10 лет), затрагивает респираторный, желудочно-кишечный тракты (рвота, боль в животе, диарея), сердечно-сосудистую систему (имеются неспецифические изменения на ЭКГ по типу миокардита, систолическая дисфункция, низкое систолическое артериальное давление, отсутствие тромбоза коронарных артерий), фиксируются менингеальные признаки.
В настоящее время, по данным зарубежных авторов, заболеваемость среди детей младше 21 года составляла 2 на 100 ООО по сравнению с 322 на 100000 человек того же возраста с инфекцией SARS-CoV-2 [DufortEM, KoumansEH, ChowEJ, et al. MultisysteminflammatorysyndromeinchildreninNewYorkState.., N Engl J Med. 2020; 383(4):347-358.].
По данным ГАУЗ МО «Химкинская областная больница» через детское инфекционное отделение до 2020 года проходило от 3 до 6 пациентов за 1 год с болезнью Кавасаки, с мая 2020 по май 2021 на лечении находилось 36 пациентов с МВС, то есть динамика увеличилась до 3-х пациентов в 1 месяц.
Принято считать, что дети, болеют SARS-CoV2 в более легкой форме, чем взрослые, но мы видим, что в острый период заболевания у детей, которые перенесли новую коронавирусную инфекцию легко или бессимптомно, через 3-8 недель может развиться МВС. Это заболевание «поломки» иммунной системы, при котором наблюдаются такие симптомы, как активация всех латентных инфекций за счет извращения иммунного ответа, миокардит (жизнеугрожающее поражение сердца), поражение легких в виде пневмонии, нарушение свертывающей системы, поражение почек, центральной нервной системы, желудочно-кишечного тракта.
При лечении мультисистемного воспалительного синдрома у детей используют схему глюкокортикостероидные гормоны + внутривенные иммуноглобулины в высоких дозах [Овсянников Д.Ю., Петряйкина Е.Е.; Детский мультисистемный воспалительный синдром, ассоциированный с новой коронавирусной инфекцией (COVID-19). Учебное пособие. Москва 2020].
Схема лечения детей с инфекцией COVID-19 отягощенного МВС предусматривает применение [Методические рекомендации «Особенности клинических проявлений и лечения заболевания, вызванного новой коронавирусной инфекцией (COVID-19) у детей. Версия 2 (03.07.2020)», утв. Минздравом России]:
1. Оксигенотерапии.
2. Антикоагулянтов: низкомолекулярные гепарины.
3. Дексаметазона 10 мг/м2 поверхности тела/сутки внутривенно или метилпреднизолона 0,5 - 1 мг/кг /введение внутривенно каждые 12 часов.
4. Тоцилизумаба 4-8 мг/кг внутривенно однократно (при неэффективности глюкокортикоидов (ГК) и отсутствии противопоказаний).
5. При неэффективности ГК + тоцилизумаб - канакинумаб 4-8 мг/кг/введение внутривенно однократно (при отсутствии противопоказаний).
6. Иммуноглобулина человеческого нормального в дозе до 2 г/кг.
7. Ацетилсалициловой кислоты - 50 - 100 мг/кг перорально (при коронарите / расширении / аневризе коронарных артерий).
8. Антибиотикотерапия показана при подозрении на наличие вторичной бактериальной инфекции. Выбор антимикробных препаратов осуществляется в зависимости от объема и тяжести вторичной бактериальной инфекции.
9. Симптоматического лечения
10. Кардиотоников и вазопрессоров при развитии шока.
Одним из путей снижения токсического действия цитокинов является экстракорпоральный способ их применения, заключающийся в заборе крови у пациента, выделении мононуклеарных клеток, культивировании их с цитокином - ИЛ-2 и возврате пациенту [Патент RU №2098125, дата приоритета 11.11.1994].
Внутривенные иммуноглобулины (ВВИГ) - это биологически активные препараты. Они способствуют сенсибилизации организма пациента к вводимым чужеродным белкам и развитию как острых, так и отсроченных аллергических реакций. Необходимость введения высоких доз ВВИГ (1-2 г/кг на курс) в течение короткого периода (3-5 дней), ограничивает возможность их применения у пациентов, имеющие избыток массы тела в 30% и более.
Каждый из вышеупомянутых способов имеет свои ограничения и сопровождается развитием осложнений. Системная гормонотерапия, как правило, способствует развитию побочных эффектов от проводимого лечения, основными из них являются язвенные поражения ЖКТ, подавление иммунного ответа, требующее дополнительного назначения системной антибактериальной терапии широкого спектра действия.
Отдаленные последствия после проведения системной гормонотерапии у пациентов с МВС, ассоциированным с SARS-CoV-2, до сих пор не изучены, однако возможно прогнозирование изменения иммунного реагирования на острые инфекционные заболевания в будущем.
Применение биологической терапии (препаратов моноклональных антител: тоцилизумаб - канакинумаб) является дорогостоящим, малоизученным, не общедоступным методом терапии, имеющим неблагоприятные отдаленные последствия на иммунный ответ у детей, подвергнутых данному виду терапии.
Альтернативные способы лечения в доступных источниках информации не описаны.
Из уровня техники известны способы проведения терапевтического плазмафереза (ПА) при синдроме системного воспалительного ответа, поражениях печени, при иммунных заболеваниях, неврологических заболеваниях и других различных патологиях [А.А. Рагимов, С.А. Порешина, Э.Л. Салимов. Плазмаферез при системном воспалительном ответе. Москва, 2008].
Терапевтический плазмаферез - это разделение крови с последующим удалением жидкой фракции - плазмы с накопившимися шлаками, возвратом клеточных элементов и возмещением удаленного объема плазмазаменителями. Он включается в комплекс лечения при неэффективности общепринятой терапии заболеваний, вызванных нарушением иммунитета, обмена веществ, интоксикацией.
Методы разделения крови на компоненты, в том числе и плазму, основаны на использовании центробежных сил. При центрифугировании крови происходит разделение ее на составные части с последующим селективным удаленным определением компонентов. В настоящее время способы выполнения процедуры ПА разделяются на аппаратный и неаппаратный (центрифужный), в зависимости от способа отделения плазмы - на гравитационный и фильтрационный. Аппаратный плазмаферез подразделяется на дискретный (прерывистый) и непрерывный [Рагимов А.А., Пореишна С.А., Салимое Э.Л. Плазмаферез при системном воспалительном ответе // Практическая медицина. - М., 2008. - С. 56.].
При инфекции COVID-19, в связи с развитием цитокинового шторма, описано применение различных экстракорпоральные методик детоксикации крови (ЭКД), таких как продленная гемофильтрация, гемодиафильтрация, гемосорбция, плазмосорбция, сорбция цитокинов [Ассоциации анестезиологов-реаниматологов и общественной организации «Российский сепсис-форум» Экстракорпоральная гемокоррекция с COVID-19. Практические рекомендации (Версия 1.0 от 20.04.2020)].
Наиболее известные: 1) плазмообмен с замещением свежезамороженной донорской плазмой (СЗП) или селективной плазмофильтрации при отсутствии достаточного объема СЗП (проводится при наличии признаков синдрома активации макрофагов, ДВС синдрома, тромботической микроангиопатии). [Временные методические рекомендации Версия 11 (07.05.21) профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)https://static-0.minzdrav.gov.ru/system/attachments/attaches/000/055/735/original/BMP_COVID-19.pdf];
2) плазмосорбция сочетанная с гемофильтрацией при COVID-19 у взрослых [Временные рекомендации по использованию методов экстракорпоральной гемокоррекции в комплексном лечении больных новой коронавирусной инфекцией COVID-19 (от Правления «Научного Общества Специалистов Экстракорпорального очищения крови в Интенсивной Терапии») https://rasnephrology.org/wp-content/uploads/2020/04/extracorp_hemocorrect.pdf].
Применение этих способов не предусмотрено в педиатрии, требует дорогостоящих расходных материалов и наличия сложного оборудования, требующем специализированных сетов. Не ко всем аппаратам для ПА продленной гемо фильтрации подходят специфические «колонки», для сорбции цитокинов.
Мультисистемный воспалительный синдром (МВС) является отражением «цитокинового шторма» и нарушенного механизма воспаления у детей (реже у взрослых). Однако, в большинстве случаях, данное состояние развивается после перенесенного COVID-19, когда РНК SARS-CoV-2 не определяется при исследовании различных биологических материалов, взятых от пациента.
Учитывая, что в настоящее время данное аутовоспалительное заболевание является малоизученным, имеется острая потребность в получении быстрого и эффективного способа терапии МВС у детей, ассоциированного с SARS-CoV-2, с использованием минимального набора оборудования, отсутствия воздействия чужеродного белка и других способов терапии с большим количеством побочных эффектов для подавления гиперергического воспалительного ответа.
Цель заявляемого изобретения заключается в разработке нового эффективного способа лечения МВС у детей, ассоциированного с SARS-CoV-2, в условиях ограниченных ресурсов и имеющего минимальное количество побочных эффектов.
Поставленная цель достигается за счет того, что пациенту - ребенку, подростку, наряду с комплексной медикаментозной терапией проводят курс терапевтического плазмафереза (ПА) с забором 30-60% объема циркулирующей плазмы и замещением выведенной плазмы кристаллоидными растворами, при этом продолжительность курса составляет от 2 до 5 сеансов с периодичностью 1 раз в 2 дня.
Если лабораторными исследованиями установлено, что значения С-реактивного белка (С-РБ) в крови пациента равны 100 и более, перед проведением курса ПА проводят пульс-терапию метилпреднизолоном в объеме 10-30 мг/кг 1 раз в сутки. Продолжительность курса составляет трое суток.
При показаниях гипоальбуминемии менее 25 г/л замещение выведенной плазмы производят кристаллоидными растворами и дополнительно раствором альбумина.
Расчет объема циркулирующей плазмы производят по формуле:
ОЦП = 70 мл/кг×(1-Ht), где
ОЦП - объем циркулирующей плазмы;
Ht - гематокрит, определяется в результате общего анализа крови, где показатель Ht определяется в процентах. Для целей, заявленных в способе, проценты переводятся в доли, где 1%=0,01.
ПА подавляет гиперергический иммунный ответ за счет удаления иммуногенных субстанций, очищения крови от провоспалительных цитокинов, таким образом прерывается воспалительный каскад и нормализуется реактивность организма и восстанавливается адекватный иммунный ответ.
Данный способ терапии позволяет не использовать биологическую терапию (препараты моноклональных антител), являющийся догоростоящим и оказывающим длительное иммуносупрессивное воздействие на организм ребенка.
Клинические эффекты плазмафереза проявляются уже после первого сеанса. Значительно снижается содержание патологических продуктов. Однако уже через несколько часов содержание их в крови приближается к исходному уровню. Это говорит о том, что в сосудистом русло поступили вещества, находившиеся до того во внеклеточном межтканевом пространстве. Последующие сеансы плазмаферезации способствуют удалению этих веществ, что приводит к более полноценной работе всей внутренней среды, учитывая, что основная часть вредных продуктов находится во внесосудистых пространствах.
Для стойкого положительного эффекта необходимо от двух до пяти сеансов, удаляемая плазма достаточно эффективно возмещается солевыми растворами.
Для реализации заявляемого решения пациенту (ребенку, подростку) устанавливают центральный венозный катетер (ЦВК) или периферический венозный катетер (ПВК) большого диаметра для проведения ПА и забора контрольных анализов крови.
Для проведения курса ПА используют стандартные аппараты, например «Гемос-ПФ», производитель НПП Биотех-М, Россия и «Гемофеникс» АМПлд-ТТ, производитель ЗАО «Холдинговая Компания «Трекпор Технолоджи», Россия.
Далее по стандартной методике проводят курс ПА. Аппаратный плазмаферез заводится в соответствии с протоколами, регламентируемыми установленным изготовителем и стандартными операционными процедурами (СОП), которые утверждаются руководителем организации службы крови и проводится врачом-трансфузиологом и эксфузионистом.
За 1 сеанс производят забор 30-60% объема циркулирующей плазмы, расчет которой производят по формуле:
ОЦП = 70 мл/кг × (1-Ht), где
ОЦП - объем циркулирующей плазмы,
Ht - гематокрит из общего анализа крови, в долях.
Замещение выведенной плазмы производят растворами кристаллоидов, например, 0,9% натрия хлорид, стерофундин изотонический, ацесоль.
Сеансы ПА проводят с периодичностью через 1 день, количество сеансов варьируется от двух до пяти, что устанавливается на основании динамики клинических проявлений и снижения лабораторных маркеров воспаления. После первого сеанса иногда отмечается «rebound effect» за счет поступления токсических веществ из тканей и выработки новых.
При показателях С-РБ в крови пациента равных 100 и более перед проведением курса ПА проводят пульс-терапию метилпреднизолоном в объеме 10-30 мг/кг 1 раз в сутки, в течение трех дней.
Если гипоальбуминемия менее 25 г/л выведенную плазму дополнительно замещают раствором альбумина. У большинства детей при МВС отмечается снижение белкового пула. Гипоальбуминемия менее 25 г/л является абсолютным показанием для трансфузии альбумина. При плазмаферезе с забором более 30% ОЦП отмечается резкое нарастание гипоальбуминемии за счет удаления его растворенной в плазме крови фракции (до 5 г/л альбумина может теряться). В связи с этим, при проведении плазмафереза для компенсации потерь альбумина и поддержания онкотического давления крови рекомендуется вводить не только кристаллоиды, но и раствор альбумина человеческого.
Клинический пример №1.
Ребенок Ч. 6 лет.
Анамнез заболевания: болен с 07.12.20, когда появились вышеуказанные симптомы, с 09.12.20 присоединилась многократная рвота. Осмотрен участковым педиатром, Д-з: ОРВИ, назначено симптоматическое лечение. 11.12.20 состояние ухудшилось - ребенок госпитализирован в стационар. 12.12.20 состояние с отрицательной динамикой, 13.12.20 переведен в другой стационар, где осмотрен педиатром, реаниматологом, выставлен диагноз: Менингит. Менингококкцемия? По линии скорой медицинской помощи транспортирован в Химкинскую ОБ, госпитализирован в АРО для детей. Экспресс-тест на COVID-19 IgG-положительный, Ig М отрицательный.
Анамнез жизни: ребенок от 2-й нормально протекавшей беременности, 2-х срочных родов. Кесарево сечение. Масса при родах - 3500 г. Апгар 7/8 балов. Привит по календарю. Аллергии нет. Эпид. анамнез: мама ребенка переболела COVID-19 инфекцией в ноябре 2020. Сам ребенок перенес новую коронавирусную инфекцию в бессимптомной форме.
При поступлении: Т - 38,6°С, ЧСС 129 в мин, ЧДД 24 в мин, АД 99/59 мм рт. ст., SpO2 93%.
Жалобы: повышение температуры до 40°С, рвоту, сыпь, головную боль, боли в животе, ногах. Объективно: Состояние тяжелое за счет симптомов интоксикации. Неврологический статус: в сознании, общая слабость. Гиперестезия. На осмотр реагирует капризно, плачет. По шкале комы Глазго 15 баллов. Менингеальные знаки положительны. Выражена ригидность затылочных мышц. Кернига, Брудзинского сомнительны. Очаговой симптоматики нет. Тонус мышц в норме. Глазные щели: D=S, зрачки: D=S средней величины, симметричные. Фотореакция: D=S, живая. Склеры гиперимированы, на поверхности правого глаза небольшое кровоизлияние. Патологической глазной симптоматики нет. Носогубные складки симметричные. Язык по средней линии. Судорог нет. Кожные покровы: бледно-розовые, пятнисто-папулезная сыпь в области переносицы, груди, живота, ладоней, стоп. Веки отечны. Язык суховат, обложен белым налетом. Телосложение правильное. Зев гиперемирован, налетов нет. Пастозность кистей, стоп. Дыхательная система: дыхание самостоятельное. В выдыхаемом воздухе слышен запах ацетона, сахар крови 6.1 ммоль/л. Аускультативно проводится по всем легочным полям, жесткое. Хрипы не выслушиваются. Сердечно-сосудистая система: тоны сердца приглушены, ритмичные. Патологические шумы не выслушиваются. Периферическая пульсация удовлетворительная. Микроциркуляция не нарушена. Пищеварительная и мочевыделительная системы: живот обычной формы, мягкий, безболезненный, участвует в акте дыхания. Перистальтика выслушивается. Печень от края реберной дуги +1 см, селезенка не увеличена. Мочеиспускание не нарушено. Стула при осмотре не было. Выставлен диагноз: Детский мультисистемный воспалительный синдром. Серозный менингит. Миокардит.
Проведено лечение:
• Инфузионно-дезинтоксикационная терапия.
• Антибактериальная терапия: цефтриаксон 1 гр каждые 12 часов в/в мкстр с 13.12.20 по 14.12.20, меронем 40 мг/кг каждые 8 часов в/в кап-но с 14.12.20 по 21.12.20, ванкомицин 10 мг/кг каждые бчасов в/в кап-но.
• Пульс-терапия: метилпреднизолон 250 мг/сут с 13.12.20 по 15.12.20
• Терапевтический плазмаферез 2 сеанса: 16.12.20, 18.12.20 с замещением 45% ОЦП. Замещение выведенной плазмы производили раствором натрия хлорида 0,9%.
• Симптоматическая терапия.
Лабораторно:
13.12.20. ферритин 687 (N 23,9-336,2), Д-димер 5,03 (N 0-0,55). Биохимический анализ крови: ЛДГ 495(N 195-450), КФК 629 (N 24-190), МВ-КФК 669 (N 0-24), С-РБ 129 (N 0-5).
Общий анализ крови (OAK) - Нв - 162 г/л Эр - 6.2 × 1012/л Нт - 46%, лейкоцитоз 7.86 × 109/л с - 89% л - 6% м - 3%, юные - 4% СОЭ - 6 мм/час. Ликвор: цитоз - 19. нейтрофилы - 95%. лимф - 5% белок - 0. глюкоза - 4 ммоль/л
14.12.20. по OAK лейкоцитоз возрос до 30×109/л (формула - п/я - 10%, с/я - 80%, лф - 7%, мо - 3%
16.12.20. По биохимическом анализе крови СРБ динамике снижается (67,3), ЛДГ повышен 1039. ОАМ лейкоциты 0-10 в п/зр. Остальные показатели без значимых отклонений.
20.12.20. СРБ 10.
Динамика состояния: С 15.12.20 отрицательная динамика: стойкое снижение сатурации до 85%, усиление одышки. Поток увл. O2 увеличен до 8 л/мин, назначен диуретик. При контрольной R-графии ОГК увеличение размеров сердца, по ДЭХО-КГ умеренное количество выпота в перикарде, дренирования не требует, фракция выброса не нарушена. В дальнейшем после курса плазмафереза явления миокардита регрессировали, потребности в респираторной поддержке нет. Неврологические признаки менингита купированы. Гемодинамика стабильная. Физиологические оправления в норме. Аппетит восстановился. Ребенок выписан в удовлетворительном состоянии на долечивание домой.
Данный пример демонстрирует развитие клинической картины МВС, ассоциированного с SARS-CoV-2, ухудшение состояния в виде нарастания признаков полисерозита, в том числе выпота в полость перикарда с 15.12.20. Пульс-терапия метилпреднизолоном не смогла остановить процесс неконтролируемого воспаления, проявления МВС у ребенка прогрессировали. Ребенку выполнен курс плазмафереза №2 через день, с заменой 45% ОЦП. Замещение проводили раствором натрия хлорида 0,9%. На этом фоне отмечалась выраженная положительная динамика, восстановление функций жизненноважных органов, купирование симптоматики. Лабораторные маркеры нормализовывались несколько дольше, чем клинические проявления.
Клинический пример №2.
Ребенок А. 11 лет.
Анамнез заболевания: Болеет с 23.10.20., когда появилась лихорадка 38-39°С. Лечились дома самостоятельно - без эффекта. 25.10.2020 вызвали скорую медицинскую помощь, доставлен в ГАУЗ МО «Химкинская ОБ», госпитализирован в инфекционное отделение, выставлен диагноз внебольничная пневмония. На фоне комплексной терапии состояние без динамики, появилась сыпь на теле по типу васкулита, гиперемия склер. Заподозрен мультисистемный воспалительный синдром. 29.10.20 Ребенок переведен в АРО для детей.
Эпиданамнез: в семье мама болеет внебольничной пневмонией, коронавирусная инфекция не подтверждена. Экспресс тест на анти-SARS-CoV-2 IgM, IgG в приемном отделении сомнительный.
Выставлен клинический диагноз: Детский мультисистемный воспалительный синдром. Правосторонняя верхнедолевая пневмония. Нарушение жирового обмена. (ИМТ 38,1)
Объективно: Жалобы на выраженную слабость. Лихорадка 38,0°С. Состояние тяжелое. В ясном сознании, адекватен, контактен. Менингеальной, очаговой и общемозговой симптоматики нет. Тонус мышц в норме. Кожные покровы бледно-розовой окраски. Микроциркуляция умеренно нарушена, по типу васкулита. Видимые слизистые влажные, незначительный белесоватый налет на языке, отпечатки зубов. Зев слегка гиперемирован, миндалины увеличены. Подкожно-жировая клетчатка развита избыточно, распределена равномерно. Пастозность по всему телу, преимущественно шея, лицо, кисти, стопы. Дыхательная система: дыхание самостоятельное адекватное, аускультативно проводится симметрично по всем легочным полям, жесткое, хрипов нет. Одышки нет. ЧДД 25 в мин, SpO2 94%. Сердечно-сосудистая система: тоны сердца приглушены, ритмичные. Патологических шумов нет. Периферическая пульсация удовлетворительная. Гемодинамика стабильная. ЧСС 92 в мин., АД 105/67 мм рт. ст. Живот: не вздут, обычной формы, мягкий, участвует в акте дыхания, безболезненный. Перитонеальных знаков нет. Перистальтика выслушивается. Печень по краю реберной дуги. Селезенка не пальпируется. Физиологические отправления в норме.
Результаты лабораторных исследований:
В OAK от 29.10.20. отмечается лейкопения 3.7*10^9/л (п/я 22%, с/я 62%, лф 14%, м 2%). Гемоглобин 128 г/л, гематокрит 35.6%, эритроциты 4.37*10^12/л. Тромбоциты 145*10^9/л.
БХ крови от 29.10: ЦРБ 50 мг/л. Остальные показатели в пределах нормы. ОАМ от 29.10.20: рН=7, Об. пл 1015, белок 0,5 г/л. Лейкоциты 1-3 в п/з. бактерии +. Микробиологическое исследование от 26.10.20: посев из носоглотки- Staphylococcus aureus 10^2.
На Rg-грамме от 26.10.2020 - картина правосторонней верхнедолевой пневмонии на фоне бронхита.
ЭКГ от 28.10.20: без патологии.
В динамике 05.11.20: Коагулопатии нет. БХ: ЦРБ 2.7 мг/л. OAK: нормализация показателей - увеличение числа лейкоцитов, тромбоцитов. 29.10.20 Ферритин 312, Д-димер 2,67. AT nCoVIgM: 9.2 (<2); nCoVIgG: 205.86 (<10)
Проведенное лечение:
- Антибактериальная терапия Меронем 500 мг*3р/сут в/в, ванкомицин 500 мг*4р/сут в/в с 29.10.20 по 05.11.20.
- Инфузионно-детоксикационная.
- Антикоагулянтная терапия
- Фраксипарин 0,4 × 1 р/сут.
- Симптоматическая терапия.
- Терапевтический плазмаферез курс №4 через день 25.11.20, 27.11.20, 29.11.20, 01.12.20 с замещением 60% ОЦП.
Замещение выведенной плазмы производили раствором натрия хлорида 0,9%. При снижении уровня альбумина ниже 25 г/л - проведена трансфузия 100 мл 20% альбумина.
Динамика состояния: Назначена респираторная поддержка инсуффляция кислорода через назальные канюли 2-4 л/мин по показаниям. Начат курс плазмафереза. Лихорадка купирована, далее подъемов температуры не отмечалось. После 2 сеанса плазмафереза отмечается купирование гиперемии за счет инъекции сосудов склер. После 3 сеанса пастозность конечностей нивелирована. Респираторная поддержка отменена на 5 сутки. К 8 суткам состояние с положительной динамикой, средней степени тяжести. Сознание ясное. Кожные покровы бледно-розовые, чистые. Отеков нет. Жизненно важные функции стабильные. Живот мягкий, безболезненный. Аппетит сохранен. Физиологические отправления в норме.
Данный клинический пример показывает монотерапию МВС курсом терапевтического плазмафереза. При С-РБ менее 100 было принято решение о начале курса ПА без пульс-терапии метилпреднизолоном. На фоне применения ПА (курс №4) нормализован иммунный ответ пациента, купированы гиперергическое воспаление, отечный синдром, явления склерита и сыпь - после 2 сеанса.
Клинический пример №3.
Пациентка Ш., 16 лет 9 мес.Находилась в АРО для детей с 15.08.2020 по 01.09.20.
Клинический диагноз: Мультисистемный воспалительный синдром. Двусторонняя полисегментарная пневмония. Сепсис. Септический шок. СПОН. ОПП. ДВС-синдром.
Анамнез заболевания: лихорадка и жидкий стул начались 12.08.2020, обратилась в поликлинику по месту жительства, рекомендована голодная пауза в течение 3 суток. 15.08.20 ухудшения состояния, по каналу скорой медицинской помощи доставлена в ГБУЗ МО «Рошальская ГБ». При поступлении в больницу состояние было крайне тяжелым за счет гиповолемии, выраженной гипотензии (АД 40/20 мм рт. ст.), общей интоксикации. Госпитализирована в АРО. Проведена инфузионно-дезинтоксикационная терапия, гемотрансфузия СЗП 500 мл, начата антибактериальная терапия, гормонотерапия, симптоматическая терапия, инотропная поддержка допамином, антикоагулянтная терапия. Выполнено УЗИ органов брюшной полости - диффузные изменения печени и микролиты почек. Консультирована хирургом, гинекологом - патологии по профилю исключены. Переведена в АРО для детей ГБУЗ МО «Химкинская ОБ».
Состояние: при поступлении тяжелое. Неврологический статус: Сознание умеренное оглушение, оценка по шкале шока Глазго 14 баллов. Очаговая и менингеальная симптоматика отрицательная. Мышечный тонус несколько снижен. На склере правого глаза отмечается кровоизлияние. Кожные покровы: бледно-розовой окраски, сухие, прохладные на периферии. Тургор кожи удовлетворительный. Сыпи нет. Удовлетворительного питания, телосложения правильного. Отеков нет. Видимые слизистые бледно-розовые, чистые, сухие. Дыхательная система: Дыхание поверхностное, кислородозависима. При инсуффляции дополнительного O2 2 л/мин sPO2 93%. Аускультативно дыхание ослаблено больше в нижних отделах, жесткое, хрипы не выслушиваются. В связи с нарастанием дыхательной недостаточности, пациентка переведена на искусственную вентиляцию легких (ИВЛ). При санации трахеобронхиального дерева аспирируется мутная и вязкая мокрота желтовато-бурого цвета. Сердечно-сосудистая система: Гемодинамика с кардиотонической поддержкой норадреналином в дозировке 0,2 мкг/кг/мин, тоны сердца приглушены, ритмичные. Пищеварительная и мочевыделительная системы: подвздут, мягкий, участвует в акте дыхания, безболезненный. Перитонеальных знаков нет. Перистальтика выслушивается, печень +2 см. Селезенка не пальпируется. При осмотре стула не было. Мочится по уретральному катетеру, моча светло-желтая, прозрачная.
Результаты проведенного обследования:
Общий анализ крови:
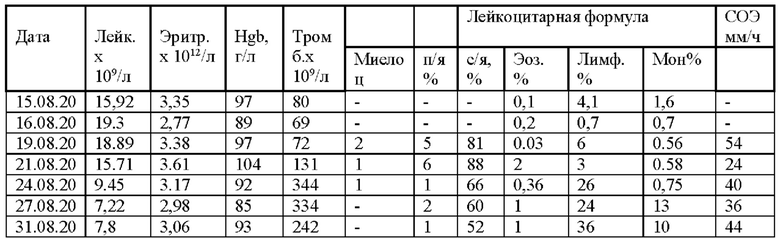
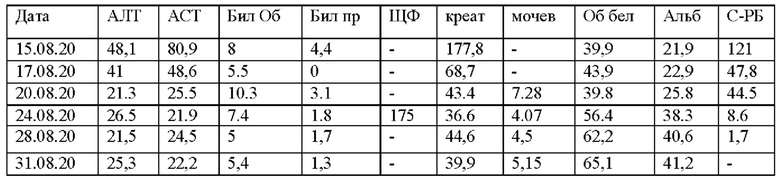
Данные биохимического анализа крови
• Группа крови А(II), Rh(+) положительная. D+C+c+Cw-E+e+K-k+.
• Коагулограмма 15.08.20, 17.08.20, 24.08.20 - гемостаз компенсирован. 28.08.20 - склонность к гиперкоагуляции. 31.08.20 - гемостаз компенсирован.
• ОАМ 15.08.20, 17.08.20, 20.08.20 - отмечается протеинурия (максимально - 0,7 г/л), на 24.08.20 протеинурия отсутствует.
• R-графия ОГК 15.08.20 - R-данных за наличие очаговых и инфильтративных изменений легких не определяется. 19.08.20 - R-данных за наличие очаговых изменений в легких не получена. Картина бронхита. Признаки свободного выпота малого объема в плевральной полости в наружных нижних отделах справа. Состояние после дренирования плевральных полостей. 27.08.20 - данных за наличие очаговых изменений, свободной жидкости в плевральных полостях нет.
• УЗИ в/о 13.08.20 - плеврит, асцит.
• ЭХО-КГ от 18.08.20 - Умеренные митральная, трикуспидальная и легочная регургитации. Перикард уплотнен, утолщен, в полости перикарда незначительное количество жидкости - до 50 мл. 28.08.20 - без патологии.
• Гемостаз от 16.08.20 - Д-димер 3,15 мг/л, волчаночный антикоагулянт 1,69 у.е., Ферритин от 16.08.2020 - 1719,89 мкг/л.
• ЭКГ 19.08.20 - ритм синусовый. Диффузные изменения миокарда. ЧСС 76/мин.
• Осмотр невролога 31.08.20 - Диагноз ? даны рекомендации.
• МРТ головного мозга с контрастным усилением 28.08.20 - без патологии.
Проведено лечение:
- Респираторная поддержка: ИВЛ с 15.08.20 по 16.08.20, оксигенотерапия п/п, при переводе дыхание самостоятельное, адекватное.
- Инфузионно-детоксикационная терапия.
- Антибактериальная терапия: меронем 1 гр каждые 8 часов в/в кап-но, ванкомицин 10 мг/кг каждые 6 часов в/в кап-но с 15.08.20 по 25.08.20.
- Кардиотоническая поддержка норадреналином в дозировке 0,2 мкг/кг/мин с 15.08.20 по 16.08.20, допамином в дозировке 2,5 мкг/кг/мин с 16.08.20 по 17.08.20.
- Пульс-терапия - метипред 500 мг × 3 р/сут с 15.08.20 по 18.08.20.
- Гемотрансфузия.
- Коррекция гипоальбуминемии - альбумин 20% 100 мл с 15.08.20 по 22.08.20.
- Симптоматическая терапия: нейропротекторная, ферментная.
- Терапевтический плазмаферез курс №5: 19.08.20, 21.08.20, 23.08.20, 25.08.20, 27.08.20. с замещением 30% ОЦП. Замещение выведенной плазмы производили раствором натрия хлорида 0,9%. При снижении уровня альбумина ниже 25 г/л - проведена трансфузия альбумина 20% 100,0.
Динамика состояния: С момента поступления наблюдалась отрицательная динамика - нарастание дыхательной и сердечно-сосудистой недостаточности, в связи с чем была увеличена кардиотоническая поддержка и перевод на ИВЛ, начата медикаментозная седация. Начата посиндромная терапия, клинико-лабораторный мониторинг. После начала интенсивной терапии стала наблюдаться положительная динамика - дыхательная недостаточность разрешилась, была проведена экстубация трахеи на фоне ясного сознания 16.08.20, продолжена респираторная поддержка увлажненным O2 через носовые канюли с потоком 2-3 л/мин. Гемодинамика стабилизировалась на фоне кардиотонической поддержки норадреналином и допамином с 15.08.20 по 17.08.20. 18.08.20 была проведена двусторонняя плевральная пункция, выделено суммарно 840 мл жидкости. После манипуляции показатели дыхательной функции улучшились, пациентка субъективно отметила улучшение состояния. Физиологические оправления в норме. Проведено 5 сеансов ПА после пульс-терапии метилпреднизолоном. На этом фоне состояние с положительной динамикой, явления интоксикации, системного воспаления купированы. Для долечивания ребенок переведен из АРО в педиатрическое отделение.
Данный клинический пример показывает эффективность заявляемого способа лечения МВС, ассоциированного с SARS-CoV-2, при крайне тяжелом состоянии пациента с явлениями шока и полисерозита. После пульс-терапии метипредом начат курс ПА. Потребовалось 5 сеансов для полного разрешения клинических признаков МВС. На этом фоне явления полисерозита полностью купированы. Интоксикационный синдром разрешился. Ребенок самостоятельно, с минимальными жалобами, после ИВЛ и вазопрессорной поддержки, пошел в педиатрическое отделение на долечивание.
Таким образом, заявляемое решение обеспечивает расширение арсенала способов лечения МВС у детей, ассоциированного с SARS-CoV-2, способствует более благоприятному течению заболеваний, особенно трудно поддающихся медикаментозной терапии, позволяет добиться значительного улучшения состояния пациентов и уменьшить лекарственную нагрузку.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ лечения COVID-19 у детей из групп риска тяжелого течения заболевания | 2023 |
|
RU2815303C1 |
| Способ коррекции когнитивных нарушений у пациентов в период реконвалесценции коронавирусной инфекции, вызванной вирусом SARS-CoV-2 | 2022 |
|
RU2801379C1 |
| Способ дифференциальной диагностики мультисистемного воспалительного синдрома у детей, ассоциированного с SARS-CoV-2 | 2023 |
|
RU2816437C1 |
| Способ комплексной терапии пациентов детского возраста с вирусной инфекцией с использованием продуктов пробиотического питания | 2021 |
|
RU2793833C1 |
| Способ прогноза риска летального исхода COVID-19 у пациентов молодого возраста | 2023 |
|
RU2803002C1 |
| Способ диагностики синдрома активации макрофагов при новой коронавирусной инфекции, вызванной вирусом SARS - CoV-2 | 2022 |
|
RU2778779C1 |
| Способ определения степени риска развития сердечно-сосудистых осложнений при COVID-19 | 2021 |
|
RU2768575C1 |
| Способ выбора режима дозирования гипербаротерапии для пациентов с COVID-ассоциированной пневмонией | 2023 |
|
RU2826470C1 |
| МЕФЛОХИН И ЕГО КОМБИНАЦИИ ДЛЯ ЛЕЧЕНИЯ И ПРОФИЛАКТИКИ КОРОНАВИРУСНОЙ ИНФЕКЦИИ | 2020 |
|
RU2763024C1 |
| Способ прогнозирования исхода острого заболевания, вызванного новой коронавирусной инфекцией COVID-19 | 2021 |
|
RU2766347C1 |
Изобретение относится к медицине, а именно к реаниматологии, инфекционным болезням и педиатрии. Пациентам назначают комплексную медикаментозную терапию в сочетании с курсом терапевтического плазмафереза (ПА) продолжительностью от двух до пяти сеансов с периодичностью 1 раз в два дня с забором циркулирующей плазмы в объеме 30-60% и замещением выведенной плазмы кристаллоидными растворами. В частных случаях при значениях С-реактивного белка в крови 100 и более, перед проведением курса ПА проводят пульс-терапию метилпреднизолоном в объеме 10-30 мг/кг 1 раз в сутки в течение трех дней. В частном случае при показаниях гипоальбуминемии менее 25 г/л замещение выведенной плазмы производят кристаллоидными растворами и дополнительно раствором альбумина. При этом в частных случаях расчет объема циркулирующей плазмы производят по формуле. Изобретение обеспечивает расширение арсенала способов лечения МВС у детей, ассоциированного с SARS-CoV-2, способствует более благоприятному течению заболеваний, особенно трудно поддающихся медикаментозной терапии, позволяет добиться значительного улучшения состояния пациентов и уменьшить лекарственную нагрузку. 3 з.п. ф-лы, 3 пр.
1. Способ лечения мультисистемного воспалительного синдрома у детей, ассоциированного с SARS-CoV-2, включающий комплексную медикаментозную терапию и курс терапевтического плазмафереза, отличающийся тем, что в комплексной медикаментозной терапии не используют моноклональные антитела, причем при показаниях С-реактивного белка, равных или более 100 мг/л, курс терапевтического плазмафереза проводят после пульс-терапии метилпреднизолоном, продолжительность курса терапевтического плазмафереза составляет от 2 до 5 сеансов с периодичностью 1 раз в 2 дня, при этом циркулирующую плазму забирают в объеме от 30 до 60%, а выведенную плазму замещают кристаллоидными растворами.
2. Способ по п. 1, отличающийся тем, что пульс-терапию проводят метилпреднизолоном в объеме 10-30 мг/кг ежедневно в течение 3 суток.
3. Способ по п. 1, отличающийся тем, что при показаниях гипоальбуминемии менее 25 г/л замещение выведенной плазмы дополнительно производят раствором альбумина.
4. Способ по п. 1, отличающийся тем, что расчет объема циркулирующей плазмы производят по формуле ОЦП = 70 мл/кг × (1-Ht),
где ОЦП - объем циркулирующей плазмы,
Ht - гематокрит по общему анализу крови, в долях.
| Грозновой О.С | |||
| О | |||
| Способ изготовления электрических сопротивлений посредством осаждения слоя проводника на поверхности изолятора | 1921 |
|
SU19A1 |
| Способ гальванического снятия позолоты с серебряных изделий без заметного изменения их формы | 1923 |
|
SU12A1 |
| с | |||
| Железобетонный фасонный камень для кладки стен | 1920 |
|
SU45A1 |
| Способ лечения постковидного синдрома биоматериалом "Аллоплант" | 2021 |
|
RU2760090C1 |
| Белова А.А., Технологические основы проведения терапевтического | |||
Авторы
Даты
2022-10-04—Публикация
2021-12-22—Подача