Предполагаемое изобретение относится к медицине, а именно к акушерству и гинекологии, может быть использовано для прогнозирования гипотонического кровотечения в раннем послеродовом периоде у женщин с рубцом на матке.
Послеродовое кровотечение (ПРК) является основной причиной материнской заболеваемости и смертности во всем мире и затрагивает до 10% всех родов [Say L. et al. Global causes of maternal death: A WHO systematic analysis. Lancet Glob. Heal. 2014; Andrikopoulou M. et al. Postpartum hemorrhage: early identification challenges. Semin Perinatol. 2019 Feb;43(1):11-17; Colalillo EL. et al.. Obstetric hemorrhage risk assessment tool predicts composite maternal morbidity. Sci Rep.2021 19; 11(1): 14709; Contag S. Benefit of standardised risk assessment for postpartum haemorrhage. BJOG. 2021 Jan;128(1):54; Neary C. et al. Predicting risk of postpartum haemorrhage: a systematic review. BJOG. 2021 Jan;128(1):46-53; Профилактика, алгоритм ведения, анестезия и интенсивная терапия при послеродовых кровотечениях: Клинические рекомендации. Абазова И.С., Адамян Л.В., Андреева М.Д. и др. - М.: МЗ РФ, 2018. 83 с]. Большинство случаев смерти в результате ПРК происходит в течение первых 24 часов после родов, связаны с атонией матки и предотвратимы [Calvert С.et al. Identifying regional variation in the prevalence of postpartum haemorrhage: A systematic review and meta-analysis PLoS One. 2012; 7(7): e41114; WHO recommendations for the prevention and treatment of postpartum hemorrhage Switzerland, March 2012; Andrikopoulou M. et al. см. там же; Contag S. см. там же; Phillips JM. et al. Correlation between hemorrhage risk prediction score and severe maternal morbidity. Am J Obstet Gynecol MFM. 2021 Sep;3(5):100416]. Согласно данным мета-анализа атония матки занимает второе место среди показаний к гистерэктомии в родах после патологической плацентации [van den Akker Т. et al. Prevalence, Indications, Risk Indicators, and Outcomes of Emergency Peripartum Hysterectomy Worldwide: A Systematic Review and Meta-analysis. Obstet Gynecol. 2016 Dec;128(6):1281-1294]. Популяционное мультинациональное европейское исследование доказало примерно равную частоту атонии матки и врастания плаценты среди показаний к гистерэктомии в связи с ранним ПРК (35.3% vs 34.8%, соответственно) [Kallianidis AF. et al. Epidemiological analysis of peripartum hysterectomy across nine European countries. Acta Obstet Gynecol Scand. 2020 Oct;99(10): 1364-1373].
Раннее выявление и вмешательство при ПРК требует междисциплинарного командного подхода к лечению и может ежегодно спасать жизни тысяч женщин. [Watkins EJ. et al. Postpartum hemorrhage. JAAPA. 2020 Арг;33(4):29-33]. Точное определение и оценка факторов риска ПРК остается серьезной проблемой в акушерстве [Andrikopoulou М. et al. см там же; Colalillo EL. et al. см там же; Contag S. см. там же; Ende НВ. et al. Risk Factors for Atonic Postpartum Hemorrhage: A Systematic Review and Metaanalysis. Obstet Gynecol. 2021 Feb l;137(2):305-323; Злобина A.B. и др. Аномалии родовой деятельности по гипотоническому и гипертоническому типам: причины возникновения. Кубанский научный медицинский вестник. 2011;5(128):54-58]. Согласно мета-анализу нет опубликованных инструментов прогнозирования ПРК, готовых для клинического использования [Neary С.et al. см. там же]. Имеющиеся модели оценки риска отличаются недостаточной специфичностью и чувствительностью, поэтому все беременные женщины считаются подверженными риску [Watkins EJ. et al. Postpartum hemorrhage. JAAPA. 2020 Apr;33(4):29-33].
Факторами риска ПРК являются многоплодная беременность, ≥4 родов в анамнезе, операции на матке, миома матки больших размеров, ПРК в анамнезе, хориоамнионит. Высокий риск обусловлен патологической плацентацией, включая предлежание и врастание плаценты [Клинические рекомендации «Послеродовое кровотечение». 2021 г. М.: МЗ РФ, 75 с; Ahmadzia НК. et al. Hemorrhage Risk Assessment on Admission: Utility for Prediction of Maternal Morbidity. Am J Perinatol. 2021 Sep;38(11):1126-1133; Colalillo EL. et al. см. там же; Ende HB. et al. см. там же; Kong CW, To WWK. Risk factors for severe postpartum haemorrhage during caesarean section for placenta praevia. J Obstet Gynaecol. 2020 May;40(4):479-484; Liu CN. et al. Prevalence and risk factors of severe postpartum hemorrhage: a retrospective cohort study. BMC Pregnancy Childbirth. 2021 Apr 26;21(1):332; Contag S. см. там же].
Однако, значение отдельных факторов риска ПРК в прогнозировании исхода беременности остается спорным [Kong CW. et al. см. там же]. Ahmadzia НК. [Ahmadzia НК. et al. см. там же] предложено деление беременных в зависимости от значимости имеющихся факторов на группы низкого, умеренного и высокого риска ПРК. В группу низкого риска отнесены беременные одним плодом, без рубца на матке, имеющие не более 4 родов в анамнезе, без эпизодов послеродовых кровотечений и без выделений крови во время текущей беременности. Умеренный риск ПРК имеют беременные с рубцом на матке, высоким паритетом, крупной миомой матки, морбидным ожирением, эпизодом ПРК в анамнезе (в т.ч. у родственниц 1-й степени родства) и осложненным течением беременности и родов (многоводие, крупный плод, антенатальная гибель плода, хориоамнионит, индукция родов). Высокий риск ПРК имеется в случае патологической плацентации (низко расположенная плацента, предлежание, врастание плаценты), повторных эпизодов ПРК в анамнезе, при наличии умеренных выделений крови, коагулопатии, включая тромбоцитопению. Пациенткам группы высокого риска показана маршрутизация для родоразрешения в акушерские стационары 3 уровня с возможностью оказания специализированной помощи мультидисциплинарной командой с высокой степенью готовности и достаточным техническим оснащением.
[Пенжоян Г.А. Эффективность современных перинатальных технологий. Проблемы социальной гигиены, здравоохранения и истории медицины. 2002;6:42; Профилактика, алгоритм ведения, анестезия и интенсивная терапия при послеродовых кровотечениях. Клинические рекомендации. Абазова И.С., и др. 2018. М: МЗ РФ, 83 с]
С целью оценки факторов риска послеродовых кровотечений на антенатальном этапе рекомендовано проводить подробный сбор акушерско-гинекологического анамнеза (отмечаются операции на матке) и жалоб (боли в животе, слабость, головокружение, нарушение зрения, др.) [Клинические рекомендации «Послеродовое кровотечение». 2021 г. М.: МЗ РФ, 75 с]. Однако, оценка риска, основанная на оценке клинических и анамнестических данных недостаточно специфична для индивидуализированного прогноза ПРК.
Таким образом, актуальна разработки более точных прогностических моделей, в том числе в группе умеренного риска, к которой относятся беременные с рубцом на матке после предшествующих операций, включая кесарево сечение. Антенатальное прогнозирования ПРК у беременных в группе умеренного риска определяет своевременную дородовую маршрутизацию пациенток в акушерские стационары 3-го уровня, выбор метода родоразрешения и адекватную риску профилактику кровопотери, что в комплексе снижает риск развития послеродовых кровотечений и связанных с ними осложнений [Tsolakidis D. et al. Pregnancy-Related Hysterectomy for Peripartum Hemorrhage: A Literature Narrative Review of the Diagnosis, Management, and Techniques. Biomed Res Int. 2021 Jul 6;2021:9958073; Пенжоян Г.А. см. там же].
Известен способ прогнозирования риска развития послеродовых кровотечений в раннем послеродовом периоде у женщин разных соматотипов [Патент №2687864 С1 РФ. Способ прогнозирования риска развития послеродовых кровотечений в раннем послеродовом периоде у женщин разных соматотипов]. У обследуемой женщины в сроке беременности до 9-10 недель в качестве антропометрических показателей измеряют жировую массу и мышечную массу тела по формуле J. Mateigka. Определяют соматотип по методу Р.Н. Дорохова. Выявляют наличие в анамнезе послеродового кровотечения или кровотечения после абортов. Полученные данные заносят в формулу: ВГЖ = 48,896 - (36,978 × А) + (1,294 × В) - (1,795 × С) + (88,7 × Д), где ВПК - вероятность развития послеродового кровотечения в раннем послеродовом периоде (в %), А - соматотип женщины (в баллах соматотипирования), В - жировая масса женщины (в кг), С - мышечная масса женщины (в кг), Д - наличие в анамнезе послеродового кровотечения или кровотечения после абортов (1 - есть, 0 - нет). По полученному результату судят о вероятности развития послеродового кровотечения в раннем послеродовом периоде. Способ обеспечивает прогнозирование риска развития послеродовых кровотечений в раннем послеродовом периоде у женщин разных соматотипов за счет экспресс-диагностики соматотипа женщин с оценкой индекса массы тела. Недостатками способа являются трудоемкость, необходимость выполнения антропометрических измерений (до 15 параметров) для определения соматотипа, сложность расчетов. Отсутствуют данные о диагностической точности расчетов риска ПРК согласно предлагаемому способу.
Наиболее близким к заявленному изобретению является способ прогнозирования риска послеродового кровотечения при родоразрешении беременных с предлежанием плаценты, принятый за ближайший аналог [Kong CW, То WWK. Risk factors for severe postpartum haemorrhage during caesarean section for placenta praevia. J Obstet Gynaecol. 2020 Мау;40(4):479-484]. У беременных женщин учитывают наличие дородовых выделений крови, а по данным ультразвукового исследования матки определяют положение плаценты по передней стенке матки, а также наличие полного предлежания плаценты. В случае сочетания этих трех признаков способ прогнозирует ПРК с чувствительностью = 96,2%, специфичностью = 59,8%, прогностической ценностью положительного теста = 24,8% и прогностической ценностью отрицательного теста = 99,1%. Недостатками способа являются ограничение в применении изобретения только у беременных с предлежанием плаценты, при том, что данное осложнение беременности является независимым фактором высокого риска ПРК, требующим дородовой госпитализации беременных в акушерский стационар 3-го уровня; отсутствие оценки рубца на матке, как фактора риска ПРК и гистерэктомии в раннем послеродовом периоде; а также низкие показатели специфичности и PPV способа.
Задачи:
1. Повышение специфичности прогноза за счет комплексной оценки ультразвуковых признаков, указывающих на вероятное нарушение сократительной функции матки в раннем послеродовом периоде;
2. Повышение прогностической ценности исследования у пациенток с рубцом на матке, относящихся, согласно клинико-анамнестическим данным, к группе умеренного риска по послеродовым кровотечениям.
3. Снижение материнской заболеваемости и смертности, снижение материальных затрат за счет своевременной маршрутизации в акушерский стационар 3-го уровня беременных с рубцом на матке с высоким риском ПРК согласно предлагаемому способу прогноза для родоразрешения, профилактики и лечения при высокой готовности к развитию раннего послеродового гипотонического кровотечения.
Сущность способа состоит в том, что у беременной женщины с рубцом на матке во время ультразвукового исследования матки в 3-м триместре беременности в комплексе определяют параметры риска гипотонического кровотечения: коэффициент асимметрии толщины плаценты (К) - отношение толщины плаценты на уровне ее верхней трети (В, мм) к толщине плаценты на уровне ее нижней трети (Н, мм); размер минимальной толщины стенки матки в области локализации плаценты (Т, мм); оценивают наружный контур стенки матки в области рубца КМ, при наличии деформации - выбухания наружного контура стенки матки в области рубца КМ считают равным 0,5, в условных единицах, при отсутствии деформации – выбухания наружного контура стенки матки в области рубца КМ считают равным 1, в условных единицах и выявляют высокий риск гипотонического кровотечения в раннем послеродовом периоде (РК) при значении
РК = К + Т + КМ менее 3,0, а при РК, равном 3,0 и более, - умеренный риск гипотонического кровотечения у женщин с рубцом на матке.
Технический результат:
1. Повышение специфичности прогноза за счет комплексной оценки ультразвуковых признаков, указывающих на вероятное нарушение сократительной функции матки в раннем послеродовом периоде.
В предлагаемое техническое решение введен новый показатель, который ранее не использовался для прогнозирования нарушений сократительной функции матки в послеродовом периоде. Это - отношение толщины плаценты на уровне верхней ее трети в мм (В) к толщине плаценты на уровне нижней ее трети в мм (Н) по данным измерений в процессе ультразвукового исследования матки. Данное отношение (коэффициент асимметрии толщины плаценты - К) определяет вектор изменения толщины плаценты от тела матки к нижнему сегменту матки. Уменьшение коэффициента К указывает на асимметричное утолщение нижней трети плаценты. Вследствие данного феномена имеет место перерастяжение нижнего сегмента матки, имеющего меньшую толщину мышечного слоя в сравнении с телом матки, что нарушает его сократимость в раннем послеродовом периоде. Известно, что утолщение плаценты в области нижнего сегмента матки достоверно повышает шансы на врастание плаценты [Bhide A, et al. Lower uterine segment placental thickness in women with abnormally invasive placenta. Acta Obstet Gynecol Scand. 2019 Jan;98(1):95-100; Jha P. et al. Placental thickness as a screening tool for placenta accrete spectrum disorder in women with placenta previa. Ultrasound Obstet Gynecol 2020;56(Suppl.1):274]. Это осложнение беременности связано с высоким риском кровотечения при беременности, в родах и в послеродовом периоде. Не использовавшейся ранее коэффициент асимметрии толщины плаценты (К) при значении показателя К менее 1,0 позволяет объективизировать данные об асимметричном утолщении плаценты, связанном с высоким риском гипотонии матки в раннем послеродовом периоде. Этот новый коэффициент позволяет исключить иные клинические ситуации, сопровождающиеся утолщением плаценты, но без асимметрии с преобладанием толщины нижней трети (гемолитическая болезнь плода, внутриутробная инфекция, гестационный сахарный диабет, др.), не связанные с повышенным риском гипотонического кровотечения в раннем послеродовом периоде, что повышает специфичность предлагаемого способа прогнозирования.
Известно, что в 3-м триместре беременности стенка матки значительно растягивается и измерение абсолютной толщины миометрия даже в области предполагаемого рубца на матке нецелесообразно для прогнозирования осложнений [Клинические рекомендации «Послеоперационный рубец на матке, требующий предоставления медицинской помощи матери во время беременности, родов и в послеродовом периоде». 2021 г. М: МЗ РФ, 40 с]. Однако, уменьшение минимальной толщины стенки матки в области локализации плаценты, в том числе с полным отсутствием миометрия, указывает на вероятность врастания плаценты [Кл. рек. «Послеоперационный рубец на матке...» см. там же], что значительно повышает риск послеродового кровотечения ввиду невозможности эффективных сокращений матки при замещении мышечной стенки инвазивной плацентой, что позволяет индивидуализировать прогноз при оценке данного показателя.
Деформация контура стенки матки в виде выбухания в области рубца возникает в отсутствие мышечного слоя миометрия, обеспечивающего сокращения матки в раннем послеродовом периоде. Этот феномен возникает как при предлежании плаценты, в том числе, осложнившемся ее врастанием, так и при «расползании рубца на матке» без предлежания плаценты [Кл. рек. «Послеоперационный рубец на матке...» см. там же]. Наличие дефекта миометрия делает невозможным полноценное сокращение матки в раннем послеродовом периоде и ведет к раннему гипотоническому кровотечению. Включение признака «деформации - выбухания» контура матки в области рубца позволяет индивидуализировать прогноз у конкретной беременной женщины с рубцом на матке, указывая на наличие несостоятельности рубца еще до начала родовой деятельности.
Расчет риска возможен с использованием данных рутинного ультразвукового исследования, выполняемого всем беременным женщинам с рубцом на матке в 3-м триместре. Ограниченное число используемых показателей, а также использование в формуле простых арифметических действий не требуют применения специального программного обеспечения, не связано с дополнительными материальными затратами на выполнение исследования, удобно для применения в рутинной клинической практике. Использование нового коэффициента К (асимметрии в толщине плаценты) снижает погрешность, связанную с вариабельностью абсолютных измерений толщины плаценты, выполненных на конкретном ультразвуковом оборудовании, и при разнице в измерениях между разными специалистами.
2. Новый показатель РК с пороговым значением менее 3,0 прогнозирует гипотоническое кровотечение в раннем послеродовом периоде у женщин с рубцом на матке с чувствительностью 85,4% и специфичностью 98,5%, прогностичностью положительного теста 83,3% и прогностичностью отрицательного теста 98,7%, что существенно превышает аналогичные параметры способа, выбранного в качестве прототипа.
3. Полученные данные позволяют индивидуализировать риск послеродового кровотечения на основе объективной информации, полученной в процессе ультразвукового исследования матки в 3-м триместре у беременных группы риска с рубцом на матке. Своевременная маршрутизация беременной с высоким риском раннего послеродового гипотонического кровотечения по результату предложенного способа для родоразрешения в медицинскую организацию 3-го уровня обеспечивает профилактику и лечение при высокой готовности мультидисциплинарной команды специалистов к развитию раннего послеродового гипотонического кровотечения. Эти меры включают выбор способа родоразрешения, методов интраоперационного гемостаза в случае оперативных родов (необходимость и доступность применения высокотехнологичных интервенционных методов гемостаза, профилактической баллонной тампонады матки), что имеет следствием снижение материнской заболеваемости и смертности, снижение материальных затрат на лечение и реабилитацию родильниц с послеродовыми кровотечениями.
Способ апробирован на женщинах с рубцом на матке, родоразрешенных в Перинатальном центре. Для анализа использовались ретроспективные данные из историй родов и ультразвуковых исследований матки, выполненных в центре перинатальной диагностики Перинатального центра в соответствии с Порядком оказания медицинской помощи по профилю «акушерство и гинекология», что не требовало информированного согласия пациенток на участие в исследовании. Критериями включения женщин в исследование явилось наличие рубца на матке после ранее выполненного хирургического вмешательства (482 - кесарево сечение, 20 - другие операции), выполнение ультразвукового исследования матки при госпитализации для родоразрешения в сроке 28 и более недель беременности (в 3-м триместре). Критерии исключения: высокий риск послеродового кровотечения, связанного с нарушением свертывающей способности крови (наличие коагулопатии, антенатальная гибель плода, прием антикоагулянтов в связи с высоким риском венозных тромбоэмболических осложнений), многоплодная беременность.
Ультразвуковые исследования выполняют сертифицированные специалисты ультразвуковой диагностики на УЗ-сканерах различных моделей (тип сканера при анализе заключений не учитывают) по стандартной методике для УЗИ в акушерстве. Лакуны определяют как кистозные образования с четкими ровными контурами в структуре плаценты диаметром не менее 5 мм. Предлежание плаценты определяют при визуализации нижнего края плаценты в области внутреннего зева или на 20 мм выше него.
Толщину плаценты определяют, как высоту отрезка, перпендикулярного к материнской поверхности плаценты раздельно в верхней и нижней третях плаценты. При совпадении измерений в протоколе исследования указывался один показатель, выраженный в миллиметрах (мм). При различии толщины верхней и нижней третей плаценты в заключении указывали два раздельных показателя. Для объективизации признака асимметрии в толщине плаценты был введен оригинальный показатель «коэффициент асимметрии толщины плаценты (К)», равный отношению толщины плаценты в верхней трети (мм) (В) к толщине плаценты в нижней трети (мм) (Н) (см. рисунок 1 - Измерение толщины плаценты в верхней трети (В) и в нижней трети (Н) для расчета коэффициента асимметрии плаценты (К)).
Деформацию - выбухание стенки матки фиксируют в случае наличия локальной деформации наружного контура тела матки в области рубца после предшествующей операции на матке (см. рисунок 2 - Определение деформации - выбухания наружного контура тела матки в области рубца после предшествующей операции на матке).
За критерий послеродового кровотечения принимают массивную кровопотерю (одномоментно ≥ 1500 мл (25-30% ОЦК) или 2500 мл крови (50% ОЦК) за 3 часа) в раннем послеродовом периоде (не позже 24 часов после рождения плода) в соответствии с Клиническими рекомендациями «Послеродовое кровотечение» (утверждены МЗ РФ, 2021 г. 75 с).
Статистическое описание одномерных нормально распределенных данных производилось с использованием среднего арифметического и стандартного отклонения (Mean ± standard deviation). Категориальные данные представлены в виде Abs. (%). Достоверность различий частот встречаемости бинарных клинических признаков в двух сравниваемых категориях пациенток (без ПРК и с ПРК) определялась с помощью теста хи-квадрат. Сравнение средних между двумя независимыми выборками, подчиняющихся нормальному распределению производилось с помощью t-критерия Стьюдента (Student t-test) с предварительной проверкой равенства дисперсий данных выборок (использовался F-критерий Фишера для сравнения дисперсий двух нормально распределенных совокупностей). Для всех статистических тестов представлены двусторонние значения р-уровня со статистической значимостью, не превышающей 0,05 (р<0.05).
Описанным критериям включения соответствовали данные 41 пациентки с гипотоническим послеродовым кровотечением (основная группа); данные 461 пациентки без гипотонического ПРК (группа сравнения). Демографические данные, частота встречаемости факторов риска гипотонического ПРК и У3-характеристики пациенток обеих групп представлены в таблице 1.
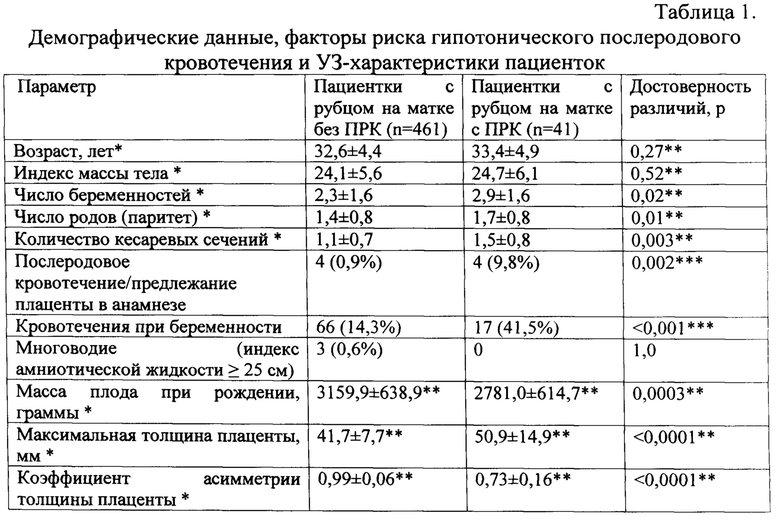
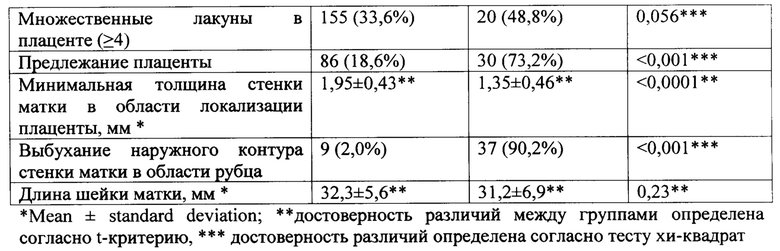
Из данных таблицы 1 следует, что женщины с рубцом на матке и гипотоническим ПРК имеют достоверно большее число беременностей, родов и кесаревых сечений в анамнезе, достоверно большую толщину плаценты и меньшую толщину стенки матки в области расположения плаценты при их измерении в 3-м триместре беременности. Такие признаки как индекс массы тела, частота встречаемости многоводия и множественных лакун в плаценте не имели достоверных отличий между группами.
При анализе данных были выделены три ультразвуковых признака, которые демонстрировали очень высокий уровень отличий между группами пациенток с рубцом на матки при наличии и отсутствии гипотонического ПРК: «коэффициент асимметрии толщины плаценты», «минимальная толщина стенки матки в области локализации плаценты» и «выбухание наружного контура стенки матки в области рубца». Сочетание всех трех У3-признаков имелось у 35 из 41 женщин с ПРК, их отсутствие - у 454 из 461 пациентки без ПРК.
Для использования в рутинной клинической практике эмпирическим путем был разработан показатель (РК), определяемый как сумма коэффициента асимметрии толщины плаценты (К), минимальной толщины стенки матки в области плацентации по рубцу (Т) в мм, и результата оценки наружного контура стенки матки в области рубца КМ, при наличии деформации – выбухания наружного контура стенки матки в области рубца КМ считают равным 0,5, в условных единицах, при отсутствии деформации – выбухания наружного контура стенки матки в области рубца КМ считают равным 1,0, в условных единицах.
При оценке точности предлагаемого способа прогноза раннего послеродового гипотонического кровотечения у женщин с рубцом на матке согласно значению показателя РК получены следующие результаты (см. табл.2).

Способ прогнозирования гипотонического кровотечения в раннем послеродовом периоде у женщин с рубцом на матке иллюстрируется следующими примерами:
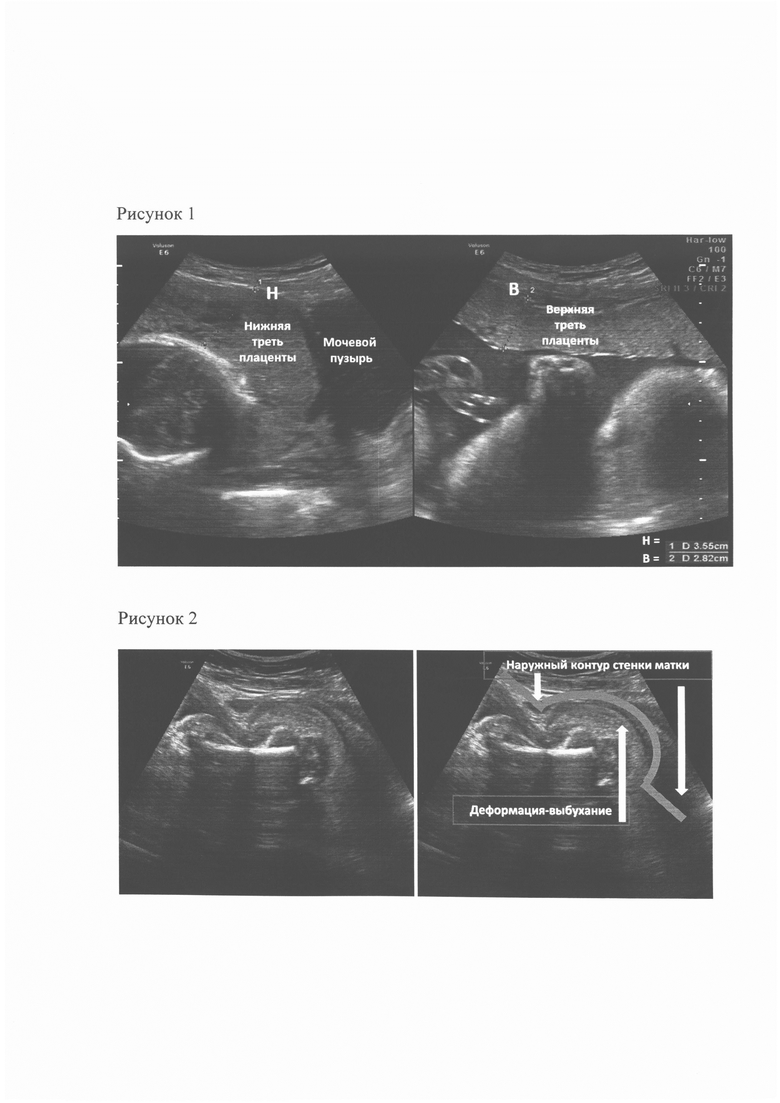
Пример 1. Пациентка А., 31 года с одним кесаревым сечением в анамнезе поступила в Перинатальный центр в сроке беременности 36 недели со скудными кровомазаниями. Плацента (по данным УЗИ) расположена по передней стенке матки без признаков врастания. Индекс массы тела пациентки при взятии на учет по беременности = 24,0. В анамнезе - одна беременность, окончилась родами (кесарево сечение в неотложном порядке в связи с острой интранатальной гипоксией плода). При поступлении в стационар выполнено ультразвуковое исследование матки: подтверждено предлежание плаценты - нижний край достигает области внутреннего зева шейки матки. Выполнено измерение толщины плаценты в верхней трети = 32 мм; в нижней трети = 42 мм (см. рисунок 3 - Измерение толщины плаценты в верхней и нижней трети), определен коэффициент асимметрии плаценты (К) = 32/42 = 0,8; определен размер минимальной толщины стенки матки в области локализации плаценты (Т) = 1,6 мм (см. рисунок 4 - измерение минимальной толщины стенки матки в области локализации плаценты); определено наличие деформации - выбухания наружного контура стенки матки в области рубца (КМ) = 0,5 условных единиц (см. рисунок 5 -наличие деформации - выбухания стенки матки в области рубца). По предложенной формуле определен риск гипотонического кровотечения в раннем послеродовом периоде:
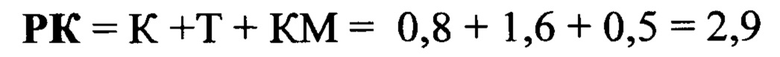
Полученное значение РК меньше порогового (3,0), а значит у этой пациентки, согласно предлагаемому способу, определен высокий риск гипотонического ПРК.
При плановом родоразрешении женщины подтверждено наличие маточной грыжи (см. рисунок 6 - Маточная грыжа у пациентки с рубцом на матке и высоким риском гипотонического раннего послеродового кровотечения), выполнено донное кесарево сечение, после извлечения ребенка (вес = 2900,0; оценка по шкале Апгар на 1 и 5 минуте после рождения = 8/8 баллов) операция продолжена в условиях эндоваскулярного гемостаза (временной баллонной окклюзии общих подвздошных артерий). После удаления последа развилась гипотония матки, при продолжающемся кровотечении выполнена временная баллонная тампонада полости матки, проведена аутогемотрансфузия с использованием аппарата cell-Saver. Объем кровопотери составил 2000 мл. Своевременное применение высокотехнологичных методов гемостаза в условиях акушерского стационара 3-го уровня позволило быстро остановить кровотечение, восполнить кровопотерю. Пациентка выписана с ребенком домой на 7 сутки после родов.
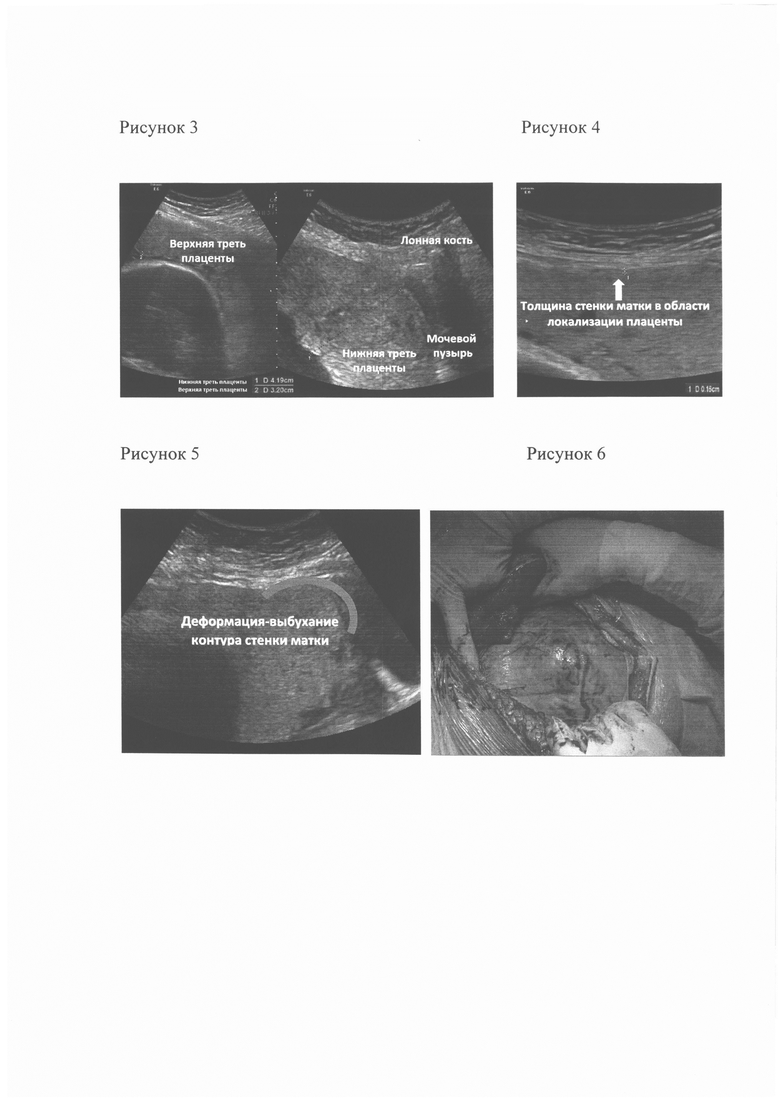
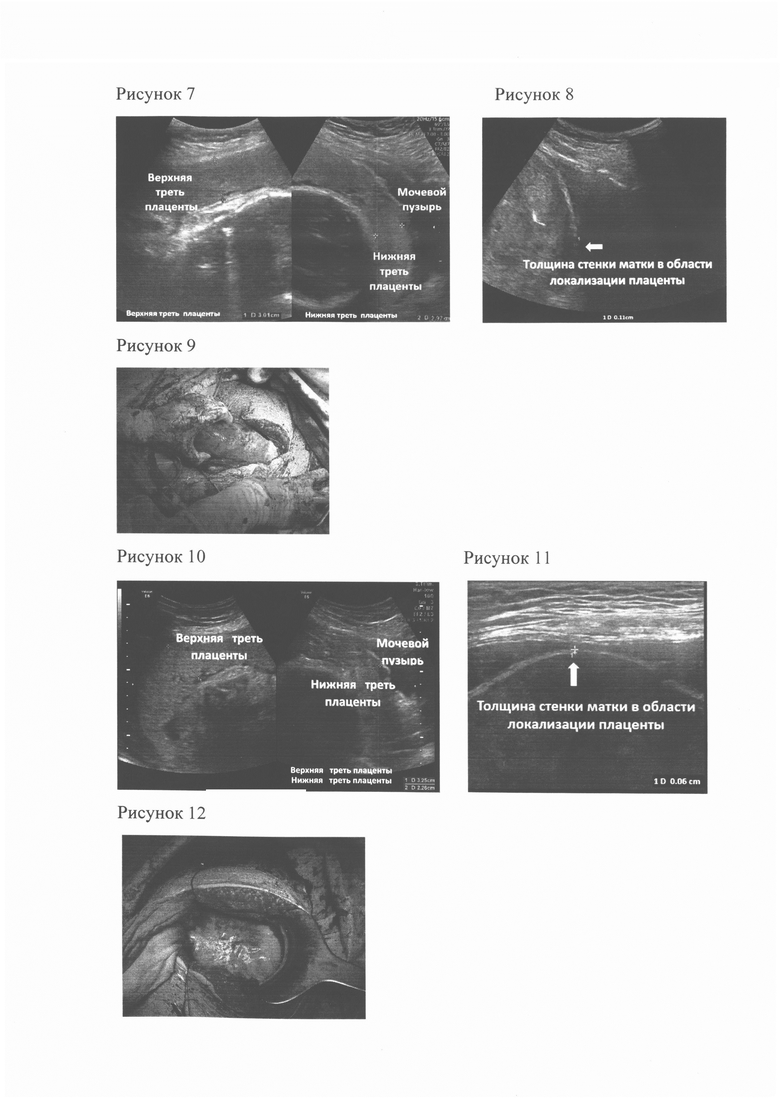
Пример 2. Пациентка Г, 34 лет с рубцом на матке после кесарева сечения госпитализирована в сроке 37 недель беременности для родоразрешения. Индекс массы тела при взятии на учет по беременности = 25,0. В анамнезе: 1 беременность, окончилась родами (плановое кесарево сечение в 40 недель, показания - миопия высокой степени). При предыдущей беременности выделений крови, предлежания плаценты не отмечено. При текущей беременности отмечала повторные кровомазания в раннем сроке беременности и в 16 недель беременности. При госпитализации в стационар выполнено УЗИ матки. Плацента нормально расположена (предлежания нет). Определены: толщина верхней трети плаценты В = 30 мм; толщина нижней трети плаценты Н = 30 мм (см. рисунок 7 - Определение толщины плаценты в верхней и нижней трети для расчета коэффициента асимметрии толщины плаценты); рассчитан коэффициент асимметрии толщины плаценты (К) = 30/30 = 1,0; определена минимальная толщина стенки матки в области локализации плаценты (Т) = 1,1 мм (см. рисунок 8 - измерение толщины стенки матки в области локализации плаценты); определено отсутствие деформации наружного контура стенки матки в области рубца (КМ) = 1,0 условной единице.
По предлагаемой формуле определен риск гипотонического кровотечения в раннем послеродовом периоде:
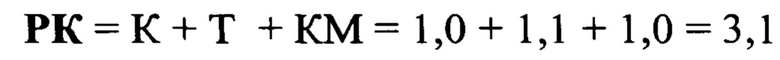
Полученное значение РК больше порогового (3,0). Это соответствует отсутствию высокого риска кровотечения в послеродовом периоде вследствие нарушения сократительной функции матки.
Пациентка родоразрешена методом кесарева сечения в плановом порядке. Интраоперационно подтверждено отсутствие маточной грыжи (см. рис. 9 - Отсутствие маточной грыжи у пациентки с рубцом на матке и отсутствием высокого риска ПРК по данным предлагаемого способа). После извлечения ребенка (вес 3200,0; оценка по шкале Апгар на 1 и 5 мин = 8/9 баллов) и удаления последа матка сократилась. Дополнительные меры гемостаза не требовались. Кровопотеря составила 700 мл, что соответствует норме для оперативного родоразрешения. Женщина выписана с ребенком домой на 5-е сутки после кесарева сечения. Таким образом, предлагаемый способ правильно определил риск ПРК. У пациентки не применялись инвазивные методы временного эндоваскулярного гемостаза под рентгентелевизионным контролем (баллонная окклюзия общих подвздошных артерий), что снизило риски, связанные с этим вмешательством для пациентки, позволило сократить материальные затраты, связанных с расходованием дорогостоящих расходных материалов для высокотехнологичного метода временного гемостаза.
Пример 3. Пациентка Г, 32 лет с рубцом на матке после двух кесаревых сечений и предлежанием плаценты госпитализирована в сроке 37 недель беременности для родоразрешения. Индекс массы тела при взятии на учет по беременности = 31,5. В анамнезе: 1-я беременность, завершилась экстренным кесаревым сечением в 40 недель (показания - прогрессирующая внутриутробная гипоксия плода). 2-я и 3-я беременности окончились самоабортами в ранних сроках с вакуум-аспирацией полости матки без осложнений. 4-я беременность завершилась плановым кесаревым сечением в 38 недель (показание - предлежание плаценты). При предыдущей беременности выделений крови не отмечено. При текущей беременности отмечала выделения крови в 12 и 20 недель беременности. При госпитализации в стационар выполнено УЗИ матки. Подтверждено предлежание плаценты (нижний края достигает области внутреннего зева шейки матки). Определены: толщина верхней трети плаценты В = 32,5 мм; толщина нижней трети плаценты Н = 22,6 мм (см. рисунок 10 - Определение толщины плаценты в верхней и нижней трети для расчета коэффициента асимметрии толщины плаценты); рассчитан коэффициент асимметрии толщины плаценты (К) = 32,5/22,6 = 1,4; определена минимальная толщина стенки матки в области локализации плаценты (Т) = 0,6 мм (см. рисунок 11 - измерение толщины стенки матки в области локализации плаценты); определено отсутствие деформации наружного контура стенки матки в области рубца (КМ) = 1,0 условной единице.
По предлагаемой формуле определен риск гипотонического кровотечения в раннем послеродовом периоде:
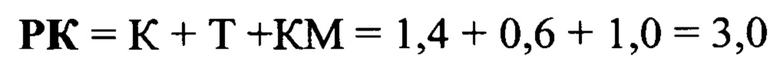
Полученное значение РК = 3,0. Это соответствует отсутствию высокого риска кровотечения в послеродовом периоде вследствие нарушения сократительной функции матки.
Пациентка родоразрешена методом кесарева сечения в плановом порядке. Интраоперационно подтверждено отсутствие маточной грыжи (см. рис. 9 - Отсутствие маточной грыжи у пациентки с рубцом на матке и отсутствием высокого риска ПРК по данным предлагаемого способа). После извлечения ребенка (вес 3020,0; оценка по шкале Апгар на 1 и 5 мин = 8/9 баллов) и удаления последа матка сократилась. Дополнительные меры гемостаза не требовались. Кровопотеря составила 800 мл, что соответствует норме для оперативного родоразрешения. Женщина выписана с ребенком домой на 5-е сутки после кесарева сечения. Таким образом, предлагаемый способ правильно определил отсутствие высокого риска гипотонического раннего ПРК при наличии клинических факторов риска (предлежание плаценты при текущей беременности и в анамнезе, рубец на матке после двух кесаревых сечений, ожирение, выделения крови при текущей беременности). У пациентки не применялись инвазивные методы временного эндоваскулярного гемостаза под рентгентелевизионным контролем (баллонная окклюзия общих подвздошных артерий), не требовалось выполнение гемотрансфузии, в т.ч. с применением аппарата cell-Saver, что позволило сократить материальные затраты, связанных с расходованием дорогостоящих расходных материалов для высокотехнологичных методов лечения, снизило риски для пациентки, связанные с этими вмешательствами, избавило ее от лучевой нагрузки, связанной с выполнением эндоваскулярных вмешательств под рентгентелевизионным контролем.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ дородового определения степени риска неэффективности органосохраняющей операции с конверсией в гистерэктомию у женщин с врастанием плаценты | 2023 |
|
RU2826392C1 |
| Способ диагностики врастания плаценты в стенку матки у женщин с предлежанием плаценты | 2021 |
|
RU2771874C1 |
| Способ профилактики послеродовых кровотечений при операции кесарево сечение у пациенток высокого риска (предлежание плаценты, несостоятельность рубца на матке) | 2023 |
|
RU2797734C1 |
| Способ остановки послеродового кровотечения | 2016 |
|
RU2619404C1 |
| Способ органосохраняющего оперативного родоразрешения у пациенток с врастанием плаценты | 2019 |
|
RU2706530C1 |
| Комплексный компрессионный гемостаз при выполнении органосохраняющего оперативного родоразрешения у пациенток с врастанием плаценты | 2016 |
|
RU2627633C1 |
| СПОСОБ ОСТАНОВКИ КРОВОТЕЧЕНИЯ У РОДИЛЬНИЦ ПРИ ГИПОТОНИИ МАТКИ | 2020 |
|
RU2752549C1 |
| СПОСОБ ПРОФИЛАКТИКИ МАССИВНОГО КРОВОТЕЧЕНИЯ ПРИ ЦЕНТРАЛЬНОМ ПРЕДЛЕЖАНИИ ПЛАЦЕНТЫ У ПАЦИЕНТОК С ВРАСТАНИЕМ ПЛАЦЕНТЫ | 2023 |
|
RU2806515C1 |
| СПОСОБ ПРОФИЛАКТИКИ РАННЕГО ПОСЛЕРОДОВОГО КРОВОТЕЧЕНИЯ У ПАЦИЕНТОК С ГИПЕРТЕНЗИВНЫМИ РАССТРОЙСТВАМИ ПРИ ОПЕРАЦИИ КЕСАРЕВА СЕЧЕНИЯ | 2022 |
|
RU2786814C1 |
| Способ прогнозирования риска кровотечения у женщин при родоразрешении в случае врастания плаценты в миометрий | 2022 |
|
RU2792815C1 |
Изобретение относится к медицине, а именно к акушерству и гинекологии. Для этого пациентке с рубцом на матке проводят ультразвуковое исследование в 3-м триместре и определяют параметры риска гипотонического кровотечения: коэффициент асимметрии толщины плаценты (К), как отношение толщины плаценты на уровне ее верхней трети (В, мм) к толщине плаценты на уровне ее нижней трети (Н, мм). Определяют размер минимальной толщины стенки матки в области локализации плаценты (Т, мм). Оценивают наружный контур стенки матки в области рубца КМ, при наличии деформации - выбухания наружного контура стенки матки в области рубца КМ считают равным 0,5, в условных единицах, при отсутствии деформации - выбухания наружного контура стенки матки в области рубца КМ считают равным 1, в условных единицах. Используя полученные показатели, рассчитывают риск гипотонического кровотечения в раннем послеоперационном периоде (РК) по оригинальной формуле. И при РК менее 3,0 прогнозируют высокий риск гипотонического кровотечения. При РК, равном 3,0 и более, - умеренный риск гипотонического кровотечения у женщин с рубцом на матке. Изобретение обеспечивает высокую точность прогноза гипотонического кровотечения в раннем послеродовом периоде у данной категории женщин, что, в свою очередь, позволяет своевременно определять меры профилактики, включая выбор метода родоразрешения, способы интраоперационного гемостаза, готовность всех вспомогательных служб к немедленному оказанию специализированной, в том числе высокотехнологичной, медицинской помощи. 12 ил., 2 табл., 3 пр.
Способ прогнозирования гипотонического кровотечения в раннем послеродовом периоде у женщин с рубцом на матке, включающий ультразвуковое исследование беременной матки в 3-м триместре, отличающийся тем, что в комплексе определяют параметры риска гипотонического кровотечения: коэффициент асимметрии толщины плаценты (К) - отношение толщины плаценты на уровне ее верхней трети (В, мм) к толщине плаценты на уровне ее нижней трети (Н, мм); размер минимальной толщины стенки матки в области локализации плаценты (Т, мм); оценивают наружный контур стенки матки в области рубца КМ, при наличии деформации - выбухания наружного контура стенки матки в области рубца КМ считают равным 0,5, в условных единицах, при отсутствии деформации - выбухания наружного контура стенки матки в области рубца КМ считают равным 1, в условных единицах, и выявляют высокий риск гипотонического кровотечения в раннем послеродовом периоде (РК) при значении
РК=К+Т+КМ менее 3,0, а при РК, равном 3,0 и более, - умеренный риск гипотонического кровотечения у женщин с рубцом на матке.
| Способ прогнозирования риска развития послеродовых кровотечений в раннем послеродовом периоде у женщин разных соматотипов | 2018 |
|
RU2687864C1 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ ПАТОЛОГИЧЕСКОЙ КРОВОПОТЕРИ В ПОСЛЕРОДОВОМ И РАННЕМ ПОСЛЕРОДОВОМ ПЕРИОДЕ | 2008 |
|
RU2353932C1 |
| ПРИБОР ДЛЯ БУКСОВАНИЯ ЖЕЛЕЗНОДОРОЖНЫХ ПОВОЗОК | 1930 |
|
SU21227A1 |
| US 20170185739 A1, 29.06.2017 | |||
| ЮДИНА И.А | |||
| Прогнозирование индивидуального риска гипотонического кровотечения в раннем послеродовом периоде | |||
| Способ изготовления электрических сопротивлений посредством осаждения слоя проводника на поверхности изолятора | 1921 |
|
SU19A1 |
| Приспособление для разматывания лент с семенами при укладке их в почву | 1922 |
|
SU56A1 |
| ЕВСЕЕВА М.П | |||
| и др | |||
| Факторы риска развития акушерского кровотечения и их | |||
Авторы
Даты
2023-03-03—Публикация
2022-05-04—Подача