Предлагаемое изобретение относится к области медицины, в частности к дерматологии, косметологии, физиотерапии, и может быть применено в кожно-венерологических диспансерах, в медицинских организациях, имеющих в своей структуре физиотерапевтическое, дерматологическое подразделение, в специализированных отделениях учреждений дерматологического и косметологического профиля.
В настоящее время основными трудностями в терапии розацеа являются ограниченные возможности применения комбинированных схем лечения, осуществление персонифицированного подхода с учетом многообразия клинических проявлений, так как по настоящее время не найдено оптимальных алгоритмов лечения терапии различных форм розацеа. Создание индивидуального алгоритма лечения розацеа является серьезной медицинской и социально значимой задачей в связи с распространённостью данного заболевания среди других дерматозов, торпидностью патологического процесса к терапии, значимому снижению качества жизни больных ввиду хронического, рецидивирующего течения болезни и сопутствующих данному процессу эстетических недостатков кожи лица.
Розацеа (acne rosacea, gutta rosacea, erythrosis facialis, cuperosis) - это хроническое, рецидивирующее заболевание, преимущественно, кожи лица, имеющее в своей основе разную этиологическую природу и характеризующееся стадийным течением [Розацеа. Этиология, клиника, терапия. Н.Н. Потекаев. M-СПб. "Издательство Бином", "Невский диалект", 2000 г.]. Исходя из его клинических особенностей, разнообразия клинических форм от транзиторной эритемы до тяжелых папулопустулезных, конглобатных и фиматозных проявлений, а также важной роли триггерных факторов в этиологии розацеа, можно сделать выводы о сложном мультифакториальном генезе данного заболевания с участием различных регуляторных систем. Несмотря на то, что в последние годы множество исследований пролило новый свет на патофизиологию розацеа, нет однозначных и точных данных о взаимодействии иммунной, сосудистой, нервной систем в формировании данного воспалительного заболевания кожи лица [New insights into rosacea pathophysiology: a review of recent findings. Martin Steinhoff, Jurgen Schauber, James J Leyden. J Am Acad Dermatol. 2013 Dec; 69(6 Suppl 1): S15-26. doi: 10.1016/j.jaad.2013.04.045.]. Известны основные ключевые звенья запуска каскада воспалительных реакций при розацеа: нарушение в системе врожденного и адаптивного иммунитета, нарушение кожного барьера, где немаловажную роль играют экзогенные триггерные факторы, а также нейрососудистая дисрегуляция, так как по сути розацеа представляет собой ангиотрофоневроз в зоне иннервации тройничного нерва [Rosacea: Molecular Mechanisms and Management of a Chronic Cutaneous Inflammatory Condition. Yu Ri Woo, Ji Hong Lim, Dae Ho Cho and Hyun Jeong Park. Int J Mol Sci. 2016 Sep 15; 17(9). New insights into rosacea pathophysiology: a review of recent findings. Steinhoff M., Schauber J., Leyden J.J. J. Am. Acad. Dermatol. 2013. Vol. 69. № 6. Suppl. 1. P. S15-26].
Современные подходы к терапии розацеа основываются на местном лечении в легких стадиях патологического процесса и системном лечении среднетяжелых и тяжелых форм. Традиционно для системного лечения тяжелых форм розацеа применяются три группы препаратов: антибиотики (чаще всего тетрациклинового ряда), противопаразитарные средства-производные имидазола (метронидазол, орнидазол и др.) и ретиноиды. Широко распространена схема лечения среднетяжелых и тяжелых форм розацеа изотретиноином в низких дозировках, от 0,2 до 0.4 мг на кг массы тела в сутки, в зависимости от выраженности клинических проявлений длительность терапии составляет не менее 4-6 месяцев. Принцип действия системных ретиноидов основывается на снижении экспресии патоген- ассоциированных рецепторов (TLRs) и дезорганизации работы сальноволосяных фолликулов [Emerging therapies in rosacea. Layton A., Thiboutot D. J. Am. Acad. Dermatol. 2013. Vol. 69. № 6. Suppl. 1. P. S57-65. 18. Diagnosis and treatment of rosacea: state of the art. Baldwin H.E. J. Drugs. Dermatol. 2012. Vol. 11. № 6. P. 725-730., New insights in the pathogenesis and treatment of rosacea. Palatsi R., Kelha’la" H.-L., Ha"gg P. Duodecim 2012; 128: 2327—2335].
Антибиотики тетрациклинового ряда до сих пор считаются наиболее эффективными антибактериальными препаратами в терапии розацеа. Данные препараты ингибируют ангиогенез, снижают продукцию воспалительных цитокинов и оксида азота, подавляют хемотаксис нейтрофилов, угнетают активацию протеолитических ферментов - металлопротеаз ММП-2 и ММП-9 [Parish, L.C. Acne rosacea and Helicobacter pylori betrothed /L.C. Parish, J.A. Witkowski // Int J Dermatol. - 1995. - Vol 34. - No 4. - P. 237-238]. Начальная доза доксициклина варьирует от 200 мг до 100 мг в сутки. Лечение обычно длительное, до 12 недель [Parish, L.C. Acne rosacea and Helicobacter pylori betrothed /L.C. Parish, J.A. Witkowski // Int J Dermatol. - 1995. - Vol 34. - No 4. - P. 237-238. Gupta, A.K. Rosacea and its management: an overview / A.K. Gupta, M.M. Chaudhry // J Eur Acad Dermatol Venereol. - 2005. - Vol. 19. - P. 273-285]. Широко используется схема длительного применения "субантибиотических доз" доксициклина, принцип которой заключается в назначении препарата от 40 до 100 мг в сутки на 6-12 недель. Такие дозы препарата оказывают именно противовоспалительное действие, в частности, путем ингибирования ферментов системы протеаз. Эффективность применения "противовоспалительных доз" доксициклина при розацеа показана в отдельных исследованиях [Valentin S, Morales A, Sanchez J, Abimael R. Safety and efficacy of doxycycline in the treatment of rosacea // Clin Cosmet Investig Dermatol. 2009; 2: 129-140. Del Rosso JQ. Anti-inflamatory dose doxycycline in the treatment of rosacea // Journal of Drugs in Dermatology: JDD, 01 Jul 2009, 8(7):664-668].
Альтернативным препаратом для лечения розацеа является миноциклин. В крупном рандомизированном исследовании проведен сравнительный анализ эффективности миноциклина 100 мг и доксициклина 40 мг. По результатам исследования, миноциклин 100 мг не уступает доксициклину 40 мг по эффективности в течение 16-недельного периода лечения. При последующем наблюдении RosaQoL и PaGA было показано преимущество миноциклина в статистически значимом клиническом улучшении у пациентов с тяжелыми формами розацеа по сравнению с доксициклином, а также было выявлено, что терапия миноциклином в дозе 100 мг дает более длительную ремиссию. В этом исследовании не было выявлено никаких существенных различий в безопасности данных препаратов, однако, основываясь на данных литературы, миноциклин имеет более низкое соотношение риска и пользы, чем доксициклин [Clinical Trials. DOMINO, doxycycline 40 mg vs. minocycline 100 mg in the treatment of rosacea: a randomized, single-blinded, noninferiority trial, comparing efficacy and safety. M.M.D. van der Linden A.R. van Ratingen D.C. van Rappard S.A. Nieuwenburg Ph.I. Spuls. British Journal of Dermatology Volumel76, Issued. June 2017. Pages 1465-1474]. В других исследованиях показана хорошая эффективность новой формы пролонгированного миноциклина в дозировке 45 мг в сочетании с наружным лечением азелаиновой кислотой [Efficacy of extended-release 45 mg oral minocycline and extended-release 45 mg oral minocycline plus 15% azelaic acid in the treatment of acne rosacea. Jackson JM, Kircik LH, Lorenz DJ. Journal of Drugs in Dermatology: JDD, 01 Mar 2013, 12(3):292-298 PMID: 23545911.]. Есть данные, что системная терапия миноциклином приводит к значительному уменьшению эритемы, нормализации себорегуляции, уровня РН кожи и степени гидратации у пациентов с розацеа [Epidermal hydration levels in patients with rosacea improve after minocycline therapy. S. Ni Raghallaigh F.C. Powell. British Journal of Dermatology. Volumel71, Issue2. August 2014. Pages 259-266]. Чуть позже появились данные о наружной форме миноциклина в виде пены, результаты применения которой у больных тяжелой папулопустулезной розацеа оказалась эффективными, позволяя достигнуть результатов «чистая» и «почти чистая кожа» по IGA. Препарат показал хорошую переносимость, безопасность и удобство в применении, что создает высокую комплаентность лечению у пациентов [A Phase II, Randomized, Double-Blind Clinical Study Evaluating the Safety, Tolerability, and Efficacy of a Topical Minocycline Foam, FMX103, for the Treatment of Facial Papulopustular Rosacea. Ulrich Mrowietz, Tai Hetzroni Kedem, Rita Keynan, Meir Eini, Dov Tamarkin, Dror Rom & Mitchell Shirvan. American Journal of Clinical Dermatology volume 19, pages 427-436(2018)].
Учитывая данные современных исследований об эффективности и хорошей переносимости, миноциклин является перспективным препаратом для лечения тяжелых форм розацеа, однако требуются дальнейшие исследования по применению миноциклина при различных формах розацеа на крупных выборках больных для более глубокого понимания действия препарата на патофизиологические аспекты розацеа и его преимуществ в продлении периода ремиссии данного дерматоза.
Среди топических препаратов свое преимущество показали во многих исследованиях 1% крем ивермектин и 0,5% гель бримонидина тартрат. Ивермектин относится к группе авермектина, который оказывает противовоспалительное действие путем подавления выработки провоспалительных цитокинов, индуцированной липополисахаридами. Ивермектин также действует на клещей Demodex folliculorum, главным образом, посредством селективного связывания и высокого сродства к 5 глутамат-регулируемым хлорным каналам, находящимся в нервных и мышечных клетках беспозвоночных. Эффективность и безопасность 1% крема ивермектин при применении 1 раз в день была исследована у пациентов с умеренным и тяжелым течением папуло-пустулезного подтипа розацеа в возрасте 18 лет и старше в рамках двух многоцентровых, рандомизированных, плацебо-контролируемых, двойных слепых 12-ти недельных исследованиях в США и Канаде. Также показана эффективность применения 1% крема ивермектин 1 раз в сутки в сравнении с 15% гелем азелаиновой кислоты при применении 2 раза в сутки. Результаты исследований показали статистически достоверное преимущество 1% крема ивермектин над плацебо по эффективности и постоянное клиническое улучшение при длительном применении 1 % крема ивермектин (в течение 40 недель), а также благоприятный профиль безопасности 1 % крема ивермектин на протяжении 52 недель терапии розацеа. Также была показана статистически значимая превосходящая эффективность применения крема ивермектина 1% один раз в сутки в сравнении с 0,75% кремом метронидазола при применении 2 раза в сутки у 962 пациентов в возрасте 18 лет и старше с умеренным и тяжелым течением папуло-пустулезного типа розацеа. При пролонгировании исследования у пациентов была достигнута статистически значимая более длительная ремиссия при наружном применении ивермектина по сравнению с метронидазолом [Efficacy and safety of ivermectin 1% cream in treatment of papulopustular rosacea: results of two randomized, double-blind, vehicle-controlled pivotal studies. Stein L , Kircik L , Fowler J , Tan J et al. Journal of Drugs in Dermatology : JDD 2014, 13(3):316- 323. Superiority of ivermectin 1% cream over metronidazole 0-75% cream in treating inflammatory lesions of rosacea: a randomized, investigator-blinded trial. Taieb Al, Ortonne JP, Ruzicka T, Roszkiewicz J, Berth-Jones J, Peirone MH, Jacovella J; Ivermectin Phase III study group. Br J Dermatol. 2015 Apr; 172(4):1103-10. doi: 10.111 l/bjd.13408. Epub 2015 Feb 11. Long-term safety of ivermectin 1% cream vs azelaic acid 15% gel in treating inflammatory lesions of rosacea: results of two 40-week controlled, investigator-blinded trials. Stein Gold L , Kircik L , Fowler J , Jackson JM , Tan J , Draelos Z , Fleischer A , Appell M , Steinhoff M , Lynde C , Sugarman J , Liu H , Jacovella J , Ivermectin Phase 3 Study Group Journal of Drugs in Dermatology 2014, 13(11):1380-1386].
Бримонидина тартрат является высокоселективным агонистом альфа2- адренергических рецепторов. Принцип действия данного препарата заключается в уменьшении эритемы за счет прямой вазоконстрикции кровеносных сосудов дермы. В двух идентичных многоцентровых рандомизированных, двойных слепых, плацебо-контролируемых исследованиях III фазы, проведенных в США и Канаде, у взрослых пациентов с эритематозной и эритематозно-папулезной формой розацеа 0,5% гель бримонидина тартрата продемонстрировал эффективность, значительно превосходящую таковую при применении плацебо. В открытом многоцентровом исследовании III фазы, проведенном в США у 449 пациентов с эритемой лица средней и тяжелой степени выраженности, было показано, что 0,5% гель бримонидина тартрата был эффективен при длительной терапии пациентов в течение 12 месяцев с приемлемым профилем безопасности. Необходимо отметить, что данные клинических исследований показывают, что применение 0,5% геля бримонидина тартрата индуцирует уменьшение интенсивности эритемы уже через 30 минут с достижением максимального эффекта приблизительно через 3 часа и продолжительностью максимального снижения интенсивности эритемы приблизительно в течение 6 часов после однократного применения препарата [Efficacy and safety of once-daily topical brimonidine tartrate gel 0.5% for the treatment of moderate to severe facial erythema of rosacea: results of two randomized, double-blind, and vehicle-controlled pivotal studies. Fowler J Jr, Jackson M , Moore A , Jarratt M , Jones T et al. Journal of Drugs in Dermatology 2013,12(6):650-656. Once-daily topical brimonidine tartrate gel 0-5% is a novel treatment for moderate to severe facial erythema of rosacea: results of two multicentre, randomized and vehicle-controlled studies Fowler, J., Jarratt, M. Moore, A., Meadows, K., Pollack, A., Steinhoff, M., Liu, Y., Leoni, M. and on behalf of the Brimonidine Phase II Study Group (2012). British Journal of Dermatology, 166: 633-641. Brimonidine gel 0.33% rapidly improves patient- reported outcomes by controlling facial erythema of rosacea: a randomized, double-blind, vehicle-controlled study. Layton, A.M., Schaller, M., Homey, B., Hofmann, M.A., Bewley, A.P., Lehmann, P., Nohlgard, C., Sarwer, D.B., Kerrouche, N. and Ma, Y.M. J Eur Acad Dermatol Venereol, 2015. 29: 2405- 2410].
Стоит отметить, что недостатком как системного лечения, так и наружной терапии, а зачастую и их комбинации является отсутствие эффективности в отношении значимых эстетических недостатков кожи как в островоспалительном периоде, так и после купирования воспалительных проявлений, а также непрогнозируемый период ремиссии. Даже после эффективного лечения системными и наружными препаратами на коже лица пациентов остаются телеангиоэктазии, может сохраняться фациальная эритема транзиторного или стойкого характера, а также поствоспалительные явления. Согласно данным опросов в многочисленных исследованиях, около половины больных розацеа отмечают значительное снижение качества жизни именно ввиду характерной локализации высыпаний на коже лица, на «косметически значимом» участке кожного покрова. При этом выраженность симптомов депрессии в большинстве случаев коррелирует с количеством эстетических недостатков и площадью поражения кожи [Gupta МА, Gupta АК, Chen SJ, et al. Comorbidity of rosacea and depression: an analysis of the National Ambulatory Medical Care Survey and National Hospital Ambulatory Care Survey — Outpatient Department data collected by the U. S. National Center for Health Statistics from 1995 to 2002. Br J Dermatol. 2005;153(6):l 176-1181]. Поэтому данные методы лечения могут не оказывать значимого влияния на качество жизни пациентов с розацеа.
Учитывая это, в настоящее время много внимания уделяется аппаратным методикам лечения розацеа. Важным преимуществом аппаратных методов лечения розацеа является то, что терапевтические и косметические эффекты обычно наблюдаются в течение ограниченного числа сеансов лечения, что противоречит необходимости ежедневного лечения местными и пероральными средствами в течение длительных периодов времени. После достижения конечного клинического результата лечения ремиссия может сохраняться в течение нескольких лет. Параллельная медикаментозная терапия часто используется в качестве поддерживающей терапии [Update on the Management of Rosacea from the American Acne & Rosacea Society (AARS). James Q. Del Rosso, DO, FAOCD, FAAD et all. J Clin Aesthet Dermatol. 2019 Jun; 12(6): 17-24]. Для лечения телеангиоэктазий и фациальной эритемы широко используется импульсный лазер на красителе (PDL). Более поздние поколения PDL имеют новый формат импульса, который в значительной степени уменьшает появление гематом при воздействии на сосуды, часто наблюдаемых после лечения ранними версиями PDL. Оказывая высокую эффективность при воздействии на телеангиэктазии и эритему лица при розацеа, этот лазер продолжает оставаться актуальным в лечении розацеа [Update on the Management of Rosacea from the American Acne & Rosacea Society (AARS). James Q. Del Rosso, DO, FAOCD, FAAD et all. J Clin Aesthet Dermatol. 2019 Jun; 12(6): 17- 24. Flash lamp pumped dye laser for rosacea-associated telangiectasia and erythema. Lowe NJ, Behr KL, Fitzpatrick R, Goldman M, Ruiz-Esparza J.J Dermatol Surg Oncol. 1991 Jun; 17(6):522-5.].
Аппараты широкополосного импульсного света (IPL) также успешно используются для лечения как эритемы лица, так и расширенных сосудов лица, связанных с розацеа [Update on the Management of Rosacea from the American Acne & Rosacea Society (AARS). James Q. Del Rosso, DO, FAOCD, FAAD et all. J Clin Aesthet Dermatol. 2019 Jun; 12(6): 17-24. Effective treatment of rosacea using intense pulsed light systems. Schroeter CA, Haaf-von Below S, Neumann HA. Dermatol Surg. 2005 Oct; 31 (10): 1285-9.]. Исследования показали сравнимую эффективность обновленных устройств PDL и IPL. Оба привели к значительному уменьшению клинических проявлении розацеа, таких как эритема и телеангиоэктазии, при этом показали свою безопасность. Не было отмечено существенных различий между лечением PDL и IPL, поэтому данные аппараты могут эффективно применяться в лечении розацеа [Comparative efficacy of nonpurpuragenic pulsed dye laser and intense pulsed light for erythematotelangiectatic rosacea. Isaac M Neuhaus 1, Lee T Zane, Whitney D Tope. Randomized Controlled Trial. Dermatol Surg. 2009 Jun;35(6):920-8.].
Ранние исследования с длинноимпульсным лазером на иттрий-алюминиевом гранате (Nd: YAG), легированном неодимом с длиной волны 532 нм, показали эффективность лечения телеангиэктазий [Long pulse 532-nm laser treatment of facial telangiectasia. Adrian RM, Tanghetti EA. Dermatol Surg. 1998 Jan; 24(1 ):71-4.]. В более поздних исследованиях с использованием более мощного лазера с длиной волны 532 нм были получены отличные результаты при лечении телеангиэктазий и диффузной эритемы у пациентов с розацеа, которые были сопоставимы с результатами, полученными с помощью аппарата PDL [A split-face comparison study of pulsed 532-nm KTP laser and 595-nm pulsed dye laser in the treatment of facial telangiectasias and diffuse telangiectatic facial erythema. Uebelhoer NS, Bogle MA, Stewart B, Arndt KA, Dover JS. Dermatol Surg. 2007 Apr; 33(4):441-8.].
Важно, что использование лазеров, аппаратов IPL и PDL показало превосходные результаты лечения телеангиэктазий по сравнению с результатами, достигнутыми при медикаментозном лечении диффузной эритемы лица при розацеа [The pulsed-dye laser for treatment of cutaneous conditions. Bernstein EF G Itai Dermatol Venereol. 2009 Oct; 144(5):557-72].
Лазерные технологии уже завоевали значимую нишу в коррекции эстетических недостатков на коже лица у пациентов с розацеа, однако нет достоверных данных о влиянии аппаратных методик на патофизиологические процессы, поэтому в настоящий момент лазерные технологии в основном применяются после курса лечения системными или 10 наружными препаратами, в поствоспалительном периоде.
Комбинированная терапия является распространенным вариантом лечения розацеа и стала преимущественной для пациентов с различными клиническими проявлениями средне-тяжелой и тяжелой папуло-пустулезной и эритематозной розацеа. При одновременном воздействии на различные симптомы заболевания комбинированная терапия может быть предпочтительнее монотерапии [E.J. van Zuuren, Z. Fedorowicz, В. Carter, et al. Interventions for rosacea Cochrane Database Syst Rev, 4 (2015), p. CD003262].
Эффективность комбинированной терапии наружным 1% ивермектином и системной терапией доксициклином с модифицированным высвобождением в дозе 40 мг у 273 пациентов с тяжелой формой розацеа была продемонстирована в ЗЬ/4 стадии рандомизированного исследования. Сочетанное применение ивермектина и доксициклина продемонстрировали превосходную эффективность в уменьшении воспалительных явлений (80,3%) по сравнению с монотерапией 1% наружным ивермектином (73,6%). Поскольку доксициклин и ивермектин могут иметь как разные, так и общие молекулярные мишени в каскаде воспалительных реакций при розацеа, известно, что их совместное использование может привести к улучшению эффективности терапии и оптимизировать клинические результаты [М. Steinhoff, М. Vocanson, J.J. Voegel, et al. Topical ivermectin 10 mg/g and oral doxycycline 40 mg modified-release: current evidence on the complementary use of anti-inflammatory rosacea treatments. Adv Ther, 33 (9) (2016), pp. 1481-1501].
В настоящее время много внимания уделяется изучению сочетанного применения наружных и системных препаратов с лазерными и световыми технологиями. В исследовании на мышах была продемонстрирована эффективность комбинированного местного противовоспалительного и лазерного воздействий. При введении в кожу мышей пептида LL-37 развивалось резкое расширение и полнокровие сосудов как артериального, так и венозного звена, нарушалась целостность стенки сосудов микроциркуляторного русла в дерме и гиподерме, в результате чего в тканях определялись множественные мелкие кровоизлияния. Индуцировав таким образом розацеаподобный дерматит, применялась схема комбинированного местного противовоспалительного и лазерного воздействий (крема Ивермектина 1 %-го после каждого введения пептида, через 60 ч после первого введения производили лечение на аппарате PDL с длиной волны 595 нм), в результате чего инфильтрация лейкоцитами дермы и гиподермы снизилась, в дерме наблюдалось эндотелиальная дисфункция. Авторы сделали вывод, что предложенный комбинированный вариант воздействия, с учетом морфологической картины, является перспективным и требует дополнительного изучения у пациентов с розацеа без использования инвазивных методов исследований [Оценка эффекта от комбинированного воздействия местной противовоспалительной терапии (Ивермектин) и импульсного лазера на красителе (595 нм) на инициированное LL-37 розацеаподобное воспаление у мышей. Е. Н. Глаголева, Д. Р. Файзуллина, Г. А. Плиско, Е. Г. Сухорукова, Г. Ю. Юкина, Е. Р. Аравийская, Е. В. Соколовский, Н. Н. Петрищев «Регионарное кровообращение и микроциркуляция» Том 19, № 2 (2020)]. Так, в рандомизированном сравнительном исследовании эффективности и безопасности применения импульсного лазера на красителях (585 нм PDL) и его комбинации с топическим ивермектином 1% при лечении розацеа была продемонстрирована большая эффективность комбинированной схемы лечения в сравнении с мототерапией. Более значимые клинические улучшения по дерматоскопической картине и клинической оценке тяжести кожного процесса наблюдались у 15 пациентов в группе, получившей 4 кратное применение 585 нм PDL с интервалом в 4 недели на фоне наружного применения 1% крема ивермектин [Pulsed dye laser alone versus its combination with topical ivermectin 1% in treatment of Rosacea: a randomized comparative study. MaiAbdelraouf Osman,Hisham A. Shokeir, Arwa Mohamed Hassan & Marwa Atef Khalifa Received 28 Jan 2020, Accepted 22 Feb 2020, Accepted author version posted online: 06 Mar 2020, Published online: 12 Mar 2020].
Проанализировав актуальные способы комбинированного лечения розацеа, можно сделать вывод, что не существует оптимального способа лечения, направленного на купирование как воспалительных, так и невоспалительных, но эстетически значимых проявлений на коже лица пациентов с розацеа. Существующие методы не учитывают клинические особенности форм розацеа и не имеют вариантов коррекции в зависимости от индивидуальных особенностей течения дерматоза. Исходя из результатов данных исследований, комбинации системной, наружной и аппаратной терапии розацеа открывают новые перспективы в создании оптимального алгоритма лечения тяжелых и трудно поддающихся лечению форм розацеа.
Наиболее близкий к предлагаемому способу лечения метод терапии изложен в статье «Оценка динамики показателей дерматологического индекса шкалы симптомов и дерматологического индекса качества жизни под влиянием комплексной фототерапии у пациентов с сочетанием подтипов розацеа» Новикова К.А., Тамразовой О.Б., Матушевской Ю.И., результаты исследований которых опубликованы в 2021 г. В данной работе были учтены синергизм физиотерапевтических эффектов, оказываемых интенсивным импульсным светом и субмиллисекундным неодимовым 1064 нм лазерным излучением, а также усиление деструкции патологически изменённых сосудов, наблюдаемое при последовательном применении обеих процедур.
Целью исследования являлась оценка влияния комплексной фототерапии на изменения показателей дерматологического индекса шкалы симптомов и дерматологического индекса качества жизни, отражающих влияние проведённой терапии на клинические проявления заболевания и субъективная оценка состояния кожи самим пациентом. В исследовании участвовали 130 пациентов с сочетанием подтипов розацеа. Все пациенты были разделены на 4 группы. В каждой отдельной группе применялись следующие виды терапии: в группе I - лазеротерапия и 1% крем метронидазола; в группе II - фототерапия и 1 % крем метронидазола; в группе III - комплексная фото-лазеротерапия и 1% крем метронидазола; в группе сравнения (IV) пациенты получали только 1% крем метронидазола. Лечение включало в себя 6 сеансов с интервалом 2 нед., при этом общая длительность составила 3 мес. Разработанный комплексный метод терапии продемонстрировал максимальную эффективность в группе, получавшей комплексную фото-лазеротерапию, что отражалось в максимальном (на 55,21%) снижении диагностического индекса шкалы симптомов в группе III по сравнению с остальными тремя группами.
Данные исследования подтверждают повышение результатов лечения при сочетании неодимового лазера с длиной 1064 нм и широкополосного импульсного света у больных с сочетанием подтипов розацеа.
Отличием данного метода от предлагаемого способа лечения является применение сочетанного аппаратного лечения в комбинации с наружным 1% метронидазолом, который по данным многочисленных сравнительных исследований уступает по эффективности 1% ивермектину. Данный метод применялся только у пациентов с сочетанием папуло-пустулезного и эритематозного типов розацеа, которые также не получали препаратов системной терапии. По окончанию курса лечения предложенным методом у пациентов с сочетанным типом розацеа количество пустулёзных элементов сократилось всего 67%, а количество телеангиоэктазий всего на 50%. В данной работе так же не учтен период ремисии после окончания курса лечения.
Техническим результатом предлагаемого способа лечения является эффективное и безопасное применение комбинированной терапии, включающей в себя курс системного лечения миноциклином с титрованием дозы в зависимости от тяжести кожного процесса, наружной терапии препаратами 1% ивермектина и 0,5% бримонидина тартрата в зависимости от клинической формы заболевания, и сочетанного лазерного лечения розацеа в зависимости от типа розацеа. Данная комбинация наиболее эффективных методов лечения позволяет охватить наибольшее количество звеньев патогенеза и воздействовать на большее количество симптомов данного полиморфного заболевания, а также позволяет сократить срок наступления клинических результатов и продлить период ремиссии, что значимо влияет на качество жизни больных.
Указанный технический результат достигается тем, что пациенту, в зависимости от степени тяжести и клинической формы заболевания, на первом этапе лечения перорально назначается препарат миноциклин по следующей схеме: в случае легкой и средней степени тяжести папуло-пустулезной и эритематозной формы розацеа - в дозе 50 мг в сутки в один прием на протяжении 12 недель, в случае тяжелых форм розацеа - 50 мг 2 раза в сутки в течение 14 дней, далее по 50 мг 1 раз в день в течение 10 недель. Одновременно с приемом миноциклина назначается наружное лечение: при папуло-пустулезной форме крем 1% ивермектин 1 раз в сутки на высыпания в течение всего курса лечения (8-12 недель), при эритематозной форме - гель 0,5% бримонидина тартрат на очаги эритемы тонким слоем 1 раз в день утром. На втором этапе терапии, через 20-30 дней от начала системного и наружного лечения, при полном или частичном купировании островоспалительных явлений назначается процедура лазерной коррекции неодимовым лазером (Nd:Yag с длиной волны 1064 нм) при наличии крупных телеангиоэктазий - 1 или 2 процедуры в зависимости от количества телеангиоэктазий, далее через 2 недели курс из 4 процедур IPL (широкополосного испульсного света) с длиной волны 560 и 515 нм с промежутком в 2 недели.
Целесообразность первостепенного использования неодимового лазера объясняется тем, что коррекция сосудистых изменений технологиями с использованием широкополосного импульсного света при наличии телеангиоэктазий крупного калибра имеет нежелательные эффекты в виде образования гематом, петехиальных элементов вследствие травматизации сосудистой стенки. Эти побочные эффекты временные, и обычно самостоятельно купируются в течение 3-7 дней, однако более длительный период реабилитации в постпроцедурном периоде негативно сказывается на психологическом комфорте и комплаентности пациентов. Применение неодимового лазера является самым эффективным методом коррекции локальных телеангиоэктазий, не вызывающим дискомфорта у пациента и имеющим наиболее короткие периоды реабилитации. После процедуры в месте воздействия может присутствовать незначительная гиперемия, которая самостоятельно купируется в течение 1-2 дней. Применение метода воздействия широкополосным импульсным светом имеет более диффузное воздействие и обладает более выраженным терапевтическим эффектом. Широкополосное импульсное световое излучение оказывает коагулирующее действие на сосуды кожи на всей глубине дермы.
Принцип биологического воздействия IPL на сосудистые кожи заключается в абсорбции фотонов хромофорами, располагающимися в различных слоях кожи, где, в случае сосудистых изменений хромофором выступает гемоглобин. Кроме того, IPL вызывают коагуляционный некроз Demodex fol., который играет немаловажную роль в патогенезе розацеа, что расширяет терапевтические возможности данной технологии. Побочными эффектами применения IPL систем при коррекции сосудистых изменений являются транзиторные эритема и отек, а также мелкие петехиальные элементы, которые самостоятельно купируются до 7 дней.
Сочетанное применение препаратов миноциклина и ивермектина/бримонидина тартрата оказывает мощный противовоспалительный пролонгированный эффект, обладает синергизмом действия и воздействует одновременно на главные мишени патогенеза розацеа. Присоединение к такой терапии лазерных технологий усиливает и ускоряет наступление клинического ответа, позволяет эффективнее справляться с эстетическими недостатками кожи, оказывает воздействие на большее количество симптомов заболевания, повышает комплаентность пациентов, оказывает профилактическую роль, продлевая период ремиссии.
Описание метода.
Комбинированный трехкомпонентный двухэтапный способ лечения розацеа осуществляется следующим образом:
На первом этапе терапии назначается препарат миноциклин (первый компонент) по следующей схеме: в случае легкой и средней степени тяжести папуло-пустулезной и эритематозной формы розацеа - в дозе 50 мг в сутки в один прием на протяжении 12 недель, в случае тяжелых форм розацеа - 50 мг 2 раза в сутки (1 раз в 12 часов) в течение 14 дней, далее по 50 мг 1 раз в день в течение 10 недель.
Примечание. В некоторых случаях, при лечении тяжелых форм папулопустулезной розацеа, при особой торпидности кожного процесса доза миноциклина может быть увеличена до 200 мг в сутки в 2 приема на первые 2 недели терапии. Далее доза препарата титруется по схеме постепенного снижения, следующие 2 недели — по 100 мг в сутки, далее 8 недель по 50 мг в сутки. В случаях легких форм розацеа, курс системной терапии миноциклином в дозе 50 мг в сутки может быть сокращен до 8 недель при быстром и стойком клиническом ответе.
Степень тяжести кожного процесса при розацеа оценивается при помощи Шкалы Диагностической Оценки Розацеа (ШДОР).
Шкала включает:
- качественную оценку эритемы (0-ощутимой нет, 1-легкая, 2- умеренно-выраженная, 3-тяжелая);
- определение количества папул и пустул (0- менее 10, 1- от 11 до 20, 2- от 21 до 30, 3- более 30).
- наличие телеангиэктазий (0-отсутствуют, 1 - занимали менее 10% лица, 2- от 11 до 30%, 3- более 30%)
Также оцениваются второстепенные признаки:
- сухость кожи и наличие шелушения (0 - отсутствует, 1 - слабая, 2- умеренная с незначительным шелушением, 3 - сильная с выраженным шелушением);
- субъективные ощущения (чувство «жжения» и покалывания кожи, наличие отека лица) (О-отсутствует, 1 - слабое, 2 - умеренное, 3 - сильный).
- выраженность симптомов офтальморозацеа (0 - отсутствует, 1 - незначительная гиперемия (блефарит), 2 - конъюнктивит, 3 - кератит, язва роговицы).
Максимальная сумма баллов составляет 21.
Сумма от 1 до 7 баллов соответствует легкой степени тяжести розацеа, 8-14 - средней, 15-21 - тяжелой.
Одновременно с приемом миноциклина на первом этапе назначается наружное лечение (второй компонент): при папуло-пустулезной форме крем 1% ивермектин наносится 1 раз в сутки на очаги поражения в течение всего курса лечения (12 недель), при эритематозной форме - гель 0,5% бримонидина тартрат на очаги эритемы наносится тонким слоем 1 раз в день утром в течение 12 недель за исключением дней проведения аппаратных процедур.
На втором этапе, через 20-30 дней от начала первого этапа терапии, присоединяются лазерные и IPL технологии (3 компонент).
Аппаратные процедуры проводятся в положении пациента лежа на кушетке в помещении лазерного кабинета, соответствующего требованиям Сан Пин, с использованием сертифицированных излучателей.
Перед проведением каждой аппаратной процедуры кожа пациента обрабатывается кожным антисептическим раствором хлоргексидина биглюконата 0,05% при помощи стерильных марлевых салфеток, тщательно высушивается. Глаза пациента закрываются специальными защитными свинцовыми очками. Далее на кожу наносят медицинский прозрачный гель для ультразвуковых исследований средней вязкости.
В случае наличия у пациента телеангиоэктазий калибром 1 мм и более в диаметре, вначале проводится процедура коррекции неодимовым лазером (Nd:Yag с длиной волны 1064 нм) по следующим параметрам: 1 импульс 8 мсек, с флюенсом 100-120 Дж/см2, диаметр пятна - 2,5 мм. При общей площади распространения телеангиоэктазий более 5x5 см на одну сторону лица процедуру проводят в 2 этапа с промежутком между ними в 2 недели.
Через 2 недели после коррекции неодимовым лазером следует курс из 4 процедур IPL системы (широкополосного импульсного света).
Параметры проведения: первый проход с контактом охлаждающего световода с кожей, двумя импульсами с длиной волны 560 нм, первый импульс 3,5 мсек с флюенсом 11 Дж/см2 и второй импульс 4,5 мсек с флюенсом 8 Дж/См2, с периодом охлаждения 30 мсек. Второй проход с контактом охлаждающего световода с кожей, с длиной волны 515 нм, 1 имульс, длительностью 4 мсек, с флюенсом 14-15 Дж/см2.
После завершения процедуры гель с кожи пациента аккуратно убирается с помощью стерильных марлевых салфеток, кожа протирается раствором хлоргексидина биглюконата 0,05%. Далее кожа пациента охлаждается при помощи компресса льда или криообдува в течение 2-5 минут с целью уменьшения субъективных ощущений пациента, затем на обработанную кожу наносится крем с декспантенолом.
Проводится 4 IPL процедуры с промежутком в 2-3 недели.
Протоколы лечения в зависимости от типа клинической формы розацеа и степени тяжести патологического процесса:
1. Эритематозная форма розацеа легкой и средней степени тяжести без телеангиоэктазий
50 мг 1 раз в день - 12 недель.
0,5% гель тонким слоем на очаги эритемы 1 раз в день в течение 12 недель.
4 процедуры с
интервалом 2 недели.
2. Эритематозная форма розацеа легкой и средней степени тяжести с наличием телеангиоэктазий
50 мг 1 раз в день - 12 недель.
тонким слоем на чаги эритемы 1 раз в день в течение 12 недель.
1-2 процедуры с интервалом 2 недели.
Далее:
IPL 560, 515 нм
4 процедуры с
интервалом 2 недели.
3. Эритематозная форма розацеа тяжелой степени тяжести без телеангиоэктазий
50 мг 2 раза в день - 14 дней, далее 50 мг 1 раз в день - 10 недель.
тонким слоем на очаги эритемы 1 раз в день в течение 12 недель.
1-2 процедуры с интервалом 2 недели.
Далее:
IPL 560, 515 нм
4 процедуры с
интервалом 2 недели.
4. Эритематозная форма розацеа тяжелой степени тяжести с наличием телеангиоэктазий.
50 мг 2 раза в день - 14 дней, далее 50 мг 1 раз в день - 10 недель.
тонким слоем на очаги эритемы 1 раз в день в течение 12 недель.
IPL 560, 515 нм
4 процедуры с
интервалом 2 недели.
5. Папуло-пустулезная форма розацеа легкой и средней степени тяжести без телеангиоэктазий
50 мг 1 раз в день - 12 недель.
тонким слоем на высыпания 1 раз в день в течение 12 недель.
4 процедуры с
интервалом 2 недели.
6. Папуло-пустулезная форма розацеа легкой и средней степени тяжести при наличии телеангиоэктазий
50 мг 1 раз в день - 12 недель.
тонким слоем на высыпания 1 раз в день в течение 12 недель.
IPL 560, 515 нм
4 процедуры с
интервалом 2 недели.
7. Папуло-пустулезная форма розацеа тяжелой степени без телеангиоэктазий
50 мг 2 раза в день - 14 дней, далее 50 мг 1 раз в день - 10 недель.
тонким слоем на высыпания 1 раз в день в течение 12 недель.
4 процедуры с
интервалом 2 недели.
8. Папуло-пустулезная форма розацеа тяжелой степени с наличием телеангиоэктазий
50 мг 2 раза в день - 14 дней, далее 50 мг 1 раз в день - 10 недель.
тонким слоем на высыпания 1 раз в день в течение 12 недель.
1-2 процедуры с интервалом 2 недели.
Далее:
IPL 560, 515 нм
4 процедуры с
интервалом 2 недели.
Общая длительность комбинированной терапии индивидуальна и составляет от 3 до 4 месяцев.
Примеры применения способа
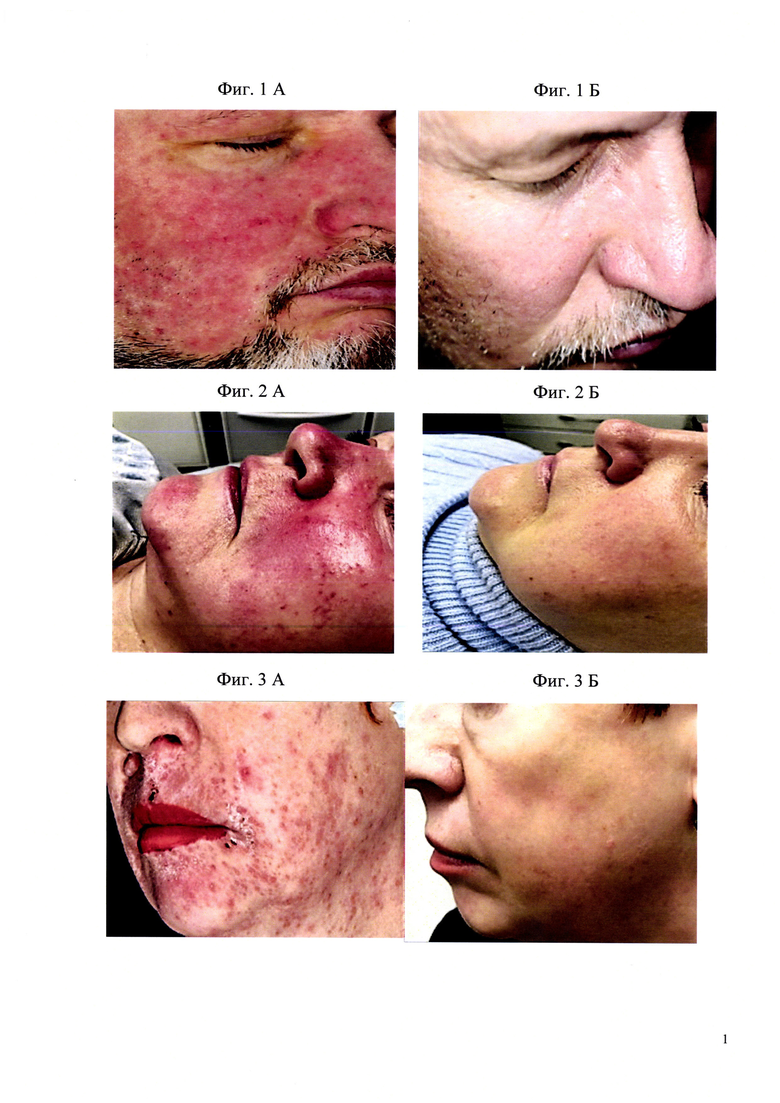
Пример №1. Пациент М., 57 лет. Диагноз: Розацеа, папуло-пустулезная форма, тяжелая степень.
Сопутствующие заболевания: гипертоническая болезнь 2 ст., хр. Холецистит, ремиссия, хр. Бронхит вне обострения.
Анамнез заболевания: считает себя больным в течение 10 лет, когда впервые отметил появление высыпаний на коже лица, что связывает со стрессом. Кожный процесс носит волнообразный, часто рецидивирующий характер с постепенным распространением и увеличением количества высыпаний.
Пациент отмечает в течение последних 2 лет стойкое покраснение кожи лица, субъективные ощущения в виде чувства «приливов, жара, жжения», а также признаки конъюнктивита. Неоднократно обращался к дерматологам, получал курсы системного и наружного лечения метронидазолом, наружную терапию азелаиновой кислотой - с незначительным кратковременным улучшением. Дерматологический статус: кожный процесс носит островоспалительный характер, локализуется на коже лица, представлен множественными папулами и пустулами красного цвета на фоне диффузной эритемы розового цвета, также на коже лица, в пределах очага поражения присутствуют множественные мелкие телеангиоэктазий (фиг. 1А). Пациенту назначена комбинированная терапия:
1. Миноциклин по схеме: первые 2 недели 50 мг по 1 капс.2 раза в день (100 мг в сутки) - 14 дней, далее 10 недель 50 мг по 1 капс. в день - 10 недель.
2. Наружно крем ивермектин 1% на высыпания тонким слоем 1 раз в день вечером.
3. Последующая лазерная коррекция телеангиоэктазий Nd:Yag лазером с длиной волны 1064 нм - 1 процедура. Далее, через 3 недели пациент получил 3 процедуры IPL 560, 515 нм с интервалом 2 недели.
Результаты проведенного лечения: в результате проведенного лечения, спустя 3 мес.от начала терапии отмечается положительная динамика в виде полного регресса высыпаний, а также купирования субъективных ощущений. Степень тяжести розацеа по ШДОР снизилась с 13 баллов до 0. Констатирована полная клиническая ремиссия (фиг. 1Б). Наблюдение пациента в течение 12 месяцев показало отсутствие рецидива.
Пример №2. Пациентка Н., 54 года. Диагноз: Розацеа, эритематозная форма, средней степени тяжести.
Сопутствующие заболевания: гипертоническая болезнь 2 ст., миома матки. Анамнез заболевания: считает себя больной в течение 5 лет, когда впервые отметила покраснение кожи лица, сопровождающееся субъективными ощущениями в виде «приливов, жара, жжения». Дебют заболевания пациентка связывает с наступлением менопаузы. Кожный процесс носит стойкий, прогрессирующий характер. Неоднократно обращалась к дерматологам и косметологам, получала курсы наружной терапии метронидазолом, такролимусом, процедуры криомассажа - с незначительным кратковременным эффектом.
Дерматологический статус: кожный процесс локализуется на коже лица, преимущественно в центральной части, представлен яркой разлитой эритемой без четких границ, застойного красного цвета. На фоне эритемы в области щек визуализируются единичные мелкие папулы красного цвета (фиг. 2А).
Пациентке назначена комбинированная терапия:
4. Миноциклин по схеме: первые 2 недели 50 мг по 1 капс. 2 раза в день (100 мг в сутки) - 14 дней, далее 10 недель 50 мг по 1 капс. в день - 10 недель.
5. Наружно гель бримонидина тартрата 0,5% на очаги покраснения тонким слоем 1 раз в день утром.
6. Последующая IPL-терапия: 4 процедуры IPL 560, 515 нм с интервалом 2 недели.
Результаты проведенного лечения: в результате проведенного лечения отмечается положительная динамика в виде полного регресса высыпаний, а также купирования субъективных ощущений. Степень тяжести розацеа по ШДОР снизилась с 9 баллов до 0. Констатирована полная клиническая ремиссия (фиг. 2Б). Наблюдение пациентки в течение 12 месяцев показало отсутствие рецидива.
Пример №3. Пациентка А., 59 лет. Диагноз: розацеа, папуло-пустулезная форма, средней степени тяжести.
Сопутствующие заболевания: хр. гастрит, ремиссия. Гипертоническая болезнь 1 ст, хр. тонзиллит.
Анамнез заболевания: считает себя больной в течение 8 лет, когда впервые отметила покраснение высыпаний на коже лица, сопровождающееся незначительным зудом. Дебют заболевания пациентка связывает с нарушением диеты и стрессовым фактором. Кожный процесс носит стойкий, прогрессирующий характер. Неоднократно обращалась к дерматологам, получала курсы системной терапии доксициклином, метронидазолом, наружной терапии азелаиновой кислоты, 1% ивермектина в течение 14 дней, такролимусом в течение 1 мес.- без эффекта.
Дерматологический статус: кожный процесс носит островоспалительный характер, локализуется на коже лица, преимущественно в нижней трети, представлен множественными мелкими папулами и пустулами на фоне разлитой эритемы розового цвета, местами высыпания сливаются в обширные очаги поражения с мелкопластинчатым шелушением и единичными геморрагическими корочками (фиг.3 А). Пациентке назначена комбинированная терапия:
1. Миноциклин по схеме: 50 мг по 1 капе, в день - 12 недель.
2. Наружно ивермектин 1% крем на высыпания тонким слоем 1 раз в день вечером.
3. Последующая IPL-терапия: 4 процедуры IPL 560, 515 нм с интервалом 2 недели.
Результаты проведенного лечения: в результате проведенного лечения отмечается положительная динамика в виде полного регресса высыпаний, а также купирования субъективных ощущений. Степень тяжести розацеа по ШДОР снизилась с 11 баллов до 0. Констатирована полная клиническая ремиссия (фиг. 3Б). Наблюдение пациентки в течение 12 месяцев показало отсутствие рецидива.
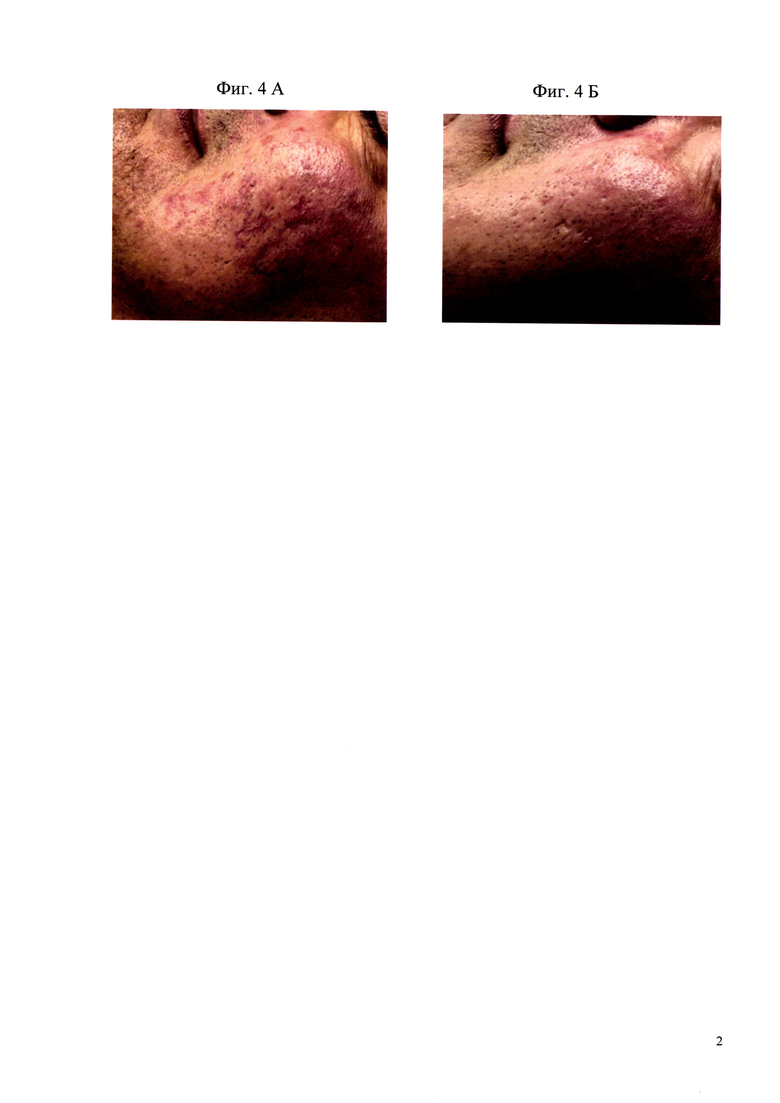
Пример №4. Пациент В., 45 лет. Диагноз: Розацеа, эритематозно-телеангиоэктатическая форма, легкой степени тяжести. Сопутствующие заболевания: Ожирение 2 ст.
Анамнез заболевания: считает себя больным в течение 4 лет, когда впервые отметил появление высыпаний на коже лица, связывает со стрессом. Кожный процесс носит стойкий характер с постепенным увеличением площади поражения кожного покрова. Пациент отмечает периодические приступы покраснения кожи лица, сопровождающиеся субъективными ощущениями в виде чувства «жара, жжения» в ответ на воздействие высоких температур, психоэмоциональных переживаний, а также принятия алкоголя. К дерматологу обратился впервые, раннее лечения не получал. Дерматологический статус: кожный процесс носит подостровоспалительный характер, локализуется на коже лица, представлен очагами эритемы розового цвета на коже щек и обширной сетью телеангиоэктазий розового и синюшного цвета, большинство из которых 1 мм в диаметре и более (фиг. 4А).
Пациенту назначена комбинированная терапия:
1. Миноциклин по схеме: 50 мг по 1 капе в день в течение 8 недель.
2. Наружно гель бримонидина тартрат 0,5% тонким слоем на высыпания утром однократно в течение 12 недель.
3. Последующая лазерная коррекция телеангиоэктазий Nd:Yag лазером с длиной волны 1064 нм - 2 процедуры. Далее, через 3 недели пациент получил 2 процедуры IPL 560, 515 нм с интервалом 2 недели.
Результаты проведенного лечения: в результате проведенного лечения, спустя 2 мес. от начала терапии отмечается положительная динамика в виде полного регресса высыпаний, а также купирования субъективных ощущений. Степень тяжести розацеа по ШДОР снизилась с 6 баллов до 0. В данном случае курс терапии был сокращен до 8 недель ввиду быстрого клинического ответа и эффективной коррекции сосудистых изменений аппаратными методами.
Констатирована полная клиническая ремиссия (фиг. 4Б). Наблюдение пациента в течение 12 месяцев показало отсутствие рецидива.
Предлагаемый способ лечения был применен у 40 пациентов с папуло-пустулезной и эритематозной розацеа различной степени тяжести. Средний курс лечения с применением предлагаемого способа составил 3 мес.
Все пациенты хорошо перенесли лечение предложенным способом, побочных эффектов не наблюдалось. У всех пациентов отмечена выраженная положительная динамика основных симптомов заболевания: к концу курса лечения отмечалась клиническая ремиссия в виде полного регресса высыпаний и субъективных ощущений у 93% больных (37 пациентов), значительное улучшение в виде практически полного регресса высыпаний наступило у 7% пациентов (3 пациента). Предложенный способ комбинированного лечения позволил достигнуть улучшения как объективных критериев заболевания, так и субъективного состояния больных за счет быстрого наступления клинического и эстетически значимого эффекта от проводимого лечения, улучшения течения заболевания и продления срока ремиссии, которая составила не менее 1 года. Жалоб во время проведения курса лечения или после пациенты не предъявляли.
Показанием к назначению данного способа лечения является папуло-пустулезная и эритематозная форма розацеа как легкой, так и средней и тяжелой степени тяжести с разнообразными клиническими проявлениями в рамках данных форм розацеа.
Предлагаемый способ лечения розацеа имеет ряд преимуществ по сравнению с ранее известными способами. Комбинированная терапия розацеа с применением системного миноциклина, наружного ивермектина 1% бримонидина тартрата с последующим воздействием на эстетические дефекты кожи неодимовым лазером и системой широкополосного импульсного света позволяет одновременно воздействовать на разные патофизиологические процессы, лежащие в основе патогенеза заболевания, дает возможность осуществления персонифицированного подхода к терапии в зависимости от индивидуальных особенностей и различия клинических вариантов розацеа. Применение миноциклина в низких, субклинических дозировках оказывает пролонгированный противовоспалительный эффект.Назначение миноциклина в дозировке 50-100 мг является безопасным для пациентов, исключает появления нежелательных побочных эффектов, дает возможность применения у пациентов с сопутствующей соматической патологией, делает терапию эффективной, легко переносимой и комфортной для больного. Возможность выбора наружного препарата в зависимости от формы заболевания является необходимым дополнением к системной терапии, так как разные компоненты наружных средств (1% ивермектин или 0,5% бримонидина тартрат) за счет синергизма противовоспалительного действия позволяют направленно воздействовать на превалирующие симптомы и учитывать индивидуальные особенности проявления заболевания.
Лазерная технология с применением неодимого лазера с длиной волны 1064 нм и система широкополосного импульсного света с применением широкого диапозона длинн волн (515-560 нм) позволяет эффективно корректировать эстетические недостатки кожи у пациентов с розацеа, охватывать сосудистые изменения на различной глубине кожи, а сочетанное применение данных технологий позволяет безопасно обработать сосуды разного калибра, что ускоряет наступление клинического эффекта, повышая при этом комплаентность лечению у пациентов.
Сочетанное применение низких доз миноциклина, бримонидина тартрата/ивермектина и лазерных технологий позволяет быстро и безопасно повысить терапевтическую эффективность, оказывая воздействие на большее количество звеньев патогенеза, что позволяет купировать максимальное количество симптомов, добиваться стойких клинических результатов, эффективнее справляться с эстетическими недостатками кожи, снижает частоту рецидивов, увеличивает период ремиссии, значимо улучшает качество жизни больных.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЛЕЧЕНИЯ РОЗАЦЕА | 2020 |
|
RU2811956C2 |
| СПОСОБ СОЧЕТАННОЙ ТЕРАПИИ РОЗАЦЕА ЭРИТЕМАТОЗНО-ТЕЛЕАНГЭКТАТИЧЕСКОГО ПОДТИПА | 2021 |
|
RU2766973C1 |
| СПОСОБ ЛЕЧЕНИЯ РОЗАЦЕА | 2016 |
|
RU2640447C1 |
| СПОСОБ КОМБИНИРОВАННОЙ НАРУЖНОЙ ТЕРАПИИ ДЛЯ БОЛЬНЫХ ЭРИТЕМАТОЗНО-ПАПУЛЕЗНОЙ РОЗАЦЕА | 2017 |
|
RU2645932C1 |
| Способ коррекции антиоксидантного статуса при лечении больных эритематозно-телеангиэктатической и папуло-пустулезной формами розацеа легкой и средней степени тяжести | 2020 |
|
RU2741988C1 |
| Способ лечения среднетяжелой эритематозно-телеангиэктатической розацеа на фоне сенсибилизации к пироглифидным клещам | 2022 |
|
RU2806514C1 |
| Способ лечения стероидной розацеа по точкам | 2023 |
|
RU2810400C1 |
| Способ комбинированной наружной терапии эритематозно-папулезной розацеа | 2019 |
|
RU2697854C1 |
| Способ местного лечения папуло-пустулезных дерматозов лица | 2022 |
|
RU2790768C1 |
| Способ лечения больных розацеа | 2022 |
|
RU2787970C1 |
Изобретение относится к области медицины, а именно к дерматовенерологии, физиотерапии, косметологии, и может быть использовано для лечения розацеа. Осуществляют прием препарата миноциклин в дозировке 50 мг в сутки от 8 до 12-ти недель при легкой и средней степени тяжести, 100 мг в сутки в течение 14 дней с дальнейшим переходом на 50 мг в сутки до 10 недель при тяжелых формах. Одновременно применяют наружный препарат: при эритематозной форме - 0,5% бримонидина тартрат, при папуло-пустулезной форме - 1% крем ивермектин. Затем после купирования островоспалительного кожного процесса осуществляют физиотерапевтическое воздействие на область телеангиоэктазий неодимовым лазером с длиной волны 1064 нм 1 импульс 8 мсек, с флюенсом 100-120 Дж/см2, диаметр пятна - 2,5 мм. Далее осуществляют IPL воздействие курсом 3-4 процедуры на область остаточных сосудистых изменений с первым проходом двумя импульсами с длиной волны 560 нм, первый импульс 3,5 мсек с флюенсом 11 Дж/см2 и второй импульс 4,5 мсек с флюенсом 8 Дж/см2, с периодом охлаждения 30 мсек, второй проход с контактом охлаждающего световода с кожей, с длиной волны 515 нм, 1 импульс, длительностью 4 мсек, с флюенсом 14-15 Дж/см2. Способ позволяет осуществить коррекцию эстетических недостатков, улучшить качество кожи, уменьшает частоту рецидивов, продлевает период ремиссии, позволяет осуществлять индивидуальный подход к терапии в зависимости от клинической формы и тяжести болезни, снижая при этом ее длительность и повышая эффективность и безопасность, за счет совокупности приемов заявленного изобретения. 4 ил., 8 табл., 4 пр.
Способ комбинированного лечения розацеа, включающий применение лекарственного препарата системного действия, лекарственного препарата наружного действия, а также воздействие физического фактора, отличающийся тем, что на первом этапе в зависимости от степени тяжести розацеа применяют препарат миноциклин в дозировке 50 мг в сутки от 8 до 12-ти недель при легкой и средней степени тяжести, 100 мг в сутки в течение 14 дней с дальнейшим переходом на 50 мг в сутки до 10 недель при тяжелых формах; также в зависимости от клинической формы розацеа одновременно применяют наружный препарат: в случае эритематозной формы - 0,5% бримонидина тартрат, в случае папуло-пустулезной формы - 1% крем ивермектин; на втором этапе после купирования островоспалительного кожного процесса к проводимой терапии присоединяют физиотерапевтическое воздействие неодимовым лазером на область телеангиоэктазий вне зависимости от клинической формы заболевания, а именно 1-2 процедуры Nd:Yag с длиной волны 1064 нм по следующим параметрам: 1 импульс 8 мсек, с флюенсом 100-120 Дж/см2, диаметр пятна - 2,5 мм, далее с интервалом не менее 2-х недель осуществляют IPL воздействие курсом 3-4 процедуры на область остаточных сосудистых изменений с интервалом между процедурами 2 недели по следующим параметрам: первый проход с контактом охлаждающего световода с кожей, двумя импульсами с длиной волны 560 нм, первый импульс 3,5 мсек с флюенсом 11 Дж/см2 и второй импульс 4,5 мсек с флюенсом 8 Дж/см2, с периодом охлаждения 30 мсек, второй проход с контактом охлаждающего световода с кожей, с длиной волны 515 нм, 1 импульс, длительностью 4 мсек, с флюенсом 14-15 Дж/см2.
| СТАРОСТИНА О.А | |||
| Анализ эффективности терапии женщин с розацеа с учетом динамики патоморфологических особенностей заболевания | |||
| Дерматовенерология | |||
| Косметология | |||
| Сексопатология | |||
| Способ получения цианистых соединений | 1924 |
|
SU2018A1 |
| Коридорная многокамерная вагонеточная углевыжигательная печь | 1921 |
|
SU36A1 |
| Способ лечения розацеа | 2020 |
|
RU2734841C1 |
| СПОСОБ ЛЕЧЕНИЯ РОЗАЦЕА | 2016 |
|
RU2640447C1 |
| CA 2978573 A1, 08.03.2018 | |||
| ШАРШУНОВА А.А | |||
| и др | |||
| Анализ эффективности монотерапии неодимовым | |||
Авторы
Даты
2023-10-25—Публикация
2021-12-29—Подача