Изобретение относится к медицине, вертеброневрологии, ортопедии, лечебной физической культуре, остеопатии и мануальной терапии, а именно -методам самопомощи (самокоррекции), применяемым для увеличения объема ротационных движений в шейном отделе позвоночника (ШОП) при дорсопатии на этом уровне. Изобретение может быть использовано в соответствующих медицинских, санаторно-курортных учреждениях и самостоятельно пациентом в домашних условиях.
Уровень техники.
Шейная дорсопатия (ШД) является собирательным понятием, включающим все болевые симптомы-дорсалгии, возникающие в ШОП при дегенеративных изменениях костных элементов, мышечной ткани, связок, при остеохондрозе, протрузиях и грыжах межпозвоночных дисков.
Этиология и патогенез дорсопатий в целом основаны на чрезмерных нагрузках на соответствующий отдел позвоночника, из-за чего хрящевые ткани и диски постепенно истончаются и деформируются - происходят дегенеративные изменения, вызывающие сдавливание кровеносных сосудов ШОП, что может иметь тяжелые последствия, в т.ч. в виде нарушений мозгового кровообращения.
Межпозвонковые диски равномерно распределяют нагрузку между различными отделами позвоночника. При повреждении хотя бы одного из них эта функция нарушается, что приводит к патологиям позвоночника, в т.ч. на шейном уровне.
Негативное влияние при развитии дорсопатии оказывает и замедление с возрастом обмена веществ, недостаток микроэлементов, обеспечивающихпрочность костных структур, которые при этом начинают деформироваться, их функции нарушаются.
Имеются 2 основных звена патогенеза болевых синдромов в области позвоночника при дорсопатии (Скороходов А.П., Полянская О.В. Лечение дорсопатий в практике врача-невролога. // РМЖ. 2015; 16:942; Живолупов С.А. и др. Дорсопатии: клиника, дифференциальная диагностика и лечение. Метод.рекомендации. 2021 г., 64 с). Первый механизм связан с раздражением ноцицепторов (болевых рецепторов), расположенных в капсулах суставов, связок, мышцах позвоночника, периосте позвонков, наружной трети фиброзного кольца межпозвоночного диска, стенках артериол, вен, а также в сосудах паравертебральных мышц, с образованием очагов миоостеофиброза, играющих роль пусковых зон боли (триггерных зон), формирующих миофасциальный синдром. Раздражение триггерных точек (мышечный стресс, переутомление, неудобная поза, охлаждение, стресс, подъем тяжестей и т.д.) вызывает локальную или отраженную боль и локальное мышечное уплотнение.
Второй механизм обусловлен развитием неврогенного асептического воспаления в зоне раздражения позвоночно-двигательного сегмента (ПДС). Механизм асептического неврогенного воспаления включает в себя раздражение ноцицепторов сухожилий, фасций, мышц, фиброзного кольца в результате повреждения ПДС, передачу возбуждения через синапсы в спинной мозг, синтез провоспалительных цитокинов (интерлейкинов 1 и 6), лейкотриенов, простагландинов в синапсах, что приводит к активации интактных нейронов с распространением на неноцицептивные зоны, повышению активности нервных клеток в ядрах таламуса, коры головного мозга, синтезу цитокинов и лейкотриенов непосредственно в нервных окончаниях, развитию неврогенного асептического воспаления с последующим новообразованием коллагена на месте пораженных воспалением аксонов и, как следствие, к хронизации воспаления.
Следует отметить, что в месте блокирования дугоотростчатых суставов ПДС значительно затрудняется венозный отток из позвоночного канала, что приводит к усилению компрессии находящихся здесь нервно-сосудистых структур изамедлению удаления продуктов обмена из тел позвонков и межпозвонковых дисков.
Повышение венозного внутрикостного давления в позвонках является одним из самых мощных болевых факторов, так как в костной ткани позвонков имеются рецепторы болевой чувствительности. Одновременно происходит рефлекторное сужение артерий, что предотвращает резкое повышение венозного давления. Это приводит к уменьшению количества притекающей к спинному мозгу артериальной крови и развитию гипоксии. При этом создаются условия для возникновения отека, нарушения клеточного обмена, накопления недоокисленных продуктов. В результате страдает функция спинного мозга и его корешков.
Клиническая картина дорсопатии включает в себя формирование различных рефлекторных и компрессионных синдромов.
Рефлекторные синдромы при дорсопатии (мышечно-тонические, нейрососудистые и нейродистрофические) возникают вследствие раздражения болевых рецепторов в мышцах спины в результате действия каких-либо патологических факторов (ущемление, воспаление либо раздражение) и сопровождаются рефлекторным мышечным спазмом. Однако мышечный спазм сам по себе является причиной дополнительного болевого импульса, в результате возникает порочный круг «боль - мышечный спазм - боль».
Компрессионные синдромы при дорсопатии обусловлены механическим воздействием грыжевого выпячивания, костных разрастаний или другой патологической структуры на корешки, спинной мозг или сосуды. Компрессионные синдромы делят на корешковые (радикулопатии- ущемление корешка спинного нерва), спинальные (миелопатии- компрессия спинного мозга) и нейрососудистые (компрессия позвоночной артерии). Распространенность радикулопатии среди социально активной популяции людей значительно выше, чем распространенность других дегенеративных состояний.
Во всех случаях основанием для диагноза должны быть данные клинического обследования и лучевой диагностики (спондилография, рентгеновская КТ или МРТ позвоночника).
В зависимости от тяжести течения, дорсопатия может быть ограниченной (повреждение одного сегмента позвоночника), распространенной и полисегментарной (с поражением ряда сегментов, расположенных в разных частях спины).
Для ШД характерны головные боли, болевые ощущения в области лопаток, верхней части спины и плеч; усиление дискомфорта при движении, физических нагрузках, чихании; ограничение амплитуды движений и снижение силы верхних конечностей; нарушение чувствительности кистей и функционирования пальцев.
При запущенной патологии болевые ощущения иррадиируют в соседние отделы. При тяжелых ШД появляются шумы в ушах, ухудшение зрения, мелькание радужных кругов перед глазами.
ШД может быть вызвана функциональной блокадой (ФБ) - обратимым ограничением подвижности сустава, связанным с рефлекторной перестройкой деятельности околосуставного связочно-мышечного аппарата, обусловленное как внутри-, так и внесуставными процессами. Причинами являются перегрузка, микротравма, рефлекторные процессы при патологии позвоночника и внутренних органов, дистрофические изменения в самом суставе. В результате ограничиваются объем активного движения в суставе и резерв движения, называемый в мануальной терапии «суставной игрой», которая как раз и является функциональным резервом подвижности сустава, то есть дополнительным объемом его движения от функционального барьера до анатомического. Движение врача, вызывающее игру сустава, называется пружинированием (иногда пружинением, пружированием).
Считается, что ФБ часто возникают в атланто-окципитальном сочленении (АОС, сегмент С0-С1). Основным клиническим признаком ФБ АОС является ограничение движений сочленения, не всегда сопровождающееся болью.
АОС вместе с атлантоаксиальным сочленением (сегмент С1-С2) образует краниовертебральный переход (КВП). АОС образуется вогнутыми верхними поверхностями атланта и мыщелками затылочной кости. Движения в правом и левом АОС совершаются одновременно. Физиологические движения осуществляются в этом суставе относительно фронтальной и сагиттальной осей. Сгибание и разгибание происходит относительно фронтальной оси, а наклоны встороны - относительно сагиттальной оси. Передний конец сагиттальной оси атланта слегка приподнят.Это обеспечивает его поворот при наклоне головы, то есть наклон вправо сопровождается поворотом атланта влево. Ротация атланта вызывает боковой наклон головы в АОС в противоположную сторону.
По мнению ряда исследователей в АОС возможно и небольшое (в пределах 1-2 градусов) вращательное движение. Однако оно, как и смещение АОС, возможно лишь при внешнем воздействии, например, при исследовании врачом объема пассивной ротации и смещения АОС пациента.
Соединение атланта и аксиса (ААС, сегменты С1-С2) происходит с помощью трех суставов: комбинированных суставов между суставными отростками (с двух сторон) и непарного срединного сустава Крювелье.
Основным видом движения в ААС является вращение в объеме до 25 градусовв каждую сторону. Ось этой ротации совпадает с осью зуба аксиса. Кроме того, в сочленении С1-С2 возможны сгибание и разгибание. Тело аксиса сформировано так, что его ротация делает возможным боковой наклон головы, а боковой наклон головы вызывает ротацию аксиса.
Движения в КВП взаимосвязаны с движениями в других сегментах позвоночного столба. Так, повороты головы при сохранении вертикальной оси позвоночника (положение ШОП совпадает с вертикальной осью) осуществляются за счет следующей схемы передачи движения по отдельным взаимосвязанным элементам. Движение начинается с поворота аксиса до полного использования объема движения сегмента С1-С2. Затем в ротацию вовлекаются нижележащие шейные и верхнегрудные сегменты. При этом поворот аксиса невозможен без бокового наклона в АОС в противоположную сторону, то есть при повороте аксиса влево возникает наклон головы по отношению к аксису вправо.
При детальном рассмотрении этого вопроса выявляется более сложное движение в АОС при повороте аксиса. Для этого необходимо рассмотреть работу подзатылочных мышц, при сокращении которых с обеих сторон возникает разгибание головы. Сокращение подзатылочных мышц лишь на одной стороне способствует повороту головы в эту сторону и ее небольшому разгибанию и боковому наклону. Эти движения осуществляются в КВП.
К группе подзатылочных мышц относятся 4 мышцы: задняя большая прямая мышца головы (m. Rectus capitis posterior major) и задняя малая прямая мышца головы (m.Rectus capitis posterior minor), расположенные между остистым отростком аксиса и нижней выйной линией; нижняя косая мышца головы (m.Obliquus capitis inferior) - от остистого отростка аксиса к поперечному отростку атланта, от которого начинается верхняя косая мышца головы (m. Obliquus capitis superior), идущая к боковым отделам верхней выйной линии.
Эти анатомические соотношения делают понятным факт того, что сокращение правой нижней косой мышцы головы вызывает поворот аксиса влево. Сокращение задней большой и задней малой прямых мышц головы вызывает разгибание головы в АОС. Сокращение верхней косой мышцы головы также вызывает движение в АОС, но в направлении бокового наклона.
При активном повороте головы происходит сочетанное сокращение всех мышц подзатылочной группы на той же стороне, так как они имеют общую иннервацию, и раздельное сокращение их невозможно. Это приводит к более сложному движению в АОС, чем просто боковой наклон, и сопровождается еще и некоторым кивательным движением назад (разгибанием головы в АОС).
Таким образом, при активном повороте головы тяга мышц подзатылочной группы приводит к движению АОС, то есть к смещению затылочной кости относительно атланта, при этом на стороне поворота уровень мыщелка затылочной кости несколько смещается вниз. ФБ АОС вызывает ограничение подвижности сочленения, и описанного движения не возникает.
Учитывая столь сложные взаимоотношения в сегментах ШОП, становятся понятными многочисленные попытки специалистов научно-клинических разработок наиболее оптимальных лечебных мануальных воздействий при дорсопатиях на данном уровне.
Согласно недавнему научному обзору (Проскуряков К.В. Лечение цервикалгии методами мануальной терапии: оценка эффективности мышечных техник. // Мануальная терапия, №2 (90), 2023), в настоящее время для лечения неспецифической боли в шее применяют НПВС, миорелаксанты, витамины группы В, а также мануальную терапию (МТ). Однако не всем пациентам, учитываядегенеративно-дистрофические изменения, сопутствующие заболевания, показаны классические мануальные техники.
Комплексное применение мягких мануальных техник и иглорефлексотерапии показывало продолжительный положительный эффект. Синергичный эффект этих двух методов достигался тем, что они позволяли улучшить микроциркуляцию, повысить проницаемость клеточных мембран, способствуя активизации восстановительных процессов в дистрофически измененных структурных элементах и обладая противовоспалительными и миорелаксирующими эффектами. Причем перед проведением МТ желательно расслабить спазмированные мышцы, с учетом того, что спондилогенные ФБ также сопровождаются изменениями мышечно-связочного аппарата.
К мягких техникам МТ относят нейромышечные методики, основанные на механизмах сокращения мышц с участием моно- и полисегментарных спинальных рефлексов. Для расслабления спазмированных мышц применяют, в частности, следующие приемы МТ.
1. Постизометрическое расслабление мышц (ПИР), после изометрического напряжения: в классическом варианте изометрическое напряжение мышцы против адекватного сопротивления врача осуществляют при значительном усилии с последующим усилением естественной релаксации растяжением.
2. Реципрокная ингибиция основана на реципрокном физиологическом напряжении и расслаблении мышц-синергистов (агонистов и антагонистов). Ее осуществляют всегда в позиции, противоположной движению, амплитуду которого хотят увеличить, и используют, как правило, перед мобилизацией. Движение проводят при легком сопротивлении в направлении, противоположном нормальному движению.
3. Антигравитационное расслабление мышц в результате различного взаимного расположения отдельных сегментов тела человека, когда в мышцах возникает различная сила тяжести, которую они должны преодолеть при определенном движении.
4. Мобилизационное расслабление мышц. При осуществлении мышцами определенного движения первая фаза их сокращения всегда изометрична. Как только мышечное напряжение и сопротивление сравняются, то, в зависимости от конкретной роли данной мышцы при движении, следующая фаза сокращения может быть концентрической, эксцентрической или остаться изометрической.
5. Расслабление мышц через миофасциальный триггерный пункт. Производят давление на миофасциальный триггерный пункт до появления у пациента ощущения боли. По мере уменьшения болевого ощущения давление постепенно усиливают. По представлениям J. Travell, D. Simons (1989), сильное и продолжительное сдавливание миогенного триггерного пункта вызывает фазные изменения кровотока (ишемию или реактивное полнокровие), что является основой лечебного эффекта. Иногда используют и другие названия этой техники: точечный массаж, миотерапия, ишемическая компрессия.
6. Расслабление путем приближения мест прикрепления мышцы друг к другу при одновременном сильном и глубоком нажиме на верхнюю точку брюшка мышцы. Давление на брюшко мышц оказывают большим или указательным пальцем. Нажим на мышцу осуществляют до тех пор, пока рука не почувствует постепенного расслабления мышцы.
7. Расслабление при сближении брюшков мышцы - «техника мышечного веретена». Сближение мышечных волокон в области брюшков.
8. Миофасциальное расслабление путем послойного давления с преодолением физиологического фасциального (вызывает перераспределение градиента фасциального давления) и анатомического (непосредственное давление на мышцу) барьеров, что основано на вязко-эластических свойствах тканей. Этот прием можно применять при умеренно спазмированной мышце, так как растягивание сильно спазмированной мышцы приведет к усилению спазма и судорогам.
Данные методы применяют при цервикалгии на фоне дорсопатии в ШОП в ряде случаев, например, при страхе пациента перед МТ, перед проведением специфической техники в виде манипуляции на ШОП.
Эффективность манипуляционной техники МТ в лечении как цервикалгии, так и цервикогенной головной боли была подтверждена в ряде клинических исследований, однако, МТ не показана всем пациентам данной группы. Так, противопоказаниями к проведению МТ являются резко выраженный остеопороз; спондилез; чрезмерная подвижность позвоночных сегментов; наличие врожденных аномалий позвоночника и спинного мозга.
Кроме того, при МТ ШОП возможны побочные эффекты из-за неточного установления диагноза, недостаточной квалификации мануального терапевта. В связи с этим, вопрос об эффективности и целесообразности использования МТ при рефлекторных и особенно при корешковых синдромах требует дальнейших исследований, в частности при применении у пациентов с цервикалгией.
Определение показаний и противопоказаний для проведения манипуляций на ШОП является ключевым перед началом лечения. Если мануальный терапевт не владеет техникой суставных манипуляций в совершенстве, их проводить не следует. В таких случаях с успехом применяют технику мобилизации суставов краниоцервикальной области, воспроизводя естественные скользящие движения суставных поверхностей, так называемую технику SNAG - sustained natural apophyse alglide.
В комплексе методов лечения и реабилитации при ШД применяют также физиотерапевтические процедуры: электрофорез с глюкокортикостероидами, новокаином; импульсные токи; УВЧ для ускорения обменных процессов в ШОП; электронейростимуляцию для нормализации нервной проводимости; массаж для улучшения кровообращения в поврежденных тканях, расслабления мышц.
Применяют лечебную гимнастику, укрепляющую мышцы спины и шеи и улучшающую подвижность позвонков, в частности, следующие упражнения:
-Постепенный подъем плеч при опущенных вниз руках. Положение фиксируют на несколько секунд, а затем возвращаются в исходную позицию.
-Надавливание ладонями на лоб с одновременным опусканием головы вперед.
-Надавливание ладонями на виски с одновременными наклонами головы.
-Плавные повороты головы вправо и влево с медленным возвращением в исходную позицию.
-Прижатие подбородка к груди на 3 секунды.
МТ применяют при слабой и умеренной выраженности боли при хроническом рецидивирующем, регрессирующем течении процесса. Многие вопросы МТ в вертеброневрологии не решены, хотя, несмотря на различие мнений в этиопатобиомеханических процессах, единым признают необходимость устранения ФБ.
В настоящее время все известные приемы МТ основаны на использовании длинных или коротких рычагов. В качестве них специалисты используют конечности пациента, туловище, голову, отростки тел позвонков. С помощью рычагов производят те или иные смещения суставных поверхностей для восстановления их конгруэнтности, т.е. для ликвидации ФБ.
Движения с использованием рычагов производят в тех или иных плоскостях: сгибание-разгибание, наклоны в сторону, вращение, их комбинации, тракции изолированные, либо в комбинации с другими приемами. Используемая внешняя сила выражается как разъединяющая суставные поверхности, в виде давления удара, скручивания, захвата, встряхивания, вибрации и т.д. Приемы МТ выполняют либо руками специалиста, либо используют дополнительные средства, устройства.
В известных способах при шейных болевых синдромах используют как отдельные техники МТ, так и их сочетания с аппаратной тракцией, коррегирующей гимнастикой, а также в виде техник краниосакральной МТ с ПИР и других известных мануальных приемов (RU 2232003 С1, 10.07.2004, Ерин В.Н.; UA68065, 12.03.2012, RU 2147858 С1, 27.04.2000, Паюков И.И; А.А. Скоромец и др. Мануальная терапия при остеохондрозе и спондилоартрозе. Руководство для врачей. Л.: СП «Алга-Фонд», 1990, стр. 29-78; RU 2142772, 1999 г.; RU2554208 С1, 27.06.2015, Крутиков К.С.).
Однако, не зная границ при осуществлении мобилизации, при трудностях дозировки мануального воздействия, манипуляцией можно перерастянуть крыловидные связки, что приводит к синдрому неустойчивого позвоночника.
Способы, основанные на использовании дистракционных движений, вызывают нестабильность в смежных отделах ПДС (SU 1599007, 1990; RU 2093132, 1997; RU 2163108, 2001; RU 2190384, 2002; RU 2306916, 2007; Никонов СВ. Дискогенная болезнь и ее лечение в зависимости от пространственного расположения патоморфологического субстрата. // Мануальная терапия, 2002, №4 (8), с. 23-24). Исходя из результатов исследований, целесообразно менять тактику: прежде всего, создавать оптимальные условия для трофики всех элементов позвоночника, затем выравнивать мышечный тонус и устранять ФБ.
Известен способ лечения остеохондроза ШОП (RU 2243758, 10.01.2005, Шишонин А.Ю.), включающий выявление гипертонуса мышц шеи с последующим устранением его путем давления на мышцы в сагиттальной плоскости, фиксации головы и проведения дистракции связочно-мышечного аппарата шеи. Для этого обхватывают сзади одной рукой голову пациента, поворачивают ее на 10-15° в сторону и фиксируют до расслабления поверхностных и средних мышц шеи. Надавливание в сагиттальной плоскости осуществляют большим пальцем руки на затылочно-позвоночные мышцы и мышцы, расположенные между поперечными отростками С1-С7, до наступления у пациента расслабления. Затем аналогичное воздействие осуществляют на аналогичные мышцы другой стороны, фиксацию головы пациента одной рукой за сосцевидные отростки, а другой - за его плечи и проводят тракцию мышечно-связочного аппарата шеи путем принудительного поворота в разные стороны и сгибания головы. Затем поочередно фиксируют плечи пациента при одновременном поочередном сгибании головы во фронтальной плоскости до образования угла с надплечьем в 30°. Затем ладонью руки осуществляют фиксацию головы одной рукой за сосцевидные отростки, а другой -за нижнюю челюсть, причем предплечьем руки упираются в спину пациента для создания рычага воздействия и производят принудительные повороты головы к надплечьям. При этом угол поворота в начале занятий составляет 10-15°, далее его увеличивают, достигая за цикл занятий 90°. Однако для усиления кровообращения в области шеи у пациента создают сильный болевой импульс, из-за чего возникает вероятность травмы ШОП и его нестабильности. В данном известном способе воздействия нет точки опоры (фулькрума), в отличие от предлагаемого нами. Приналичии фулькрума рука пациента находится под контролем жестко стоящего предплечья, упертого в стол или кушетку, и нет опасности травматизации.
Шишониным А.Ю. также предложен комплекс упражнений от болей в шейном отделе (https://shishonin-doc.ru/blog/osteohondroz/upraghnenie-ot-boli-v-shee, 21.09.2022), ряд принципов которых мы учли при разработке упражнений для разминки в заявляемом способе.
Известен способ лечения дегенеративно-дистрофических заболеваний позвоночника (RU 2600189 С1, 20.10.2016, Солопова И.П.), в котором в рамках воздействия на ШОП осуществляют транспозицию каждого пораженного ПДС одновременно с дистракцией позвоночника путем плавного смещения позвонка пораженного ПДС в необходимом направлении воздействием пальцев рабочей руки врача на остистый отросток при положении пациента сидя в расслабленном состоянии с упором руками на опорную поверхность. При этом другой рукой врач осуществляет фиксацию анатомически правильного положения головы пациента по отношению к позвоночному столбу. Дистракцию осуществляют путем воздействия на голову в области выйной линии в краниальном направлении. Смещение позвонка пораженного ПДС в необходимом направлении может быть осуществлено и при положении пациента сидя с упором головы лобной поверхностью на расположенные друг на друге сжатые в кулаки кисти рук, согнутых в локтях и стоящих на опоре. Фиксацию анатомически правильного положения головы пациента по отношению к позвоночному столбу и дистракцию осуществляют путем вытяжения в краниальном направлении и/или путем одностороннего компенсаторного давления в области выйной линии в краниальном направлении. Дистракцию осуществляют воздействием на голову в области выйной линии первым и вторым пальцами рабочей руки врача в краниальном направлении. Фиксацию анатомически правильного положения головы пациента осуществляют обхватом нижней челюсти пациента пальцами другой руки врача с упором основания запястья в область верхушки грудины. Способ обеспечивает возможность трехмерного перемещения конкретного ПДС независимо от форм, состояний и расположения элементов соседних ПДС, без риска повреждения костных структур позвонков, спинного мозга, окружающих мягких тканей.
Однако для данного способа требуется соответствующая квалификация мануального терапевта, для самостоятельного выполнения данные упражнения не подходят, и специализированная МТ обычно требует проведения курса сеансов. Кроме того, при осуществлении дистракции путем мануального воздействия на тело позвонка для его смещения и увеличения расстояния между двумя соседними позвонками через косвенное воздействие на поперечные отростки увеличение расстояния между двумя соседними позвонками приводит к уменьшению расстояния между последующими позвонками. В случае проблем межпозвоночных дисков между другими позвонками это может быть травмоопасным.
Травмоопасна такая дистракция и при наличии оссификатов связок, разрастании суставных капсул, сколиотических деформациях. Кроме того, невозможно точно рассчитать направление и степень смещения позвонка, поскольку смещение осуществляют в каудально-вентральном или краниально-вентральном направлениях. Положение пациента лежа также может осложнить выполнение дистракции и транспозиции, в частности реберные дуги ограничивают перемещение позвонков из-за сдавливания грудной клетки под весом пациента в положении лежа и возникновения последующей фиксации в районе реберно-позвоночных сочленений.
Даже проведение релаксационного массажа в области ШОП может привести к осложнениям, поскольку мышцы при массаже разогреваются, а после остывания сокращаются. В связи с такими асимметричными рефлекторными сокращениями межпозвоночных мышц расположение позвонка может быть нарушено.
Известен способ постизометрической релаксации в лечении миофасциальных болей в мышцах шеи (Есин Р.Г., Есин О.Р., Ахмадеева Г. Боль в спине, 2010. - Казань, Казанский полиграфкомбинат.- 272 с), при котором осуществляют пассивное растяжение мышцы до анатомического барьера, с применением глазодвигательных и дыхательных синергий. Однако недостатками являются сложность контроля пациентом за применением своего вектора силы против внешнего легкого сопротивления врача при преднапряжении заинтересованной мышцы и неточный контроль самого пациента за своими глазодвигательными и дыхательными синергиями.
Известен способ постреципрокной релаксации в лечении миофасциальных болей в мышцах шеи (Иваничев Г.А. Миофасциальная боль. - Казань, 2007. - 392 с), когда ПИР мышцы сочетается с активацией ее мышцы-антоганиста. Недостатком являются отсутствие четкого контроля пациента за работой своих мышц-синергистов при напряжении в момент сопротивления силе врача и неточное наблюдение самим врачом за свободным движением пациента при работе мышц-антогонистов и за своим внешним сопротивлением при работе с пациентом.
Известен также способ постизотонической релаксации в лечении миофасциальных болей в мышцах шеи (Иваничев Г.А. Мануальная терапия. Москва, «МЕДпресс-информ», 2005. - 486 с), заключающийся в активном мышечном сопротивлении пациента от периферии к центру в сторону противодействия силы воздействия врача. К недостаткам относят не всегда контролируемое сопротивление врача работе пациента при движении, напряжение больной мышцы пациента во время приема и дополнительные гипертонусы в соседних мышцах. Возможен также надрыв мышечно-связочного аппарата.
Известен способ мануальной терапии ШОП (RU 2803006 С1, 05.09.2023, Карев А.С., Саморуков А.Е. и др.), при котором перед выполнением каждой манипуляции на ШОП и перед каждым подходом в рамках одной и той же манипуляции врач подушечками первых пальцев рук производит круговыми движениями точечное разминание мягких тканей шеи вниз по паравертебральным линиям, спускаясь от уровня затылочных бугров до уровня С7, разминание производят по 5 сек на уровне каждого шейного позвонка. Мануальную терапию проводят через день, курсом - 10 процедур. Способ позволяет быстрее и технически проще устранить болевой синдром в ШОП с увеличением объема безболезненных движений, сокращением восстановительного периода нетрудоспособности у всех категорий пациентов, включая пациентов с увеличенной массой тела, а также - с развитой мышечной массой, например, спортсменов. В отличие от классической ПИР, при этом пациенту не требуется напрягать мышцы в сочетании с каким-либо другим действием. Однако данный способ требует наличия соответствующей квалификации мануального специалиста.
В целом, в основе известных технических приемов лежат мышечные сокращения двух типов - статические (изометрические) и динамические (изотонические). Сокращение мышцы, при котором она развивает напряжение, но не изменяет длины, называют изометрическим. Сокращение мышцы с изменением ее длины и совершением движения в суставе называют изотоническим.
После изометрического напряжения наступает фаза релаксации, когда мышца не способна сокращаться, и возникает ее гипотония, гипоалгезия и удлинение. Этот физиологический эффект используют во многих мобилизационных техниках МТ.
Обобщая информацию, можно отметить, что в настоящее время известны и широко применяются следующие мануальные воздействия:
1. Постизометрическая релаксация (ПИР) - техника, которая в современной мануальной медицине применяется как один из способов самостоятельного лечения или в комплексе с манипуляциями на ПДС и суставах конечностей. Показанием для применения ПИР являются спазматическое сокращение и напряжение мышц. Техника выполнения: врач устанавливает часть тела или конечность пациента в исходное положение (ИП) и определяет первоначальный объем движения. При этом не должно быть насильственного растяжения мышц и боли. Пациент выполняет изометрическую работу минимальной интенсивности против такого же внешнего усилия врача (или собственного внешнего усилия) в течение 10-30 сек. Если в дальнейшем мышцы хорошо расслабляются, то фаза изометрического напряжения выполняется в течение 10 сек; если мышцы расслабляются плохо, то продолжительность этой фазы удлиняется до 30 сек. В последующем пациент расслабляется, наступает фаза релаксации длительностью 10 сек и более. В эту фазу врач (либо - сам пациент) проводит плавное движение в направлении его ограничения и, почувствовав минимальное сопротивление мышц, останавливается.
Таким образом, за счет удлинения мышцы в фазу релаксации происходит увеличение объема движения и устанавливается новое ИП. Из этого ИП проводят новый цикл релаксации. Главным условием ПИР является минимальная интенсивность нагрузки. Процедуру выполняют 3-6 раз. В результате в мышцевозникает стойкая гипотония и исчезает болезненность. Считают, что во время процедуры не происходит пассивного растяжения. Основной лечебный эффект заключается в расслаблении напряженной мышцы.
Существуют также две модификации этого способа:
1) синергическое напряжение и расслабление мышцы, возникающее при изменении направления взора;
2) синергическое напряжение мышцы, возникающее при вдохе, и расслабление при выдохе.
Наилучший эффект достигается при одновременном применении дыхательных и глазодвигательных синергий. Однако из-за минимальной интенсивности нагрузки оказывается слабое воздействие на фасции, связки, суставные капсулы, и, как следствие, наблюдается недостаточное увеличение объема движений. Отсутствует воздействие и на спайки, твердую мозговую оболочку и межпозвонковые диски.
2. Постреципрокная релаксация (ПРР). После предварительного пассивного растяжения мышц врачом пациент выполняет изометрическую работу минимальной интенсивности против внешнего усилия врача в течение 7-8 сек. В дальнейшем врач не производит движения в сторону его ограничения, как в ПИР. Это выполняет сам пациент за счет активного напряжения мышцы-антагониста. Роль врача во время паузы - контроль степени активности антагониста и направления движения. Пациент должен быть ориентирован на то, чтобы:
1) оказывать минимальное сопротивление врачу во время изометрического напряжения;
2) самостоятельно энергично проделать работу в противоположном направлении в той же плоскости движений.
Изменение направления движения существенно снижает терапевтический эффект. Во время активной работы пациента врач не оказывает внешнего сопротивления. Недостаток ПРР в том, что активная работа мышц-антагонистов не дает такого увеличения объема движений, как при пассивном растяжении под воздействием внешнего значительного усилия. При некоторых положениях телаили конечности и выраженном болевом синдроме увеличение объема движений с помощью ПРР практически невозможно, например, при выполнении универсального мобилизирующего приема для позвоночника. Большинство пациентов, особенно не обладающих двигательной одаренностью, не может верно выбрать усилие и направление движения.
3. Постизотоническая техника релаксации (ПИТР) является противоположностью ПИР. Суть способа - выполнение пациентом значительной динамической изотонической работы против внешнего уступающего усилия врача. Время выполнения 15-30 сек., 1-3 повтора. После процедуры возникает гипотония мышц, их удлинение и гипоалгезия. Основная задача упражнений состоит в увеличении силы, выносливости и работоспособности мышц. Недостаток заключается в том, что пациент выполняет движение с максимальной силой, что приводит к усилению болевого синдрома, включению в работу ненужных групп мышц с нарушением траектории движения. В последующем не проводят пассивное или активное растяжение мышечно-связочного аппарата.
Как отмечено выше, болевой синдром сопровождается возникновением обратимых ФБ, а в последующем - органических (необратимых) блокад ПДС и суставов конечностей. Удобная классификация блокад по степеням была предложена A.Stoddart:
0 степень - нет движения, анкилоз сустава, для манипуляций показаний нет;
1 степень - выраженная блокада, возможна лишь одна мобилизационная техника;
2 степень - негрубая блокада, возможна манипуляционная и мобилизационная техника;
3 степень - нормальная подвижность, в лечении не нуждается;
4 степень -гипермобильность, в мобилизации не нуждается.
Большинство врачей применяют МТ при 2-й степени блокады, когда манипуляции возможно провести сразу или после предварительного использования мягких техник. При блокадах 1-й степени, которые часто возникают у пациентов с дегенеративно-дистрофическими поражениями позвоночника: остеохондрозом(протрузия или пролапс межпозвонкового диска, грыжа Шморля), спондилезом, спондилоартрозом, спондилолистезом, в результате которых происходит общее укорочение и фиброзное перерождение мышц, фасциально-связочных структур и развитие соединительнотканных контрактур, мягкие техники неэффективны, а манипуляции невозможны. Таким образом, круг пациентов, которым показана МТ, значительно ограничен.
Неэффективность мягких техник в перечисленных случаях объясняется тем, что их основная точка приложения - мышечное волокно, которое пытаются расслабить пассивно в технике ПИР врачом или активно самим пациентом в технике ПРР после изометрического напряжения минимальной интенсивности. Для преодоления сокращения фиброзноизмененных мышц, фасциально-связочных структур, спаек, соединительнотканных контрактур суставов требуется более значительное усилие.
Для каждого двигательного сегмента ШОП характерен свой определенный объем движений, который ограничен вязко-эластичными свойствами связок, капсул суставов, фиброзного кольца диска (RU 2239403 СТ, 10.11.2004, Демченко СИ. и др.). Объем движений в каждом ПДС в целом во всем отделе может быть нормальным, физиологичным или выходит за его пределы в сторону уменьшения или увеличения (гипермобильности). Поэтому до лечения необходимо уточнить объем движений, смещений во всех плоскостях (сагиттальной, фронтальной, горизонтальной), движений по всем присущим данному ПДС осям, как в норме, так и за ее пределами.
Все это вносит дополнительные трудности в проведение МТ. Тем более, что пациентам обычно требуется достаточно длительное и систематическое лечебное воздействие, учитывая постоянно поддерживаемый малоподвижный образ жизни, т.е. - при сохранении условий жизни, способствующих дальнейшим ухудшениям функций ШОП. Выходом из сложившегося положения могли бы стать методы самопомощи (самокоррекции), которые пациент мог бы выполнять на протяжении всей жизни, как профилактический метод, и которые при этом были бы безопасны для пациента, не приводя к обострениям и осложнениям ШД.
Методы, включающие самостоятельное выполнение комплексов повторяющихся упражнений при дегенеративно-дистрофических заболеваниях ШОП, так же известны (RU 2662425 С1, 25.07.2018, Бобунов Д.Н. и др.). Например, их проводят в течение курса занятий, с использованием гимнастического мяча, эластичной ленты, амортизатора и других приспособлений, обеспечивая получение стойкого терапевтического эффекта в короткие сроки и регрессию клинических симптомов. Однако такие методы также требуют дополнительного времени и средств со стороны пациента.
Следует также помнить, что при внезапном ускорении (рывке) или замедлении движения, резкой ротации, при занятиях спортом, пассивных движениях шеи структуры ШОП могут соударяться между собой, вызывая дополнительную травматизацию.
Важной составляющей биомеханики ШОП является явная диспропорция небольших шейных позвонков и сравнительно тяжелой головы. В связи с данной особенностью вместе с большой амплитудой движений во всех направлениях создаются очевидные предпосылки к травматизации. Поэтому движения в данном отделе необходимо совершать с постепенно нарастающей амплитудой и очень медленно и плавно, с учетом индивидуальных ощущений пациента.
Следует отметить, что ротационные осевые деформации ПДС, наряду с изменением положений позвонка и в двух других плоскостях, носят адаптивный характер. Ротационные деформации приводят к формированию «спиралевидного» типа позвоночника, который способствует равномерному распределению нагрузок на все непораженные ПДС. Позвоночник при этом закручивается в спираль вокруг перпендикуляра, восстановленного из проекции центра тяжести.
Известен способ (RU 2178285 С1, 20.01.2002, Назиев А.И.), при котором при осевых деформациях ПДС и особенно ротационных деформациях, вызванных остеохондрозом, сколиозом, кифосколиозом и иными причинами, врач постепенно усиливает давление пальцем на поперечный отросток ротированного позвонка в сторону ротации до появления напряжения мышц-ротаторов антагонистов. Затем резко меняет направление ротации на противоположное путем перевода пальцев с поперечного отростка на остистый и одновременно осуществляет совместноетолчковое воздействие на остистый отросток и на второй поперечный отросток ротированного позвонка до устранения ротации. Это вовлекает в устранение ротации силу мышц-ротаторов с уменьшением травматизации тканей.
Левит К. рассматривает в своей монографии («Мануальная медицина», М., Медицина, 1993) закономерности сколиотических и ротационных деформаций ПДС, имеющих функциональный компенсаторный характер. Автор приходит к выводу о взаимосвязи биомеханики сколиозирования и ротации и об их зависимости от формы тел позвонков, межпозвоночных дисков, плоскости межпозвоночных суставов и их подвижности. Он считает, что в грудном и поясничном отделах «физиологическим» является сколиозирование, при котором позвонки ретируются в направлении изгиба (в выпуклую сторону), т.е. в сторону, противоположную наклону. В ШОП процесс происходит иначе. Прежде всего, в краниальной части ШОП наблюдается преимущественно сколиоз с ротацией в направлении выпуклости. В нижне-шейном отделе чаще происходит сколиоз с ротацией в том же направлении, который чаще возникает как продолжение сколиоза грудного отдела.
Однако способов целенаправленного лечения ротационного компонента осевой деформации каждого конкретного позвонка, без применения различных частей тела пациента в качестве рычагов, в просмотренных источниках информации не обнаружено.
Из RU2145205, 1997 г., известны контактные многократные воздействия пальцем руки на поперечные отростки шейного позвонка с целью лечения хронической и дискогенной шейной миелопатии. В данном способе врач искусственно вызывает нескоординированную ротацию позвонка, чтобы обеспечить подвижность шеи, что, однако, может быть травматичным.
В этих случаях воздействие врач производит в сагиттальной плоскости, т.е. проводит ритмическое повторение пассивных движений в суставах позвоночника в пределах их естественного люфта с целью повышения подвижности и растягивания мышц. О как таковой ротации здесь речи не идет, чтобы осуществить целенаправленное воздействие на ротированный позвонок для уменьшения угла его ротации с одновременным разблокированием межпозвоночных суставов ивызовом рефлекторных сегментарных реакций с элементов периферической нервной системы, связанных с каждым позвонком (спинномозговые корешки, спинномозговые узлы и др.).
Известен способ лечения вертебробазилярной недостаточности (ВБН) при дорсопатиях ШОП, в частности, при шейном остеохондрозе (RU 2021799 С1, 30.10.1994, Ситель А.Б.). Проводят мануальное воздействие на ШОП. При осуществлении данного способа пациент сидит спиной к врачу, мышцы туловища и шеи расслаблены. Врач обхватывает одной рукой голову пациента спереди, упираясь областью согнутого локтевого сустава в нижнюю челюсть и подбородок снизу, а ладонь располагает на затылке пациента. Кончиками 2-го и 3-го пальцев другой руки врач фиксирует поперечный отросток нижнего позвонка блокированного сегмента. Производя тракцию ШОП, врач ротирует его путем передачи усилия на нижнюю челюсть и затылок, при этом производит постоянную фиксацию поперечного отростка. Таким образом, достигается мобилизация.
При достижении максимальной амплитуды ротации производят манипуляцию - вначале в ту сторону, где сохраняется нормальный объем движений, а затем - в сторону затрудненного объема движений, т.е. на стороне ФБ.
После этого пациенту дополнительно проводят механическое воздействие в положении лежа на спине, плечи расположены на краю кушетки, голова пациента -в руках врача. Одной рукой врач производит максимальное сгибание головы пациента вперед, постоянно удерживая сгибание. Другой рукой, расположенной на подбородке пациента, врач производит поворот, вращение головы в сторону до ощущения препятствия, не более 45-50 градусов. Затем врач осуществляет вращательные повторяющиеся ритмические движения по 10-15 раз за 1-1,5 мин до восстановления нормального объема движений, т.е. 45-50 градусов, и исчезновения болевых ощущений у пациента, с последующим выпрямлением его головы. Пациент должен максимально расслабить мышцы шеи и свободно положить голову на одну руку врача. Пальцами другой руки, расположенными на подбородке пациента, врач максимально поворачивает голову в сторону на 90 градусов, устанавливает ее в строго сагиттальной плоскости, делает движение в течение 15-25 сек. с силой 15-25Н. Затем проводит ритмические движения в вертикальнойплоскости по 10-15 раз за 1-1,5 мин до устранения препятствия в вертикальной плоскости, восстановления нормального объема движений.
У некоторых пациентов исчезновение клинической симптоматики происходит после 1-й процедуры при использовании данного известного способа.
У большинства пациентов восстановления объема движений добиваются через 3-7 процедур. Иногда курс включает 8-10 процедур, один раз в два дня.
Известный способ решает конкретную задачу лечения ВБН, в том числе, с ротационным компонентом, что обеспечивало бы снятие ФБ в области АОС ШОП и восстановление кровотока в сосудах, питающих головной мозг.Однако способ требует проведения мануального воздействия соответствующим специалистом и не предназначен для самостоятельного снятия болевых синдромов, спазма мышц в области ШОП с увеличением объема ротационных движений в ШОП.
Технической задачей предлагаемого изобретения явилась разработка безопасного, безболезненного и эффективного экспресс-способа самопомощи пациентам при различных дорсопатиях в ШОП, направленного на увеличение объема ротационных и латерофлексионных движений в ШОП.
Следует особо отметить, что в процессе предлагаемой самокоррекции происходит увеличение не только ротационных поворотов, но и латерофлексионных. Это объясняется вышеописанной биомеханикой движений в ШОП, помимо С0-С1, которая характеризуется однонаправленным движением ротации и латерофлексии: в С0-С1 происходит разнонаправленное движение ротации и латерофлексии, то есть ротация вправо несет латерофлексию влево, и наоборот.
Техническим результатом настоящего изобретения является самостоятельное увеличение объема ротации и, дополнительно, латерофлексии в ШОП при различных видах ШД в режиме самопомощи (самокоррекции) пациента, не вызывающее осложнений и болевых ощущений. Способ может быть использован у пациентов с цервикалгиями, дегенеративно-дистрофическими поражениями ШОП при блокадах 1-й и 2-й степени (по Stoddart), в том числе при ВБН, кохлеовестибулярном синдроме.
Способ может быть использован у пациентов в отсутствие межпозвонковых грыж. В то же время, наличие протрузий дисков не является противопоказанием при условии, если болевой синдром у пациента имеет интенсивность до 5 баллов по ВАШ, либо - после достижения 5 баллов по ВАШ на фоне лечения другими техниками.
Для достижения указанного технического результата предложен способ мануальной самокоррекции ограничения объема движений в шейном отделе позвоночника (ШОП) у пациентов с дорсопатией на шейном уровне, не сопровождающейся грыжами межпозвонковых дисков в ШОП, включающий мануальное воздействие.
При этом вначале пациент проводит разминку в виде выполнения следующих последовательных упражнений, в комфортном для него темпе, не вызывающем негативных ощущений:
1) наклоны головы вперед - флексию, стараясь достать подбородком до рукоятки грудины,
2) наклоны головы назад - экстензию, стараясь достать затылком до задней поверхности шеи, длительностью до 1 секунды,
3) наклоны головы вправо и влево - латерофлексию, стараясь коснуться мочкой ушной раковины одноименного плеча, не допуская поднятия плеча к мочке и движений в грудном отделе - ниже С7: латерофлексии, флексии, экстензии и ротации,
4) повороты головы вправо и влево - ротацию, стараясь заглянуть за спину через бок, удерживая голову в положении вертикальной оси,
5) диагональный запрокид, для чего пациент производит ротацию на 45 градусов в одну из сторон, фиксирует взгляд на объекте и из этого положения производит флексию и экстензию с максимально возможной для него амплитудой, затем повторяет движение в другую сторону,
6) круговые движения головой из положения прямо, взгляд фиксирован вперед, попеременно вправо и влево с максимально возможной для пациента амплитудой,
7) круговые движения из положения ротации, для чего пациент из прямого положения головы делает ее ротацию влево или вправо и, не выводя голову из положения соответствующей ротации, производит в этом положении круговые движения с зафиксированным взглядом сначала в одну сторону, затем в другую -чередуя вправо и влево, соответственно, не допуская совершения латерофлексии, флексии, экстензии и ротации в грудном отделе - ниже С7.
Все движения разминки пациент повторяет в первые 2 недели от 7 до 15 раз в каждую сторону, а далее - от 15 до 30 раз в каждую сторону.
После разминки пациент выполняет мануальное воздействие в виде ротационного упражнения - на увеличение объема ротации в ШОП, начиная с выполнения движения в ту сторону, где наименее выражен болевой синдром.
Для этого пациент садится лицом к горизонтальной поверхности, расположенной на уровне границы между средней и нижней третями грудины пациента, при этом локти пациента находятся на этой горизонтальной поверхности перед собой.
Три фаланги мизинца первой руки и гипотенар пациент располагает на верхней трети дельтовидной мышцы в области противоположного плечевого сустава поперечно волокнам этой мышцы.
При этом 2-4 пальцы первой руки располагают произвольно, большой палец оставляя свободным.
Далее пациент проводит активную ротацию головы в сторону упомянутой дельтовидной мышцы, не допуская движений в грудном отделе - ниже С7.
Взором пациент фиксирует положение заданного контрольного предмета, на котором закончилось обозримое в эту сторону поле зрения.
Затем пациент подводит основание свободного большого пальца - тенар - и упирается им в одноименную половину тела нижней челюсти.
Далее пациент производит пружинящее надавливающее движение на нее, увеличивая объем ротации в сторону упомянутой дельтовидной мышцы, фиксируя динамику объема ротации по расширению обозримого в эту сторону поля зрения относительно положения заданного контрольного предмета.
При этом движения ротационного упражнения осуществляют в пружинящем режиме на три счета - и-раз, и-два, и-три, - до ощущения минимального сопротивления мышц в каждом движении.
Далее следует отдых 3-10 секунд, затем пациент повторяет ротационное упражнение зеркально в другую сторону.
Количество повторов ротационного упражнения в каждую сторону - 7-15 раз в первые две недели занятий, с увеличением числа повторов ротационного упражнения с третьей недели занятий от 15 до 30 раз; отдых между повторами - 3-10 секунд, упражнения проводят 1-3 раза в день.
Осуществление способа.
Следует отметить, что при осуществлении способа все движения выполняют в очень медленном темпе, чтобы не вызвать головокружение, но с максимально возможной для пациента безболевой амплитудой (до начала сопротивления мышц). В целом, пациент выбирает собственный, комфортный для него темп выполнения упражнений, движений в ШОП.
Выполнять упражнения разминки и ротационного компонента целесообразно до 3-х раз в день, в спокойной обстановке, лучше за 2 часа до сна.
Каждое упражнение разминки лучше выполнять, чередуя в каждую сторону с отдыхом в 3 сек. Выполнение с максимальной амплитудой подразумевает попытки слегка тянуть мышцы. Время выполнения запрокида (экстензии) должно составлять не более 1 секунды, чтобы не пережимать позвоночные артерии и вены.
При круговых движениях их целесообразно выполнять вначале по часовой стрелке, далее против, совершая в конце одно полное вращение с максимально возможной амплитудой. Упражнение следует делать на выдохе - это более физиологично, при этом эластический барьер не создает сопротивления дыхательным движениям.
После разминки пациент выполняет самостоятельное мануальное воздействие в виде ротационного упражнения- на увеличение объема ротации в ШОП, начиная с выполнения движения в ту сторону, где наименее выражен болевой синдром.
При выполнении ротационного упражнения за столом целесообразно подложить под локти картонный ящик, для утяжеления заполненный, например, книгами, с высотой ящика от уровня стола до уровня границы между средней и нижней третями грудины пациента. Сверху на ящике можно расстелить гимнастический коврик, чтобы исключить скольжение и не сдавливать локти. Либо можно опустить сидение стула таким образом, чтобы высота края стола сравнялась с уровнем границы между средней и нижней третями грудины пациента, тогда гимнастический коврик расстилают непосредственно на столе.
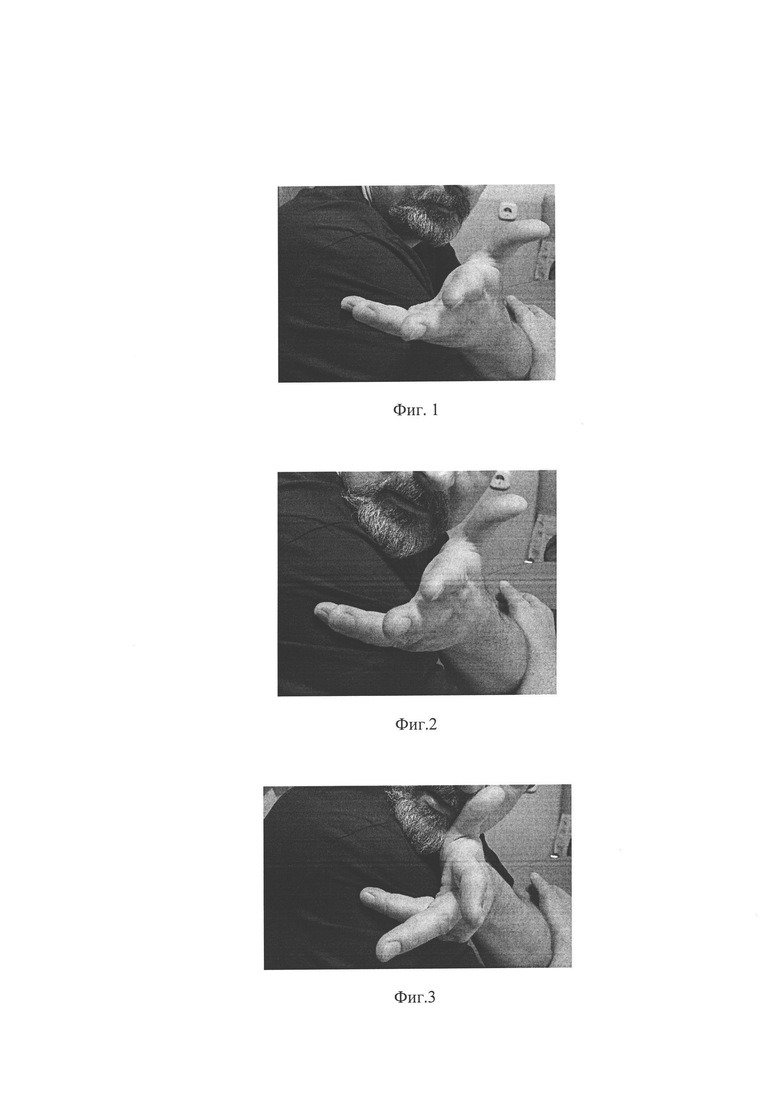
Далее пациент накладывает три фаланги мизинца и гипотенар первой руки на верхнюю треть дельтовидной мышцы в области противоположного плечевого сустава поперечно волокнам этой мышцы, касаясь ее всеми 3-мя фалангами мизинца и гипотенаром, 2-4 пальцы первой руки располагают произвольно, большой палец оставляя свободным (фиг. 1).
Далее пациент проводит активную ротацию головы в сторону упомянутой дельтовидной мышцы (фиг. 2) до ощущения минимального сопротивления мышц, не допуская движения в грудном отделе - ниже С7.
Взором пациент фиксирует положение заданного контрольного предмета, на котором закончилось обозримое в эту сторону поле зрения. Это может быть как крупный предмет или угол комнаты, так и более мелкий (ваза, край экрана, цветок и т.п.).
Далее пациент подводит основание свободного большого пальца - тенар и упирается им в одноименную половину тела нижней челюсти (фиг. 3), затем производит пружинящее надавливающее движение на нее, увеличивая объем ротации в сторону обхватываемой дельтовидной мышцы до следующего начала сопротивления мышц. Одновременно для контроля пациент фиксирует динамику объема ротации по расширению обозримого в эту сторону поля зрения относительно положения заданного контрольного предмета, т.е. замечает расширение поля зрения (увеличение угла обзора) при ротации (сдвиг контрольного предмета за пределы ранее имевшегося поля зрения в эту сторону).
Осуществление каждого движения до ощущения минимального сопротивления мышц в пружинящем (т.е. эластическом) режиме в ритме на трисчета: и-раз, и-два, и-три, - приводит к тому, что на начальном этапе самокоррекции пациент использует силу в пределах примерно до 35% от максимально возможного, а после 2-3 повторов этого упражнения пациент начинает осознавать силу давления тенаром на нижнюю челюсть. После этого можно усиливать воздействие до 70%. Такие взаимоотношения при изменении силы самостоятельного мануального воздействия пациентом могут быть измерены и откорректированы (в случае затруднений пациента с выбором силы давления на челюсть) с помощью кистевого динамометра.
Для этого мы просим пациента сжать кистевой динамометр с максимально возможной силой и оценить этот результат как 100%. Затем просим пациента сжать динамометр с силой 50%. Как только он сожмет правильно, т.е. в 2 раза меньше, чем 100% результат, предлагаем тренировать силу - до сжатия в 33%, т.е. в 1/3 от максимальной силы давления. Как только пациент осваивает степень сдавления с помощью кистевого динамометра, по нашим исследованиям, он обретает чувство меры, и самостоятельное выполнение ротационного упражнения для него существенно облегчается.
Количество повторов ротационного упражнения в каждую сторону на начальном этапе освоения (в течение первых 2-х недель выполнения) составляет 7-15 раз. После врабатывания, с начала 3-й недели, ротационное упражнение выполняют 15-30 раз. Упражнения выполняют от 1 до 3 раз в день, с перерывом не менее 2 часов. При этом отдых между повторами упражнения и его выполнением в чередующиеся стороны составляет 3-10 секунд.
Все приведенные упражнения (разминки и ротационное) выполняют не отдельными курсами. Целесообразно их постоянное или систематическое выполнение, поскольку это способствует не только улучшению состояния мышечно-суставных и сосудистых структур сегментов ШОП, но и замедляет развитие дальнейших анатомо-функциональных изменений этих структур.
Данный способ показан и для своего рода профилактики старения, поскольку известно, что с возрастом происходит уменьшение практически всех амплитуд работы во всех отделах позвоночника. После непосредственного лечения ШД этоупражнение можно делать 1 раз в день в виде утренней зарядки для целей такой профилактики.
Предложенный способ был реализован для самостоятельного использования у 169 пациентов, наблюдавшихся в течение 3 лет. За период наблюдения пациенты не реже 1-3 раз в сутки осуществляли упражнения предложенного способа (разминки и ротационного компонента).
Среди пациентов были как мужчины (78 человек), так и женщины (91 человек), средний возраст составил 55,2 лет. Диагнозы, с которыми наблюдались пациенты, включали дорсопатии ШОП вследствие остеохондроза, спондилеза, остеоартроза ШОП, с наличием протрузий дисков С3-С4, С6-С7, до 2 мм, проявлениями ВБН (шум в голове, головокружения), цервикалгии, остеохондроз позвоночника у взрослых.
Осложнений, ухудшений состояния в процессе самокоррекции не наблюдалось ни у одного пациента. По данным контрольных обследований, проводившихся до, через 3 месяца с начала наблюдения и по его окончании, ухудшения показателей кровотока по вертебральным артериям, дополнительных структурных изменений в ШОП за все время наблюдения не отмечено. По данным УЗДГ сосудов шеи и головы отмечалось улучшение показателей кровотока.
Клинические примеры.
Пример 1. Пациент Г., 53 г., обратился с диагнозом: шейный остеохондроз, жалобы на головную боль в области затылка и глазных яблок с иррадиацией в височную область по утрам, затруднения и болевые ощущения при ротации в ШОП в обе стороны.
При спондилографии ШОП: клиновидное вентральное сужение тел С5-С6, снижение высоты межпозвонковых дисков С5-С6, выраженный шейный гиперлордоз. По данным ранее проводившейся МРТ, выявлены протрузий межпозвонковых дисков С5-С6. Болевой синдром по ВАШ - 3 балла.
Осмотр окулиста: сужение сосудов глазного дна. Снижена скорость кровотока в позвоночных артериях, затруднение венозного оттока по данным УЗДГ, признаки вертебробазилярной недостаточности (ВБН).
Проводилось лечение предложенным способом самокоррекции для увеличения объема ротационных движений в ШОП.
После обучения упражнениям предлагаемого способа пациент проводил занятия в домашних условиях, 3 раза в день.
Вначале пациент проводил разминку в виде выполнения следующих последовательных упражнений, в комфортном для себя темпе, не вызывающем негативных ощущений:
1) наклоны головы вперед - флексию, стараясь достать подбородком до рукоятки грудины,
2) наклоны головы назад - экстензию, стараясь достать затылком до задней поверхности шеи, длительностью до 1 секунды,
3) наклоны головы вправо и влево - латерофлексию, стараясь коснуться мочкой ушной раковины одноименного плеча, не допуская поднятия плеча к мочке и движений в грудном отделе - ниже С7: латерофлексии, флексии, экстензии и ротации,
4) повороты головы вправо и влево - ротацию, стараясь заглянуть за спину через бок, удерживая голову в положении вертикальной оси,
5) диагональный запрокид, для чего пациент производил ротацию на 45 градусов в одну из сторон, фиксирует взгляд на объекте и из этого положения производит флексию и экстензию с максимально возможной для него амплитудой, затем повторяет движение в другую сторону,
6) круговые движения головой из положения прямо, взгляд фиксирован вперед, попеременно вправо и влево с максимально возможной для пациента амплитудой,
7) круговые движения из положения ротации, для чего пациент из прямого положения головы делал ее ротацию влево или вправо и, не выводя голову из положения соответствующей ротации, производил в этом положении круговые движения с зафиксированным взглядом сначала в одну сторону, затем в другую -чередуя вправо и влево, соответственно, не допуская совершения латерофлексии, флексии, экстензии и ротации в грудном отделе - ниже С7.
Все движения разминки перед выполнением упражнений ротационного компонента способа пациент повторял в первые 2 недели от 7 до 15 раз в каждую сторону (в первые три дня - 7 раз, последующие три дня - 10 раз, последующие три дня - 12 раз, далее по 15 раз), с третьей недели - в первые три дня по 15 раз, последующие три дня - 20 раз, последующие три дня - 25 раз, и далее - по 30 раз в каждую сторону). Отдых между повторами упражнений - составлял 3-10 секунд (в первые три дня отдых для целей комфортной адаптации был более длительным -10 секунд, в последующем длительность отдыха уменьшалась каждые два дня на 1-2 секунды).
После разминки пациент выполнял самостоятельное мануальное воздействие в виде ротационного упражнения - на увеличение объема ротации в ШОП, начиная с выполнения движения в ту сторону, где наименее выражен болевой синдром (для пациента субъективно это была правая сторона).
Пациент садился лицом к горизонтальной поверхности, расположенной на уровне границы между нижней и средней третями грудины (высокий стол), оба локтя пациента находились на горизонтальной поверхности перед собой.
Три фаланги мизинца первой руки и гипотенар пациент накладывал на верхнюю треть дельтовидной мышцы в области противоположного плечевого сустава поперечно волокнам этой мышцы.
При этом 2-4 пальцы первой руки располагались произвольно, большой палец оставался свободным.
Пациент проводил активную ротацию головы в сторону упомянутой дельтовидной мышцы, не допуская движений в грудном отделе - ниже С7, а взором фиксируя положение заданного контрольного предмета (ваза на полке), на котором закончилось обозримое в эту сторону поле зрения. При выполнении ротации допускалась лишь легкая латерофлексия головы в противоположную сторону от ротации для подстройки ШОП под основание (тенар) большого пальца руки, устанавливаемого в область тела нижней челюсти с противоположной стороны от направления силового воздействия.
Затем пациент подводил основание свободного большого пальца - тенар и упирался им в одноименную половину тела нижней челюсти. Далее пациент производил на нее пружинящее надавливающее движение, увеличивая объем ротации в сторону обхватываемой дельтовидной мышцы, фиксируя динамику объема ротации по увеличению угла обзора - расширения в эту сторону поля зрения относительно положения заданного контрольного предмета (вазы).
Движения ротационного упражнения осуществляли до ощущения минимального сопротивления мышц в каждом таком движении. Производили движения в пружинящем режиме в ритме на три счета - и-раз, и-два, и-три.
Между повторами ротационного упражнения в разные стороны (зеркально) пациент отдыхал 3-10 секунд, затем пациент повторяет ротационное упражнение зеркально в другую сторону. В первые три дня отдых между повторами упражнений ротационного компонента для целей комфортной адаптации был более длительным - 10 секунд, в последующем длительность отдыха уменьшалась каждые два дня на 1-2 секунды.
Количество повторов ротационного упражнения в каждую сторону составляло в первые два дня 7 раз, с 3 дня занятий - 15 раз, с 3-й недели занятий -30 раз, как было комфортно пациенту. Отдых между повторами упражнения составлял от 10 секунд в первую неделю выполнения, затем по 5 секунд на второй неделе упражнений, и по 3 секунды с третьей недели упражнений и при дальнейших занятиях.
Пациент проводил занятия в течение 5 месяцев по 3 раза в день.
По данным обследования (осмотр окулиста, спондилография, УЗДГ), проведенного через 3 месяца от начала выполнения упражнений, а также через 5 мес.с начала их выполнения, ухудшений состояния пациента не отмечено. Объем ротационных движений в ШОП через 3 месяца занятий увеличился на 15 градусов влево и на 18 градусов вправо и далее оставался стабильным. Также улучшился объем латерофлексии в обе стороны: до 7 градусов влево и 9 градусов вправо.
При этом за весь период наблюдения, по словам пациента, болевого синдрома, затруднений при постепенном увеличении ротации в ШОП он неотмечал. Пациент продолжает выполнение данного комплекса упражнений в рамках утренней гимнастики.
Пример 2. Пациентка Т, 59 л., обратилась с жалобами на головную боль в теменно-затылочной области, усиливающуюся после поворотов головы, особенно -вправо, часто - шум в ушах, головокружения (кохлеовестибулярный синдром). При клиническом осмотре - ограниченная ротация в ШОП вправо.
На спондилограмме и по результатам ранее проведенного МРТ-исследования выявлены признаки шейного остеохондроза, протрузий дисков на уровнях С2-С3 и С5-С6 до 2 мм. Болевой синдром по ВАШ 2 балла.
При осмотре глазного дна - сосуды без особенностей.
УЗДГ - снижение скорости кровотока по позвоночным артериям справа, явления регургитации.
Пациентка начала выполнение предложенного комплекса упражнений самопомощи, аналогично описанному в примере 1. Однако ротационный компонент пациентка начинала с выполнения ротации влево, поскольку при обычных движениях в эту сторону болевой синдром был менее выражен, а вправо по нашим рекомендациям производила, по сути, лишь тенденцию, т.е. движение ротации до минимального сопротивления мышц.
Ротационные движения осуществлялись в пружинящем режиме с ритмом на три счета, до ощущения минимального сопротивления мышц, - и-раз, и-два, и-три. Затем ротационное упражнение повторялось вправо, где обычно имел место болевой синдром, но пациентка не доводила данное движение до появления болевых ощущений.
Количество повторов ротационного упражнения в каждую сторону составляло в первые два дня 3 раза, с третьего дня занятий - 7 раз, с пятого дня- 12 раз, с седьмого- по 15 раз. С третьей недели пациентка увеличила число повторов до 30. Период отдыха между повторами упражнений вначале занятий составлял 10 секунд (1-3день), затем - по 7-8 секунд (4-5 день), далее - по 5 секунд (2-я неделя занятий), и далее по 3 секунды.
Пациентка проводила занятия далее в течение последующих 6 месяцев 2-3 раза в день.
По данным контрольных обследований (осмотр окулиста, спондилография, УЗДГ), проведенных через 3 месяца от начала выполнения упражнений, а также через 6 мес.с начала их выполнения, ухудшений состояния пациентки не отмечено. Объем ротационных движений в ШОП через 3 мес.занятий увеличился на 12 градусов вправо и на 16 градусов влево, латерофлексии вправо на 6 градусов и на 8 градусов вправо далее оставался стабильным. Субъективно отмечает уменьшение интенсивности шума в ушах, головокружений не отмечает с 10 дня занятий. По словам пациентки за весь период наблюдения затруднений в ротации в ШОП она не отмечала. Болевой синдром, связанный с движениями в ШОП, отмечался дважды, но не был связан с выполнением ротационного упражнения. Пациентка продолжает выполнение данного комплекса для профилактики рецидивов.
Пример 3. Пациентка В., 39 л., диагноз: распространенный остеохондроз позвоночника, синдром позвоночной артерии. Жалобы на частые головные боли и головокружения, повышенная тревожность, повышение АД, тахикардия, затруднение ротации в ШОП в обе стороны, более выраженное вправо.
По данным спондилографии и ранее проведенной МРТ: функциональной блок сегментов С3-4, С5-6.
Глазное дно - без особенностей. УЗДГ - симметричное снижение скорости кровотока по позвоночным артериям.
Проводилось лечение способом самокоррекции объема ротационных движений в ШОП, аналогично примеру 1.
После разминки пациентка начинала упражнения ротационного компонента в любую сторону, поскольку ощущения были почти симметричными.
Ротационные движения осуществлялись в пружинящем режиме с ритмом на три счета, до ощущения минимального сопротивления мышц, не допуская возникновения болевых ощущений, - и-раз, и-два, и-три.
Количество повторов ротационного упражнения в каждую сторону составляло в первые два дня 7 раз, с 3 дня - 9 раз, с 7 суток -по 12 раз, с 10-х суток- по 15 раз, с третьей недели - по 30 раз. Период отдыха между повторами упражнений вначале занятий составлял 10 секунд (первые 2 дня), затем - по 8 секунд (3 сутки), далее - по 5 секунд (с 7-го дня занятий), и по 3 секунды, начиная со 2-й недели занятий и при дальнейшей работе.
Пациентка проводила занятия в течение последующих 7 месяцев, по 3 раза в день.
По данным контрольных обследований (осмотр окулиста, спондилография, УЗДГ), проведенных через 3 месяца от начала выполнения упражнений, а также через 7 мес.с начала их выполнения, ухудшений состояния пациентки не отмечено. Объем ротационных движений в ШОП увеличился на 11 градусов вправо и на 9 градусов влево через 3 мес. Занятий, далее - стабильно. Улучшились и показатели латерофлексии на 6 и 4 градуса, соответственно, вправо и влево.
По словам пациентки за весь период наблюдения затруднений в ротации в ШОП, болевых ощущений она не отмечала. Стала спокойнее, по результатам психологического исследования (шкала Спилбергера-Ханина) показатели тревожности от выраженных в начале лечения снизились до нормальных, отмечает улучшение памяти и качества сна. Пациентка продолжает выполнение упражнений данного комплекса в виде утренней гимнастики.
Таким образом, эффективность комплекса самокоррекциидля увеличения объема ротационных движений в ШОП при дорсопатии на этом уровне обусловлена индивидуальной адаптацией пациента под выполнение упражнений в комфортном темпе и с адекватной для конкретного пациента амплитудой, с постепенным выводом амплитуды на максимально возможную и постепенным закреплением достигнутого результата.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ мануальной самокоррекции ограничения амплитуды экстензии в шейном отделе позвоночника у пациентов с дорсопатией на шейном уровне | 2024 |
|
RU2824715C1 |
| Способ мануального воздействия на позвоночник при мышечных блоках | 2024 |
|
RU2823181C1 |
| Способ мануальной терапии шейного отдела позвоночника | 2023 |
|
RU2803006C1 |
| СПОСОБ ОЗДОРОВИТЕЛЬНОГО МАССАЖА ПРИ ДОРСОПАТИЯХ ШЕЙНОГО И/ИЛИ ГРУДНОГО, И/ИЛИ ПОЯСНИЧНОГО ОТДЕЛА ПОЗВОНОЧНИКА | 2020 |
|
RU2773201C2 |
| СПОСОБ ЛЕЧЕНИЯ ДИСЦИРКУЛЯТОРНОЙ ЭНЦЕФАЛОПАТИИ | 2009 |
|
RU2430713C2 |
| СПОСОБ ВЫБОРА ТАКТИКИ МАНУАЛЬНОЙ ТЕРАПИИ ПРИ ЛЕЧЕНИИ НЕВРОЛОГИЧЕСКИХ ПРОЯВЛЕНИЙ ГРЫЖ И ПРОТРУЗИЙ ПОЯСНИЧНЫХ МЕЖПОЗВОНКОВЫХ ДИСКОВ ПО В.К. КАЛАБАНОВУ | 2014 |
|
RU2550278C1 |
| СПОСОБ КОМПЛЕКСНОГО ЛЕЧЕНИЯ НЕВРОЛОГИЧЕСКИХ ПРОЯВЛЕНИЙ ГРЫЖ И ПРОТРУЗИЙ ПОЯСНИЧНЫХ МЕЖПОЗВОНКОВЫХ ДИСКОВ ПО В.К. КАЛАБАНОВУ | 2005 |
|
RU2287317C1 |
| Способ лечения бронхиальной астмы | 1990 |
|
SU1801462A1 |
| Способ лечения психосоматических проявлений дорсопатий при заболеваниях опорно-двигательного аппарата | 2024 |
|
RU2823158C1 |
| Способ комплексной медицинской реабилитации пациентов, перенесших хирургическую вентральную фиксацию сегментов шейного отдела позвоночника | 2024 |
|
RU2834844C1 |
Изобретение относится к медицине, а именно вертеброневрологии, ортопедии, ЛФК, остеопатии и мануальной терапии, и может быть использовано при коррекции ограничения объема ротационных движений в шейном отделе позвоночника (ШОП) у пациентов с дорсопатией. Вначале пациент проводит разминку в виде выполнения ряда последовательных упражнений в комфортном темпе: наклоны головы вперед, назад, вправо и влево, повороты головы вправо и влево, диагональный запрокид, а также круговые движения головой из положения прямо и круговые движения из положения ротации. После разминки пациент выполняет мануальное воздействие в виде ротационного упражнения, начиная с выполнения движения в ту сторону, где наименее выражен болевой синдром. Сидя лицом к горизонтальной поверхности, локти пациента - на этой горизонтальной поверхности перед собой, три фаланги мизинца первой руки и гипотенар пациент располагает на верхней трети дельтовидной мышцы в области противоположного плечевого сустава поперечно волокнам этой мышцы. Пациент проводит активную ротацию головы в сторону упомянутой дельтовидной мышцы, не допуская движений в грудном отделе. Затем пациент подводит основание свободного большого пальца и упирается им в одноименную половину тела нижней челюсти, производит пружинящее надавливающее движение на нее, увеличивая объем ротации в сторону упомянутой дельтовидной мышцы. Способ обеспечивает самостоятельное увеличение объема ротации и латерофлексии в ШОП при различных видах ШД в режиме самопомощи пациента, не вызывающее осложнений и болевых ощущений, в том числе при цервикалгиях, дегенеративно-дистрофических поражениях ШОП при блокадах 1-й и 2-й степени (по Stoddart), вертебро-базилярной недостаточности, кохлеовестибулярном синдроме за счет совокупности приемов заявленного изобретения. 3 ил., 3 пр.
Способ мануальной самокоррекции ограничения объема движений в шейном отделе позвоночника (ШОП) у пациентов с дорсопатией на шейном уровне, не сопровождающейся грыжами межпозвонковых дисков в ШОП,
включающий мануальное воздействие, отличающийся тем, что вначале пациент проводит разминку в виде выполнения следующих последовательных упражнений, в комфортном для него темпе, не вызывающем негативных ощущений:
1) наклоны головы вперед - флексию, стараясь достать подбородком до рукоятки грудины,
2) наклоны головы назад - экстензию, стараясь достать затылком до задней поверхности шеи, длительностью до 1 секунды,
3) наклоны головы вправо и влево - латерофлексию, стараясь коснуться мочкой ушной раковины одноименного плеча, не допуская поднятия плеча к мочке и движений в грудном отделе - ниже С7: латерофлексии, флексии, экстензии и ротации,
4) повороты головы вправо и влево - ротацию, стараясь заглянуть за спину через бок, удерживая голову в положении вертикальной оси,
5) диагональный запрокид, для чего пациент производит ротацию на 45 градусов в одну из сторон, фиксирует взгляд на объекте и из этого положения производит флексию и экстензию с максимально возможной для него амплитудой, затем повторяет движение в другую сторону,
6) круговые движения головой из положения прямо, взгляд фиксирован вперед, попеременно вправо и влево с максимально возможной для пациента амплитудой,
7) круговые движения из положения ротации, для чего пациент из прямого положения головы делает ее ротацию влево или вправо и, не выводя голову из положения соответствующей ротации, производит в этом положении круговые движения с зафиксированным взглядом сначала в одну сторону, затем в другую, чередуя вправо и влево, соответственно, не допуская совершения латерофлексии, флексии, экстензии и ротации в грудном отделе - ниже С7,
все движения разминки пациент повторяет в первые 2 недели от 7 до 15 раз в каждую сторону, а далее - от 15 до 30 раз в каждую сторону;
после разминки пациент выполняет мануальное воздействие в виде ротационного упражнения - на увеличение объема ротации в ШОП, начиная с выполнения движения в ту сторону, где наименее выражен болевой синдром;
для этого пациент садится лицом к горизонтальной поверхности, расположенной на уровне границы между средней и нижней третями грудины пациента, при этом локти пациента находятся на этой горизонтальной поверхности перед собой,
три фаланги мизинца первой руки и гипотенар пациент располагает на верхней трети дельтовидной мышцы в области противоположного плечевого сустава поперечно волокнам этой мышцы,
при этом 2-4 пальцы первой руки располагают произвольно, большой палец оставляя свободным,
далее пациент проводит активную ротацию головы в сторону упомянутой дельтовидной мышцы, не допуская движений в грудном отделе - ниже С7,
взором пациент фиксирует положение заданного контрольного предмета, на котором закончилось обозримое в эту сторону поле зрения,
затем пациент подводит основание свободного большого пальца - тенар - и упирается им в одноименную половину тела нижней челюсти,
далее пациент производит пружинящее надавливающее движение на нее, увеличивая объем ротации в сторону упомянутой дельтовидной мышцы, фиксируя динамику объема ротации по расширению обозримого в эту сторону поля зрения относительно положения заданного контрольного предмета, при этом движения ротационного упражнения осуществляют в пружинящем режиме на три счета - и-раз, и-два, и-три, - до ощущения минимального сопротивления мышц в каждом движении,
далее следует отдых 3-10 секунд, затем пациент повторяет ротационное упражнение зеркально в другую сторону;
количество повторов ротационного упражнения в каждую сторону - 7-15 раз в первые две недели занятий с увеличением числа повторов ротационного упражнения с третьей недели занятий от 15 до 30 раз; отдых между повторами - 3-10 секунд, упражнения проводят 1-3 раза в день.
| СПОСОБ ЛЕЧЕНИЯ ШЕЙНОГО ОСТЕОХОНДРОЗА | 2003 |
|
RU2243758C2 |
| СПОСОБ ИНДИВИДУАЛЬНО-ФИЗИЧЕСКОЙ РЕАБИЛИТАЦИИ И КОНТРОЛЯ ЕЕ ЭФФЕКТИВНОСТИ ПРИ ОСТЕОХОНДРОЗЕ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА | 2003 |
|
RU2232003C1 |
| СПОСОБ ЛЕЧЕНИЯ ОСТЕОХОНДРОЗА ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА | 2017 |
|
RU2654574C1 |
| Способ лечения дегенеративно-дистрофических заболеваний шейного и грудного отделов позвоночника | 2017 |
|
RU2662425C1 |
| ГАЙСИНА А.Х | |||
| Оздоровительная гимнастика для профилактики шейно-грудной дорсопатии у женщин среднего возраста | |||
| Дисс | |||
| канд | |||
| пед | |||
| наук | |||
| Санкт-Петербург, 2011, стр.89-112 | |||
| MURPHY B | |||
| et al | |||
| The Effect of Spinal Manipulation on the Efficacy of a | |||
Авторы
Даты
2024-07-18—Публикация
2024-03-22—Подача