Изобретение относится к области медицины, а именно к области восстановления целостности поврежденного периферического нерва, в том числе восстановления целостности при утрате участка нерва более 2 см.
Периферические нервы контролируют важные функции организма, и их травмирование приведет к частичной или полной потере чувствительности и двигательной активности сегмента тела и, как следствие, к инвалидности. Однако, способность нервных волокон к регенерации дает возможность восстановления утраченных функций организма.
Общеизвестно (Григорович, К.А. Хирургическое лечение повреждений нервов / К.А. Григорович. - Ленинград: Медицина, 1981. - 304 с.), что структура нервных волокон включает внешнюю плотную волокнистую оболочку из соединительной ткани, называемую эпиневрием, которая также заполняет пространство между пучками нервных волокон. Эпиневрий состоит из коллагена, протеогликанов, кровеносных сосудов, фибробластов, адипоцитов. Каждый отдельный пучок нервных волокон покрыт периневрием, состоящим из эпителеподобных клеток на соединительнотканной базальной основе. Под периневрием располагаются нервные волокна, представляющие собой аксоны со шванновскими клетками, окруженными соединительной тканью - эндоневрием. Эндоневрий состоит из тонких коллагеновых волокон, ориентированных продольно. При нарушении целостности аксона макрофаги и шванновские клетки участвуют в его резорбции. В то же время шванновские клетки повышают экспрессию так называемых RAG (regeneration associated genes - гены, ассоциированные с регенерацией), что приводит к синтезу молекул, стимулирующих регенерацию аксонов, рост кровеносных сосудов, пролиферацию фибробластов. Параллельно с этим протекает процесс Валлеровской дегенерации, что приводит к разрушению аксонов на всем протяжении дистального конца поврежденного нерва и на различном расстоянии от проксимального конца нерва. В результате в дистальном конце поврежденного нерва остаются так называемые Бюнгеровские ленты, представляющие собой шванновские клетки, в которые при благоприятных условиях (точное сопоставление поврежденных концов нерва, контакт шванновских клеток) прорастают аксоны из проксимального конца нерва. При несоблюдении должных условий аксоны из проксимального конца не будут достигать дистальных элементов, что приведет к хаотичному направлению пролиферирующих шванновских клеток и регенерирующихся аксонов и формированию, в конечном итоге, невромы.
Задача для адекватного процесса регенерации нерва заключается в том, чтобы правильно соединить регенерирующийся проксимальный конец с дистальным концом, для беспрепятственного прорастания аксонов и предотвращения образования невромы.
Самой частой проблемой является то, что концы нервов невозможно соединить из-за значительной потери длины при травмировании. Концы находятся на таком расстоянии, что их соединение напрямую без чрезмерного натяжения невозможно. В таких случаях возникает необходимость в имплантатах для замещения промежуточного дефекта между нервными стволами с последующей их регенерацией.
Для замещения недостающей длины среди имплантатов популярны аутоимплантаты, полученные у самого пациента (Slutsky, David J. Peripheral Nerve Surgery (Хирургия периферического нерва) / David J. Slutsky, Vincent Hentz. - USA: Elsevier, 2006. 39-59). Процесс аутотрансплантации связан с дополнительным травмированием организма пациента, а также со значительными затратами времени и нехваткой донорской ткани.
Известен трубчатый имплантат для направленной регенерации нерва из полиуретана, на внешнюю поверхность которого нанесен силикон для придания гладкости (Пат. US 4778467, МПК A61F 2/04. Протезы и методы стимулирования регенерации нерва для предотвращения образования невромы / Larry J. Stensaas, R. Joseph Todd, Philip M. Triolo. №884088; заявлено 10.07.1986; опубликовано 18.10.1988). Особенностью данного изобретения является то, что диаметр трубчатого имплантата уменьшают к концам с целью снижения риска выпадения вложенных нервных окончаний и обеспечения герметичности. Дистальный и проксимальный концы нерва натягивают друг к другу насколько это возможно и накладывают на плоскую полиуретановую пластину, концы которой после вложения нерва склеивают или сшивают вдоль поверхности для формирования трубчатого имплантата. Это позволяет регулировать диаметр имплантата в ходе операции, плотно соединять нерв с трубчатым имплантатом. Регенерацию нерва осуществляют засчет роста проксимального конца нерва к дистальному в образованном трубчатом пространстве. Однако, при потере длины нерва более 2 см предлагают использовать нервные трансплантаты животных для замещения утраченного отрезка, и только затем вокруг нервного волокна устанавливать синтетический полимерный имплантат. Использование животного трансплантата при замещении дефекта приводит к сильной иммунной реакции организма. К недостаткам также относится использование силикона, приводящее к быстрому его инкапсулированию, и непроницаемость имплантата для межклеточной жидкости, что может препятствовать адекватной регенерации нерва.
Также известен плетеный трубчатый имплантат для восстановления целостности нервного волокна, состоящий из рассасывающихся волокон полиглактина 910 (сополимер L-лактида и гликолида в соотношении 10:90) или хитозана (Пат. US 7135040 В2, МПК A61F 2/06. Медицинские направляющие трубки / Shu Wang, Seeram Ramakrishna, Bini Thumbarasy Balakrishnan. №10/328930; заявлено 24.06.2004; опубликовано 14.11.2006). Плетеные или крученые нити полимера с диаметром в 20 мкм объединяют в пучки, которые в последующем сплетают вокруг цилиндра для получения полого плетеного трубчатого имплантата для регенерации нерва. Благодаря плетеной структуре имплантаты гибкие, а их соединение с концами поврежденного нерва путем сшивания хирургической нитью не представляет трудности. Недостатком является использование полимера полиглактина 910, продуктами деструкции которого являются молочная и гликолевая кислоты, избыточное количество которых в организме человека вызывает местное снижение рН среды, что приводит к нарушению ферментативных процессов и ухудшению регенерации тканей. Хитозан лишен подобного недостатка, но получаемые из него волокна имеют прочность недостаточную для переработки в плетеное трубчатое изделие.
Следует отметить, что представленные полимерные имплантаты не набухают в среде организма и рассасываются в течение 2-3 месяцев. Однако при дефекте периферического нерва длиной более 2 см, использование рассасывающихся трубчатых имплантатов нецелесообразно, так как направляющая трубка разрушается ранее срастания проксимального и дистального концов разорванного нерва, а регенерированная зона не обладает необходимой для нерва прочностью.
Наиболее близким к предлагаемому изобретению (прототипом) является трубчатый имплантат для направляющей оболочки нерва из пористого биосовместимого политетрафторэтилена (ПТФЭ) (Пат. Ru 2446757, МПК А61В 17/04, A61L 27/24. Способ изоляции области шва периферического нерва с использованием политетрафторэтилена / Родоманова Л.А., Валетова С.В., Полькин А.Г., Афанасьев А.О. №2010134064/14; заявлено 13.08.2010; опубликовано 10.04.2012 Бюл. №10). Пористая трубка имеет две различимые поверхности: текстурированную наружную и внутреннюю гладкую. Текстурированная поверхность с размерами пор 150 мкм дает возможность врастания соединительной ткани, а гладкая с размерами пор 3 мкм, наоборот, минимизирует прорастание мягких тканей внутри. Несмотря на указанные преимущества, трубчатый имплантат имеет недостатки, одним из которых является мягкость трубки, которая может быть сдавлена в организме (особенно в зонах анатомических изгибов) при использовании, например, в области лучезапястного сустава, локтевого сустава, аксиллярной области, что повлечет компрессию нерва и повреждение нервных волокон.
Регенерацию нервных волокон по прототипу осуществляют с использованием пористого синтетического трубчатого имплантата путем послойного рассечения кожи и тканей в области поврежденного нерва и подведения проксимального и дистального концов друг к другу с последующим выполнением эпиневрального шва поврежденного нерва после проведения проксимального конца поврежденного периферического нерва в трубчатом имплантате из химически инертного и биологически совместимого политетрафторэтилена. После этого трубчатый имплантат смещают в дистальном направлении до полного перекрытия области шва поврежденного нерва. При этом трубчатый имплантат выполняет защитные функции и предотвращает проникновение фиброзной ткани внутрь формируемого канала, что позволяет снизить послеоперационные осложнения. Существенным недостатком является то, что полученный ПТФЭ трубчатый имплантат можно использовать при утрате участка нерва не более 2 см, так как при таких дефектах соединение дистального и проксимального концов нерва возможно напрямую путем притягивания их друг к другу с помощью эпиневрального шва.
Техническим результатом заявляемого изобретения является устранение указанных недостатков, а именно: снижение риска послеоперационных осложнений и рецидивов путем создания условий для направленного роста проксимального конца нерва в образованном канале трубчатого имплантата с гладкой поверхностью из аутологичной соединительной ткани к дистальному концу нерва и регенерации нервного волокна при утере длины участка нерва более 2 см с одновременной защитой регенерирующих нервов от сдавливания и от проникновения фиброзной ткани внутрь формируемого канала.
Поставленная задача решается тем, что трубчатый имплантат для направляющей оболочки нерва выполняют из синтетического биосовместимого, химически инертного нерассасывающегося полимера с внутренним диаметром достаточным для обеспечения свободного прохождения нерва, причем в трубчатом имплантате располагают дополнительный элемент в виде сплошного стержня, соответствующего длине имплантата, из силикатного стекла с гладкой поверхностью, вокруг которого размещают основовязаный трубчатый имплантат из биосовместимых нерассасывающихся поливинилиденфторидных (ПВДФ) мононитей диаметром 0,09 мм с плотностью вязания вдоль петельного столбика 2-3 петель/см и плотностью вязания вдоль петельного ряда 8-9 петель/см, а способ регенерации нерва включает послойное рассечение кожи и тканей в области поврежденного нерва и направление проксимального и дистального концов поврежденного нерва друг к другу с использованием биосовместимого, химически инертного нерассасывающегося трубчатого имплантата, причем соединение нерва осуществляют после формирования аутологичной соединительной ткани вокруг стеклянного стержня с гладкой поверхностью и размещенного на нем трубчатого имплантата из ПВДФ мононитей диаметром 0,09 мм с плотностью вязания вдоль петельного столбика 2-3 петель/см и вдоль петельного ряда 8-9 петель/см, путем расположения его на расстоянии 1,5-2 см от поврежденного нерва и последующего послойного ушивания раны ПВДФ мононитью 5/0. Через 3-4 недели осуществляют повторное рассечение кожи и тканей в области трубчатого имплантата, подрезание торцов трубчатого имплантата, удаление стеклянного стержня, формирующего полый канал с внутренней гладкой поверхностью из аутологичной соединительной ткани, с последующим соединением подрезанных дистального и проксимального концов поврежденного нерва с концами трубчатого имплантата, проросшего аутологичной соединительной тканью, ПВДФ мононитью 8/0 с ориентацией их навстречу друг к другу с дальнейшим послойным ушиванием раны ПВДФ мононитью 5/0.
Существенными признаками заявляемого изобретения являются: получение трубчатого имплантата для направляющей оболочки нерва, в котором располагают дополнительный элемент в виде стержня, соответствующий длине имплантата, из силикатного стекла с гладкой поверхностью, вокруг которого размещают основовязаный трубчатый имплантат из биосовместимых ПВДФ мононитей диаметром 0,09 мм с плотностью вязания вдоль петельного столбика 2-3 петель/см и плотностью вязания вдоль петельного ряда 8-9 петель/см.
Существенными признаками заявляемого способа являются: регенерация нерва, осуществляемая в два этапа, путем соединения концов поврежденного нерва после формирования аутологичной соединительной ткани вокруг трубчатого имплантата с его наружной и внутренней сторон, содержащего внутри стеклянный стержень с гладкой поверхностью, вокруг которого размещен трубчатый имплантат из биосовместимых ПВДФ мононитей диаметром 0,09 мм с плотностью вязания вдоль петельного столбика 2-3 петель/см и вдоль петельного ряда 8-9 петель/см, путем расположения его на расстоянии 1,5-2,0 см от поврежденного нерва и последующего послойного ушивания раны ПВДФ мононитью 5/0. Через 3-4 недели осуществляют повторное рассечение кожи и тканей в области трубчатого имплантата для удаления стеклянного стержня, формирующего полый канал с внутренней гладкой поверхностью из аутологичной соединительной ткани, с последующим соединением дистального и проксимального концов поврежденного нерва с концами трубчатого имплантата, проросшего аутологичной соединительной тканью, ПВДФ мононитью 8/0 с ориентацией их друг к другу с дальнейшим послойным ушиванием раны ПВДФ мононитью 5/0.
Заявляемая совокупность признаков обеспечивает получение нового результата, указанного в разделе техническая задача, что позволяет сделать вывод о соответствии критерию «существенность отличия».
Отсутствие в патентно-информационных источниках решений со сходной совокупностью существенных признаков свидетельствует о соответствии заявляемого решения критериям «новизна» и «изобретательский уровень».
Для лучшего понимания сущности изобретения на фиг. 1, 2 и фотографиях 3-6 в приложении показаны последовательные этапы получения трубчатого имплантата для направляющей оболочки нерва и способ регенерации нерва. На фотографиях 7-14 представлены данные гистологических исследований при использовании аутоневральной вставки и трубчатого имплантата. На иллюстрациях представлено:
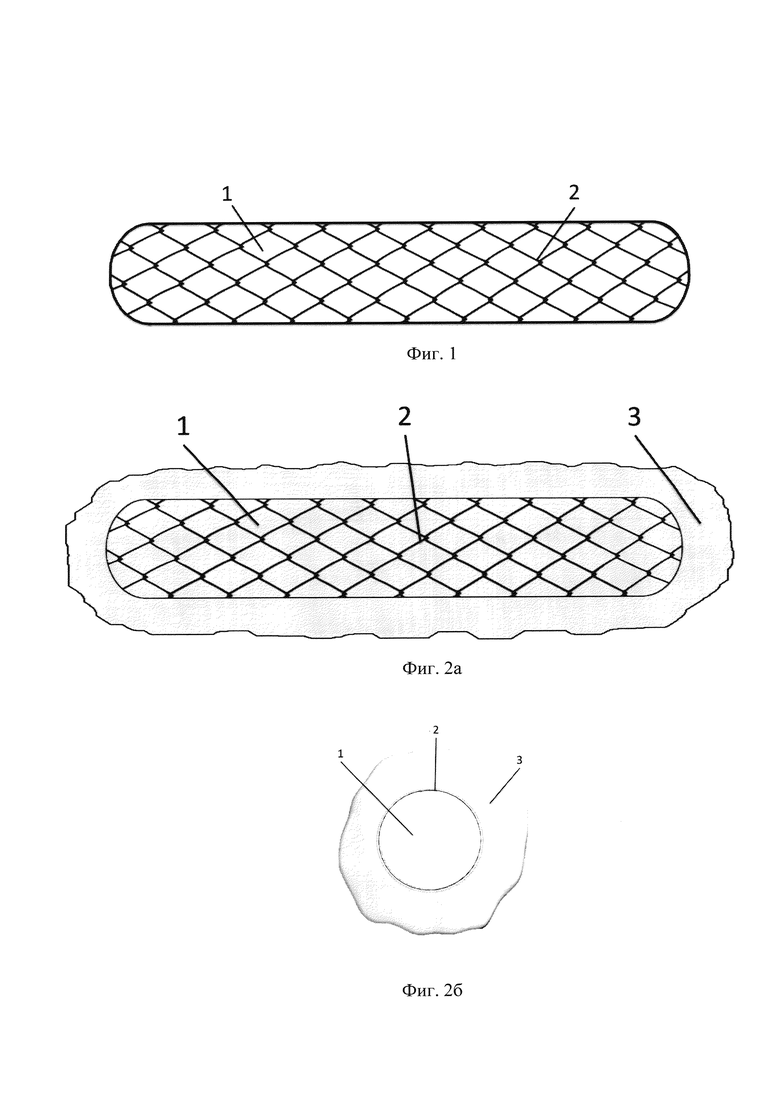
Фиг. 1, фотография 3 - вид трубчатого имплантата (2) со стеклянным стержнем (1), на котором размещен основовязаный трубчатый имплантат из биосовместимых ПВДФ мононитей;
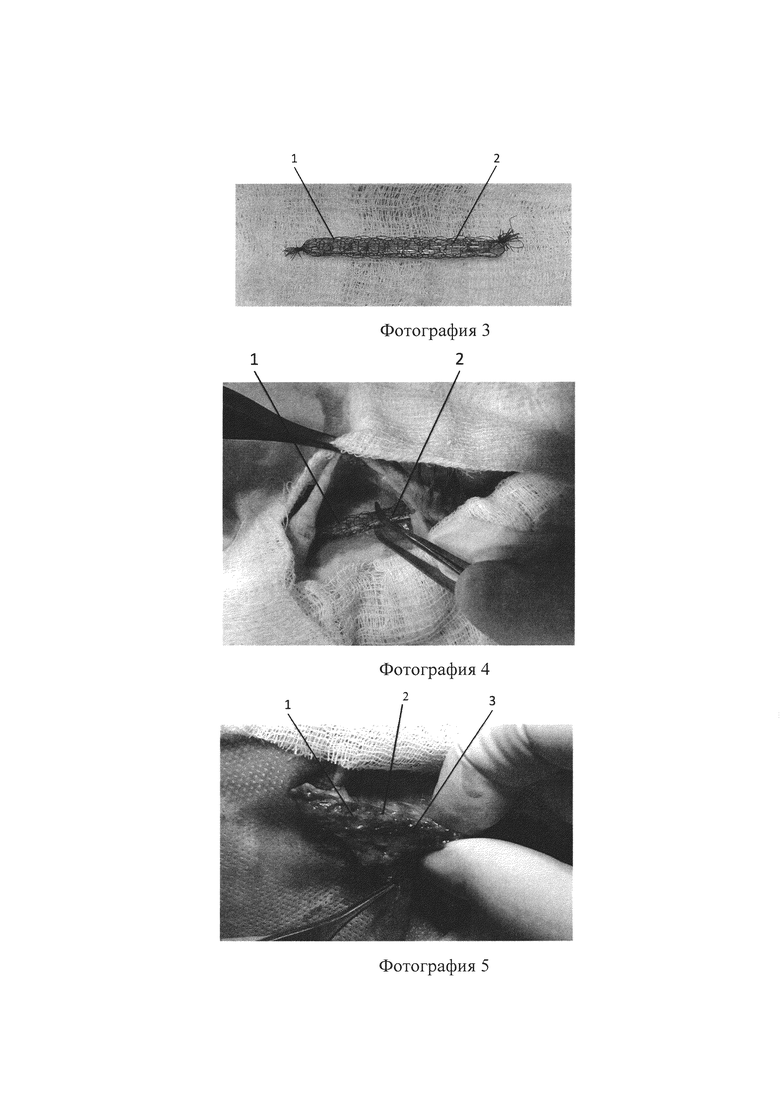
Фиг. 2, фотография 5 - трубчатый имплантат (2) со стеклянным стержнем (1), обросший аутологичной соединительной тканью (3);
Фотография 4 - расположение трубчатого имплантата (2) со стеклянным стержнем (1), с целью последующего его обрастания аутологичной соединительной тканью;
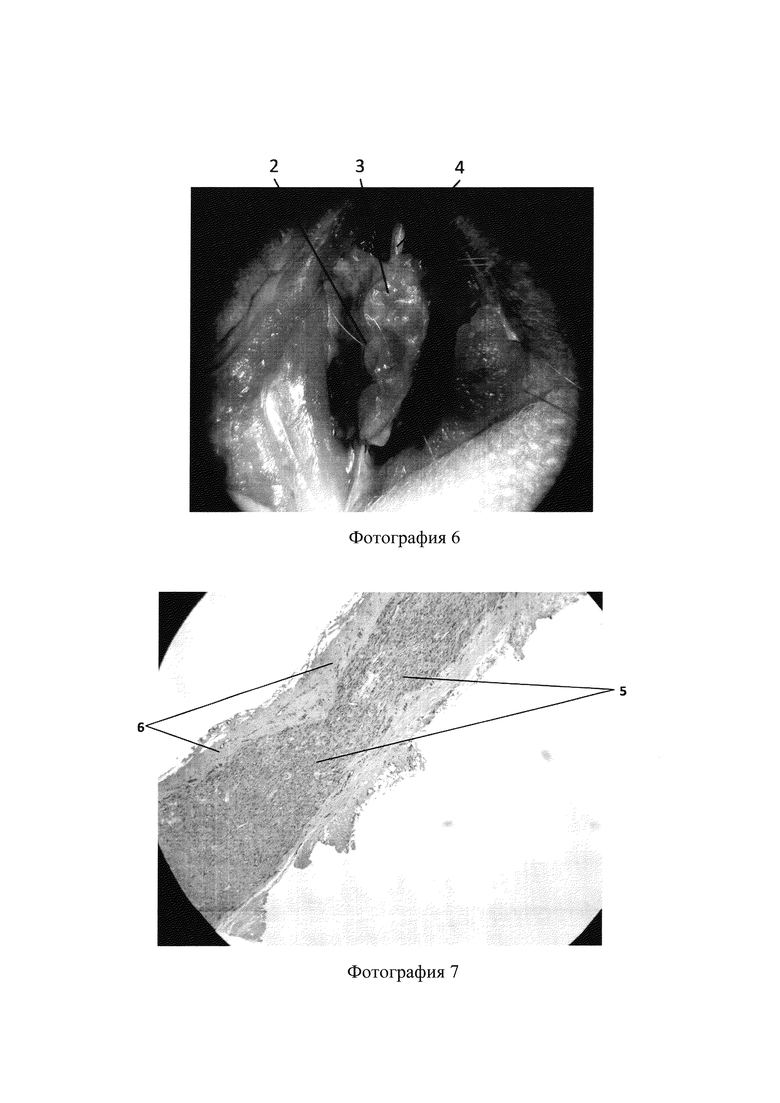
Фотография 6 - вид реконструируемого периферического нерва (4) после подшивания к его концам полученного трубчатого имплантата (2), обросшего аутологичной соединительной тканью (3);
Фотография 7 - гистологическое исследование с использованием аутоневральной вставки, продольный срез (увеличение ×10), показывающее наличие нервных волокон (5), коллагеновых волокон (6);
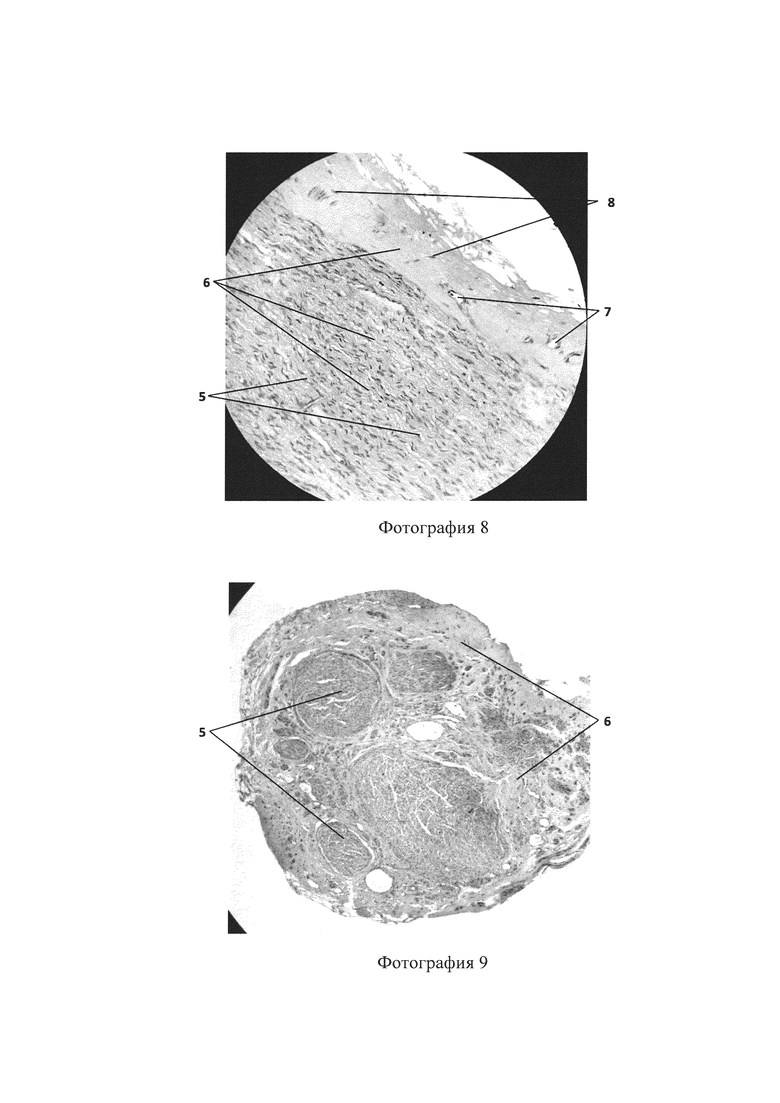
Фотография 8 - гистологическое исследование с использованием аутоневральной вставки, продольный срез (увеличение ×40), показывающее наличие нервных волокон (5), коллагеновых волокон (6), сосудов (7), фибробластов (8);
Фотография 9 - гистологическое исследование с использованием аутоневральной вставки, поперечный срез (увеличение ×10), показывающее наличие нервных волокон (5), коллагеновых волокон (6);
Фотография 10 - гистологическое исследование с использованием аутоневральной вставки, поперечный срез (увеличение ×40), показывающее наличие нервных волокон (5), коллагеновых волокон (6), сосудов (7), фибробластов (8);
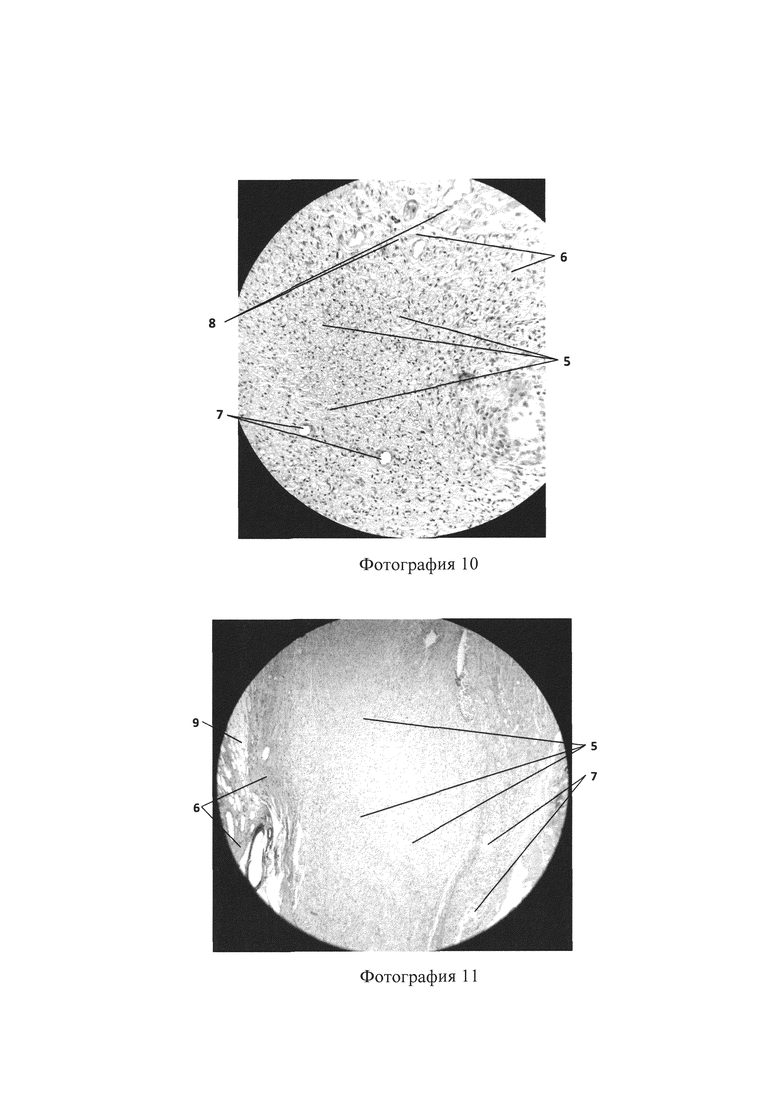
Фотография 11 - гистологическое исследование с использованием трубчатого имплантата, продольный срез (увеличение ×10), показывающее наличие нервных волокон (5), коллагеновых волокон (6), сосудов (7), адипоцитов (9);
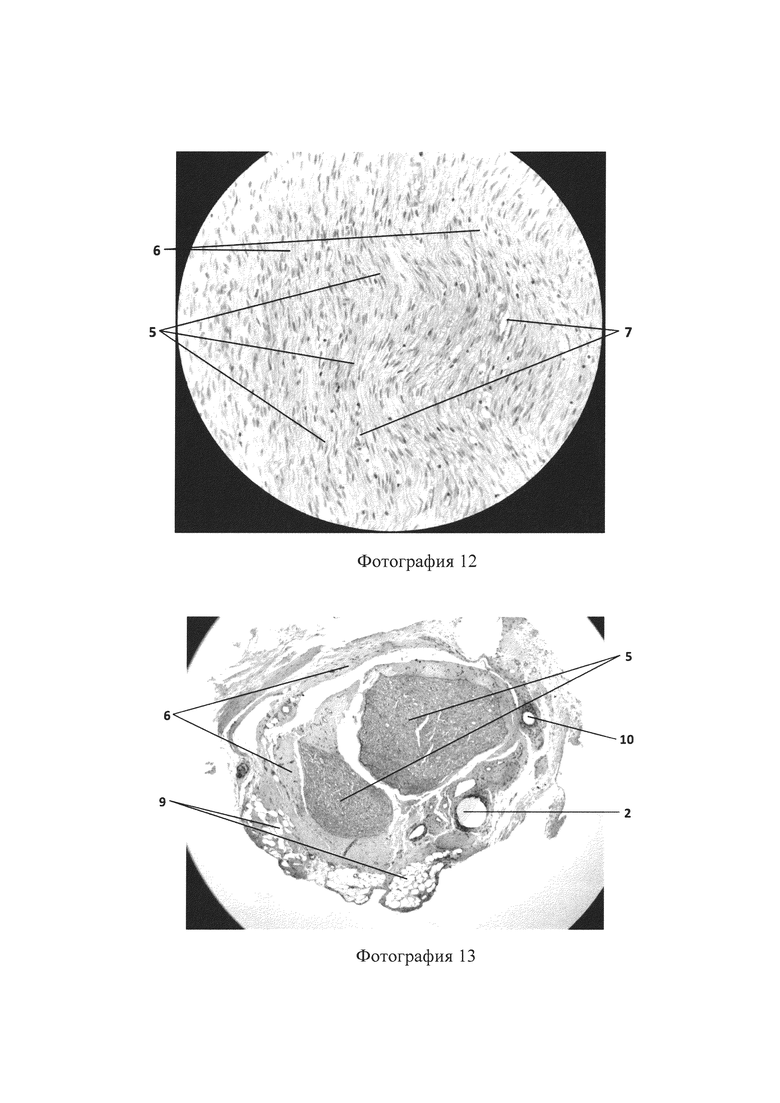
Фотография 12 - гистологическое исследование с использованием трубчатого имплантата, продольный срез (увеличение ×40), показывающее наличие нервных волокон (5), коллагеновых волокон (6), сосудов (7);
Фотография 13 - гистологическое исследование с использованием трубчатого имплантата, поперечный срез (увеличение ×10), показывающее наличие участков трубчатого имплантата (2), нервных волокон (5), коллагеновых волокон (6), адипоцитов (9), шовного материала (10);
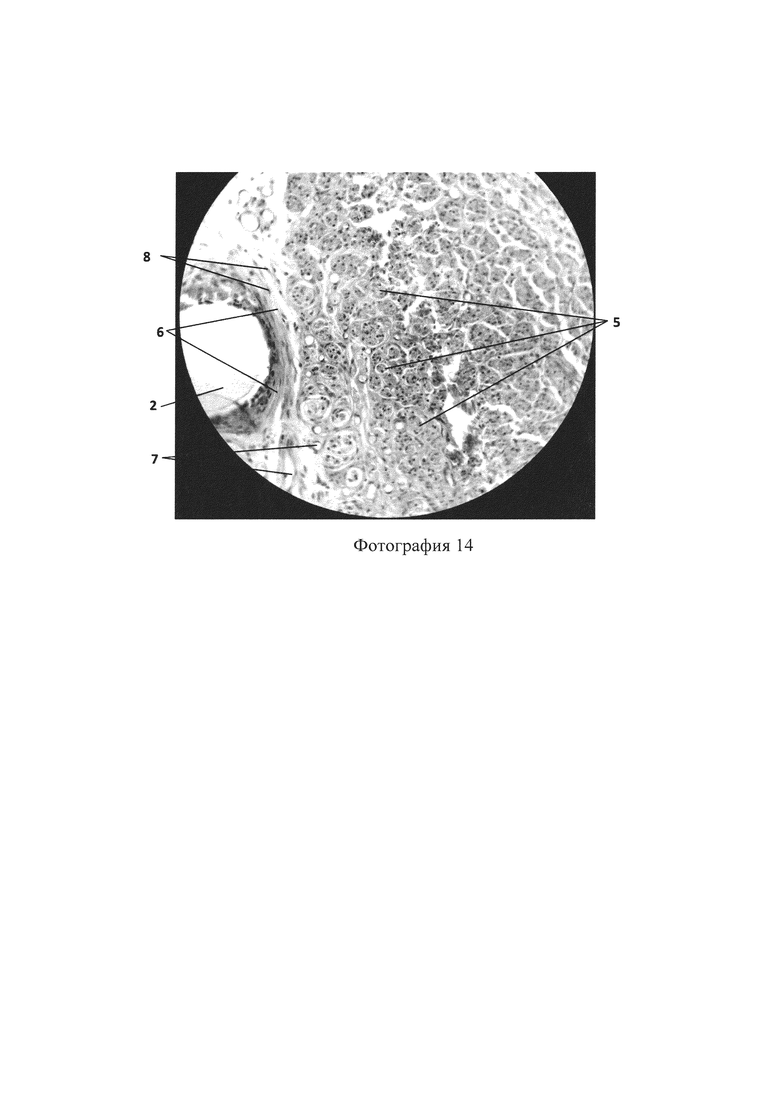
Фотография 14 - гистологическое исследование с использованием трубчатого имплантата, поперечный срез (увеличение ×40), показывающее наличие участков трубчатого имплантата (2), нервных волокон (5), коллагеновых волокон (6), сосудов (7), фибробластов (8).
Вязание трубчатого имплантата (2), (см. фотографию 3), длиной не менее 2 см осуществляют на двухфонтурной основовязанной машине не ниже Е 22 класса, оснащенной составными иглами. Трубчатый имплантат (2) с размером пор не менее 1000 мкм2 натягивают на стеклянный стержень (1) (см. фиг.1).
ПВДФ мононити - биосовместимые и нерассасывающиеся нити с разрывной прочностью 632-648 МПА и жесткостью 0,55 сН⋅мм2.
Силикатное стекло является химически инертными и биологически совместимым материалом с прочностью при растяжении 35-100 МПа, модулем Юнга 48⋅103-12⋅104 МПа.
Поскольку по предложенному способу трубчатый имплантат (2) прорастает аутологичной соединительной тканью (3) (фотография 5), то питание его осуществляют через кровеносные сосуды вследствие активно протекающего васкулогенеза в новообразованной соединительной ткани.
Способ регенерации нерва осуществляют в два этапа. На первом этапе, с соблюдением мер асептики и антисептики, осуществляют послойное рассечение кожи и тканей в той анатомической области, где находится поврежденный периферический нерв (4), с последующим расположением трубчатого имплантата (2) со стеклянным стержнем (1) на расстоянии 1,5-2 см от поврежденного нерва для последующего соединения проксимального и дистального концов нерва с трубчатым имплантатом (2), проросшим аутологичной соединительной тканью (3), без нарушения его питания через кровеносные сосуды. Трубчатый имплантат (2) фиксируют ПВДФ мононитью 5/0 к подлежащим тканям во избежание возможной «миграции». При этом размер повреждения периферического нерва (4) заранее исследуют для определения необходимой длины трубчатого имплантата. После расположения и фиксации трубчатого имплантата (2) (см. фотографию 4) рану послойно ушивают наглухо ПВДФ мононитью 5/0. Время операции 20 минут. Далее в течение 3-4 недель трубчатый имплантат (2) обрастает аутологичной соединительной тканью (3).
Через 3-4 недели с соблюдением мер асептики и антисептики, осуществляют послойное рассечение кожи и тканей в той же анатомической области, где находится трубчатый имплантат (2), обросший аутологичной соединительной тканью (3) толщиной 2-3 мм, заполнившей пористое пространство трубчатого имплантата (2) (см. фиг.2, фотографию 5). Из трубчатого имплантата (2), отрезав аутологичную соединительную ткань (3) и трубчатый имплантат (2) на торцах устройства, аккуратно удаляют стеклянный стержень (1) для получения полого отверстия с необходимым диаметром для свободного прохождения периферического нерва (4). При этом стеклянный стержень (1) удаляют свободно. Время операции 15 мин.
Восстановление утраченного участка нерва осуществляют соединением дистального и проксимального концов периферического нерва (4) с трубчатым имплантатом (2), являющимся направляющей оболочкой нерва (см. фотографию 6). Для этого проксимальный и дистальный концы нерва подрезают и вставляют в трубчатый имплантат (2). Далее формируют 6-8 узловых швов с проксимального конца нерва и 6-8 узловых швов с дистального конца нерва ПВДФ мононитью 8/0. Операционную рану послойно наглухо ушивают ПВДФ мононитью 5/0. Время операции 60 мин.
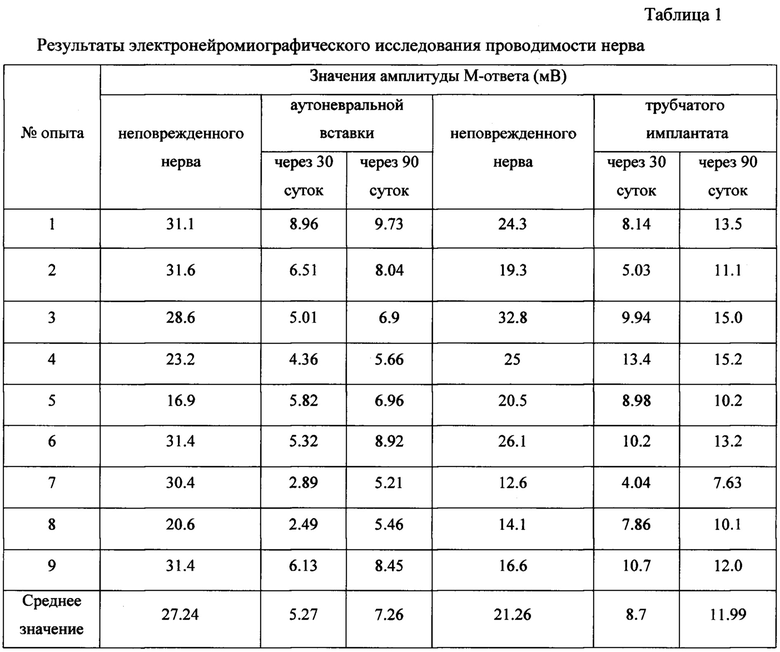
Определение степени регенерации периферического нерва осуществляют путем использования электронейромиографического (ЭНМГ) и гистологического исследований. ЭНМГ исследование выполняют через 30 и 90 суток с момента сшивания трубчатого имплантата (2), обросшего аутологичной соединительной тканью (3), с проксимальным и дистальным концами поврежденного периферического нерва (4) (см. фотографию 6). Полученные данные по ЭНМГ представлены в таблице 1, из которых видно, что при повреждениях периферического нерва значения амплитуды М-ответа в сравнении с неповрежденным нервом меньше. Также необходимо отметить более высокие значения амплитуды М-ответа в группе с использованием трубчатого имплантата (2) в сравнении с группой аутоневральной вставки.
Полученные данные гистологических исследований, представленных на фотографиях 7-14, показывают наличие регенерированных аксонов как в группе с использованием аутоневральной вставки, так и в группе трубчатого имплантата, что свидетельствует о восстановлении поврежденного периферического нерва. Срезы окрашивают гематоксилин-эозином.
Проверочным тестом достижимости технического результата является экспериментальная апробация предлагаемого решения для восстановления целостности нерва на крысах, массой тела 250-350 гр. Исследования выполняют в отделе экспериментальной медицины НИЦ в ПСПбГМУ им. акад. И.П. Павлова.
Исследования проводят согласно этическим принципам, изложенным в «Европейской конвенции по защите позвоночных животных, используемых для экспериментальных и других научных целей» (Страсбург, Франция, 1986 г.). Все манипуляции и выведение животных из опытов осуществляют под общей анестезией.
Проводят 2 серии опытов, в каждой из которых выполняют по 9 операций. В первой серии выполняют 9 оперативных вмешательств по восстановлению периферического седалищного нерва с использованием методики аутоневральной вставки. Во второй серии выполняют 9 оперативных вмешательств по восстановлению периферического седалищного нерва с использованием трубчатого имплантата, полученного по предложенному способу.
Пример 1. Контрольная группа. Серия 1. Опыт №2 (крыса №2 породы "Wistar", массой 300 грамм, самец). Выполняют разрез кожи длиной 4.0 см на задней поверхности правого бедра. Тупым и острым способом производят отсепаровку кожи, фасций, мышц. Выполняют мобилизацию правого седалищного нерва. Формируют диастаз правого седалищного нерва длиной 1.0 см. Участок иссеченного седалищного нерва длиной 1.0 см используют для реконструкции данного нерва в качестве аутоневральной вставки. Аутоневральную вставку соединяют с дистальным и проксимальным концами реконструируемого нерва при помощи узловых швов ПВДФ мононитью 8/0. Проводят тщательный гемостаз ("Губка гемостатическая коллагеновая"). Рану послойно ушивают узловыми швами ПВДФ мононитью 5/0. Зону шва и близлежащую кожу обрабатывают 0,05% раствором антисептика хлоргексидина.
Через 90 суток после оперативного вмешательства процесс восстановления поврежденного правого седалищного нерва крысы подтверждают электронейромиографическим исследованием, по результатам которого амплитуда М-ответа при использовании аутоневральной вставки ниже (среднее значение 7,26 мВ), чем у неповрежденного нерва (среднее значение 27,24 мВ). Данные представлены в таблице 1.
Гистологическое исследование реконструируемого нерва (забор биологического материала) осуществляют через 90 суток после оперативного вмешательства. На фотографиях 7, 8 представлен продольный срез аутоневральной вставки малого и большого увеличения, на фотографиях 9, 10 представлен поперечный срез аутоневральной вставки большого и малого увеличения, которые показывают наличие нервных волокон (5), коллагеновых волокон (6), сосудов (7), фибробластов (8), что говорит о росте аксонов и протекании процесса регенерации нерва.
Пример 2. Экспериментальная группа. Серия 2. Опыт №5 (крыса №5 породы "Wistar", массой 300 грамм, самец). На задней латеральной поверхности туловища справа выполняют разрез кожи длиной 4,0 см и тупым способом производят отсепаровку кожи от поверхностной фасции на протяжении 5,0 см. В сформированное ложе помещают трубчатый имплантат (2) (см. фотографию 5) с внутренним диаметром достаточным для обеспечения свободного прохождения поврежденного периферического нерва (4), в котором расположен дополнительный элемент в виде стеклянного стержня (1) с гладкой поверхностью, вокруг которого размещен трубчатый имплантат (2) из биосовместимых ПВДФ мононитей диаметром 0,09 мм с плотностью вязания вдоль петельного столбика 2-3 петель/см и плотностью вязания вдоль петельного ряда 8-9 петель/см. Для предотвращения «миграции» трубчатый имплантат фиксируют за поверхностную фасцию при помощи 2 узловых швов ПВДФ мононитью 5/0. Проводят тщательный гемостаз ("Губка гемостатическая коллагеновая"). Рану послойно ушивают узловыми швами ПВДФ мононитью 5/0. Зону шва и близлежащую кожу обрабатывают 0,05% раствором антисептика хлоргексидина.
Через 3 недели выполняют разрез кожи длиной 4.0 см на задней поверхности правого бедра. Тупым и острым способом производят отсепаровку кожи, фасций, мышц. Выполняют мобилизацию правого седалищного нерва. Формируют диастаз правого седалищного нерва длиной 1.0 см. Из трубчатого имплантата (2), обросшего аутологичной соединительной тканью (3), показанных на фотографии 5, после отрезания аутологичной соединительной ткани (3) и трубчатого имплантата (2) на торцах устройства, аккуратно удаляют стеклянный стержень (1) для получения полого отверстия с диаметром достаточным для обеспечения свободного прохождения нерва в образованной направляющей оболочке, после чего трубчатый имплантат (2), обросший аутологичной соединительной тканью (3), соединяют с дистальным и проксимальным концами реконструируемого периферического нерва (4) при помощи 6-8 узловых швов ПВДФ мононитью 8/0 (см. фотографию 6). Проводят тщательный гемостаз ("Губка гемостатическая коллагеновая"). Рану послойно ушивают узловыми швами ПВДФ мононитью 5/0. Зону шва и близлежащую кожу обрабатывают 0,05% раствором антисептика хлоргексидина.
В остальных экспериментах проводят то же через 4 недели после помещения трубчатого имплантата в сформированное ложе, при этом наблюдают формирование большего количества аутологичной соединительной ткани (3) вокруг трубчатого имплантата (2). Однако период формирования аутологичной соединительной ткани (3 или 4 недели) на результаты эксперимента не влияет.
Через 90 суток после оперативного вмешательства процесс восстановления поврежденного правого седалищного нерва крысы подтверждают электронейро-миографическим исследованием, по результатам которого амплитуда М-ответа нерва, регенерированного с помощью трубчатого имплантата, выше (среднее значение 11,99 мВ), чем у аутоневральной вставки (среднее значение 7,26 мВ). Данные представлены в таблице 1.
Гистологическое исследование реконструируемого нерва осуществляют через 90 суток после оперативного вмешательства. На фотографиях 11, 12 представлен продольный срез трубчатого имплантата малого и большого увеличения, на фотографиях 13, 14 представлен поперечный срез трубчатого имплантата большого и малого увеличения, которые показывают наличие участков трубчатого имплантата (2), нервных волокон (5), коллагеновых волокон (6), сосудов (7), фибробластов (8), адипоцитов (9), что в совокупности отражает наличие адекватного процесса регенерации нерва.
В остальных экспериментах проводят то же через 4 недели после помещения трубчатого имплантата в сформированное ложе, при этом наблюдают формирование большего количества аутологичной соединительной ткани (3) вокруг трубчатого имплантата (2). Однако, период формирования аутологичной соединительной ткани (3 или 4 недели) на результаты эксперимента не влияет.
Через 90 суток после оперативного вмешательства процесс восстановления поврежденного правого седалищного нерва крысы подтверждают электронейромиографическим исследованием, по результатам которого амплитуда М-ответа нерва, регенерированного с помощью трубчатого имплантата, выше (среднее значение 11,99 мВ), чем у аутоневральной вставки (среднее значение 7,26 мВ). Данные представлены в таблице 1.
Гистологическое исследование реконструируемого нерва осуществляют через 90 суток после оперативного вмешательства. На фотографиях 11, 12 представлен продольный срез трубчатого имплантата малого и большого увеличения, на фотографиях 13, 14 представлен поперечный срез трубчатого имплантата большого и малого увеличения, которые показывают наличие участков трубчатого имплантата (2), нервных волокон (5), коллагеновых волокон (6), сосудов (7), фибробластов (8), адипоцитов (9), что в совокупности отражает наличие адекватного процесса регенерации нерва.
Длина седалищного нерва крысы в норме составляет 2,3±0,2 см, а человека 8,1±2,1 см. Из представленных данных видно, что длина седалищного нерва человека в 3,5 раз больше, чем у крысы, следовательно, сформированный диастаз в 1 см у крысы соответствует диастазу до 3,5 см у человека.
| название | год | авторы | номер документа |
|---|---|---|---|
| БИОРЕЗОРБИРУЕМЫЙ ИМПЛАНТАТ ДЛЯ РЕГЕНЕРАЦИИ ПЕРИФЕРИЧЕСКИХ НЕРВОВ | 2023 |
|
RU2805813C1 |
| Способ восстановления нерва с помощью имплантата ствола нерва, содержащего фиброин шелка, в эксперименте | 2023 |
|
RU2811302C1 |
| НИТЬ, ВЫПОЛНЕННАЯ ИЗ ПОЛИВИНИЛИДЕНФТОРИДА, ВЯЗАНАЯ СЕТКА И СПОСОБ ЕЕ ПОЛУЧЕНИЯ | 2005 |
|
RU2288304C1 |
| МЕДИЦИНСКИЙ ПРИБОР ДЛЯ УСТРАНЕНИЯ ДИАСТАЗА И ВОССТАНОВЛЕНИЯ ЦЕЛОСТНОСТИ ПОВРЕЖДЕННОГО ПЕРИФЕРИЧЕСКОГО НЕРВА И СПОСОБ ЕГО ИЗГОТОВЛЕНИЯ | 2009 |
|
RU2401648C1 |
| Способ стимуляции регенерации мышечных ветвей лицевого нерва в эксперименте | 2018 |
|
RU2700258C1 |
| Способ забора аутотрансплантата нерва | 2019 |
|
RU2716758C1 |
| СПОСОБ ПОЛУЧЕНИЯ БИОЛОГИЧЕСКОГО АНАЛОГА ПЕРИФЕРИЧЕСКОГО НЕРВА В ЭКСПЕРИМЕНТЕ | 2023 |
|
RU2815265C1 |
| СПОСОБ ИНТРАОПЕРАЦИОННОГО ВЫБОРА ТАКТИКИ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОВРЕЖДЕНИЙ ПЕРИФЕРИЧЕСКИХ НЕРВОВ ПРИ ОГНЕСТРЕЛЬНОЙ ТРАВМЕ | 2024 |
|
RU2835312C1 |
| СПОСОБ УДЛИНЕНИЯ ПОВРЕЖДЕННОГО НЕРВА | 2009 |
|
RU2398523C1 |
| СПОСОБ НАПРАВЛЕННОЙ РЕГЕНЕРАЦИИ МЫШЕЧНЫХ ВЕТВЕЙ ЛИЦЕВОГО НЕРВА В ЭКСПЕРИМЕНТЕ | 2008 |
|
RU2376650C1 |
Изобретение относится к медицине, а именно к восстановлению целостности поврежденного периферического нерва. В трубчатом имплантате располагают дополнительный элемент в виде сплошного стержня, вокруг которого размещают трубчатый имплантат из биосовместимых нерассасывающихся поливинилиденфторидных мононитей диаметром 0,09 мм с плотностью вязания вдоль петельного столбика 2-3 петель/см и плотностью вязания вдоль петельного ряда 8-9 петель/см, имплантируют на расстоянии 1,5-2,0 см от поврежденного нерва для формирования канала с гладкой внутренней поверхностью из аутологичной соединительной ткани и рану послойно ушивают поливинилиденфторидной мононитью 5/0. Через 3-4 недели осуществляют повторное рассечение кожи и тканей в области трубчатого имплантата. Подрезают торцы трубчатого имплантата и извлекают из него стеклянный стержень, на месте которого образуется полый канал с внутренней гладкой поверхностью с последующим соединением подрезанных дистального и проксимального концов поврежденного нерва с концами трубчатого имплантата, проросшего аутологичной соединительной тканью, поливинилиденфторидной мононитью 8/0 с ориентацией их навстречу друг к другу с дальнейшим послойным ушиванием раны поливинилиденфторидной мононитью 5/0. Способ позволяет снизить риск послеоперационных осложнений и рецидивов путем создания условий для направленного роста проксимального конца нерва в образованном трубчатом канале имплантата с гладкой поверхностью из аутологичной соединительной ткани к дистальному концу нерва и регенерации нервного волокна при утере длины участка нерва более 2 см с одновременной защитой регенерирующих нервов от сдавливания и от проникновения фиброзной ткани внутрь формируемого канала. 2 н.п. ф-лы, 1 табл., 14 ил.
1.Трубчатый имплантат в качестве направляющей оболочки нерва, выполненный из синтетического биосовместимого, химически инертного нерассасывающегося полимера, с внутренним диаметром, достаточным для обеспечения свободного прохождения нерва, отличающийся тем, что в трубчатом имплантате располагают дополнительный элемент в виде сплошного стержня, соответствующего длине трубчатого имплантата, из стекла с гладкой поверхностью, вокруг которого размещают основовязаный трубчатый имплантат из биосовместимых нерассасывающихся поливинилиденфторидных мононитей диаметром 0,09 мм с плотностью вязания вдоль петельного столбика 2-3 петель/см и плотностью вязания вдоль петельного ряда 8-9 петель/см.
2. Способ регенерации нерва, включающий послойное рассечение кожи и тканей в области поврежденного нерва и направление проксимального и дистального концов поврежденного нерва друг к другу с использованием биосовместимого, химически инертного нерассасывающегося трубчатого имплантата, отличающийся тем, что соединение нерва осуществляют после формирования аутологичной соединительной ткани вокруг стеклянного стержня с гладкой поверхностью и размещенного на нем трубчатого имплантата из поливинилиденфторидных мононитей диаметром 0,09 мм с плотностью вязания вдоль петельного столбика 2-3 петель/см и вдоль петельного ряда 8-9 петель/см, путем расположения его на расстоянии 1,5-2 см от поврежденного нерва и последующего послойного ушивания раны поливинилиденфторидной мононитью 5/0, после чего через 3-4 недели осуществляют повторное рассечение кожи и тканей в области трубчатого имплантата, подрезание торцов трубчатого имплантата, удаление стеклянного стержня, формирующего полый канал с внутренней гладкой поверхностью из аутологичной соединительной ткани, с последующим соединением подрезанных дистального и проксимального концов поврежденного нерва с концами трубчатого имплантата, проросшего аутологичной соединительной тканью, поливинилиденфторидной мононитью 8/0 с ориентацией их навстречу друг к другу и с дальнейшим послойным ушиванием раны поливинилиденфторидной мононитью 5/0.
| СПОСОБ ИЗОЛЯЦИИ ОБЛАСТИ ШВА ПЕРИФЕРИЧЕСКОГО НЕРВА С ИСПОЛЬЗОВАНИЕМ ПОЛИТЕТРАФТОРЭТИЛЕНА | 2010 |
|
RU2446757C1 |
| СПОСОБ НАПРАВЛЕННОЙ РЕГЕНЕРАЦИИ МЫШЕЧНЫХ ВЕТВЕЙ ЛИЦЕВОГО НЕРВА В ЭКСПЕРИМЕНТЕ | 2008 |
|
RU2376650C1 |
| Контрпропеллер | 1929 |
|
SU19478A1 |
| US 6716225 B2, 06 | |||
| Очаг для массовой варки пищи, выпечки хлеба и кипячения воды | 1921 |
|
SU4A1 |
| Устройство формирования сигнала спинового эха | 1985 |
|
SU1293596A1 |
| US 7135040 B2, 14.11.2006 | |||
| ХАННАНОВА И.Г | |||
| И ДР | |||
| Первый опыт применения кондуита для замещения дефекта периферического нерва | |||
| Практическая медицина, 2017 | |||
| Топка с несколькими решетками для твердого топлива | 1918 |
|
SU8A1 |
| HAMDOLLAH DELAVIZ et al | |||
| Repair of peripheral nerve defects using a polyvinylidene fluoride channel containing nerve growth factor and collagen gel in adult rats | |||
| Cell Journal, 2011, 13 (3), P | |||
| Способ приготовления строительного изолирующего материала | 1923 |
|
SU137A1 |
| D ARSLANTUNALI | |||
| et al | |||
| Peripheral nerve conduits: technology update | |||
| Med Devices (Auckl) | |||
| Способ защиты переносных электрических установок от опасностей, связанных с заземлением одной из фаз | 1924 |
|
SU2014A1 |
| Способ защиты переносных электрических установок от опасностей, связанных с заземлением одной из фаз | 1924 |
|
SU2014A1 |
| Печь-кухня, могущая работать, как самостоятельно, так и в комбинации с разного рода нагревательными приборами | 1921 |
|
SU10A1 |
Авторы
Даты
2019-08-19—Публикация
2018-03-23—Подача