Изобретение относится к области медицины, а именно к анестезиологии и интенсивной терапии, и может быть использовано для проведения продленной блокады лучевого нерва из подмышечного доступа в целях обезболивания при оперативных вмешательствах на верхней конечности, проведении послеоперационной анальгезии и при лечении острых и хронических болевых синдромов в зоне иннервации лучевого нерва.
Особенностью данного способа является то, что проведение катетера к лучевому нерву выполняется с помощью проводниковой иглы Туохи. После установки катетера к лучевому нерву выполняется его фиксация под кожей подключичной области с помощью проводниковой иглы Туохи, которая используется также для установки катетера к лучевому нерву и спинномозговой иглы с карандашной заточкой дистального конца, а место выхода катетера располагается на коже подключичной области. Расположение катетера под кожей подключичной области позволяет осуществить надежную фиксацию катетера для продленной блокады лучевого нерва и провести длительную и качественную анальгезию оперированной верхней конечности в области иннервации лучевого нерва.
Существующие методики регионарного обезболивания, такие как блокада плечевого сплетения из подмышечного доступа, не предусматривают продленного обезболивания, так как плечевое сплетение в подмышечной области располагается поверхностно вокруг подмышечной артерии в виде отдельных нервов: лучевого, срединного и плечевого. Поверхностное расположение нервов плечевого сплетения в подмышечной области и сама подмышечная область, которая представляет собой анатомически ямку, ограниченную широчайшей мышцей спины, большой и малой грудными мышцами не позволяет с большой степенью надежности устанавливать и фиксировать катетер для продленной блокады нервов плечевого сплетения из подмышечного доступа. В литературных источниках имеются описания способов блокады плечевого сплетения из подмышечного доступа, но в виде однократной инъекции местного анестетика (Ямщиков О.Н., Марченко А.П., Емельянов С.А., Иванова О.Д., Игнатова С.А., Марченко Н.А. Блокада плечевого сплетения подмышечным доступом. Обзор литературы. Здравоохранение Дальнего Востока. № 1. 2024 DOI: 10.33454/1728-1261-2024-1-51-58; Теренин М.А., Ялонецкий И.З., Каганович Б.М. Опыт использования ультразвуковой визуализации при выполнении аксиллярного блока плечевого сплетения. Мед. журнал. 2019. № 3. С. 102-106).
Существуют способы продленной блокады плечевого сплетения из межлестничного, надключичного и подключичного доступа. Из подмышечного доступа продленная блокада не выполняется из-за описанных выше анатомических особенностей (Загреков В.И. Выбор техники блокады плечевого сплетения при операциях на верхних конечностях. Регионарная анестезия и лечение острой боли. 2008. 2(3):49-57; Ямщиков О.Н. и др. Продленная плексусная блокада при оперативных вмешательствах на верхних конечностях. Вестник Авиценны. 2023. No 4 doi: 10.25005/2074-0581-2023-25-4-562-570).
Использование технологии туннелирования катетера для продленной блокады плечевого сплетения позволяет увеличить внутреннюю часть катетера до 140 мм и более, что способствует его надежной фиксации даже из таких неудобных в анатомическом плане доступов как надключичный (Ямщиков О.Н., Марченко А.П., Емельянов С.А., Иванова О.Д., Павлова К.А. Демонстрация проведения продленной блокады плечевого сплетения с оригинальным способом фиксации катетера: клинический случай. Регионарная анестезия и лечение острой боли. 2023. Т. 17, № 2. С. 135-144. DOI: https://doi.org/10.17816/RA321559; Патент РФ RU2806484C1 «Способ фиксации катетера под кожей подключичной области при продленной блокаде плечевого сплетения». МПК: А61М 19/00, А61 В 17/34. Дата приоритета: 09.03.2023 г. ).
В литературных источниках нет описания способов продленной блокады нервов плечевого сплетения и отдельно лучевого нерва из подмышечного доступа. Наиболее близких аналогов к заявленному изобретению из области техники не выявлено.
Техническим результатом заявленного способа является то, что способ позволяет осуществить надежную фиксацию катетера для продленной блокады лучевого нерва и провести анестезиологическое обеспечение при оперативных вмешательствах на верхней конечности, провести продленную аналгезию при лечении острых и хронических болевых синдромов в зоне иннервации лучевого нерва.
Указанный технический результат достигается последовательным выполнением описанных ниже этапов предлагаемого способа.
Для установки катетера к лучевому нерву и фиксации катетера под кожей подключичной области используется проводниковая игла Туохи G 18 фирмы B/Braun (Германия) с наружным диаметром 1,3 мм и длиной 80 мм и катетер для продленной блокады лучевого нерва с наружным диаметром 0,85 мм и внутренним диаметром 0,45 мм и спинномозговая игла Pencan G 25 фирмы B/Braun (Германия) с карандашной заточкой дистального конца с наружным диаметром 0,5 мм и длинной 103 мм.
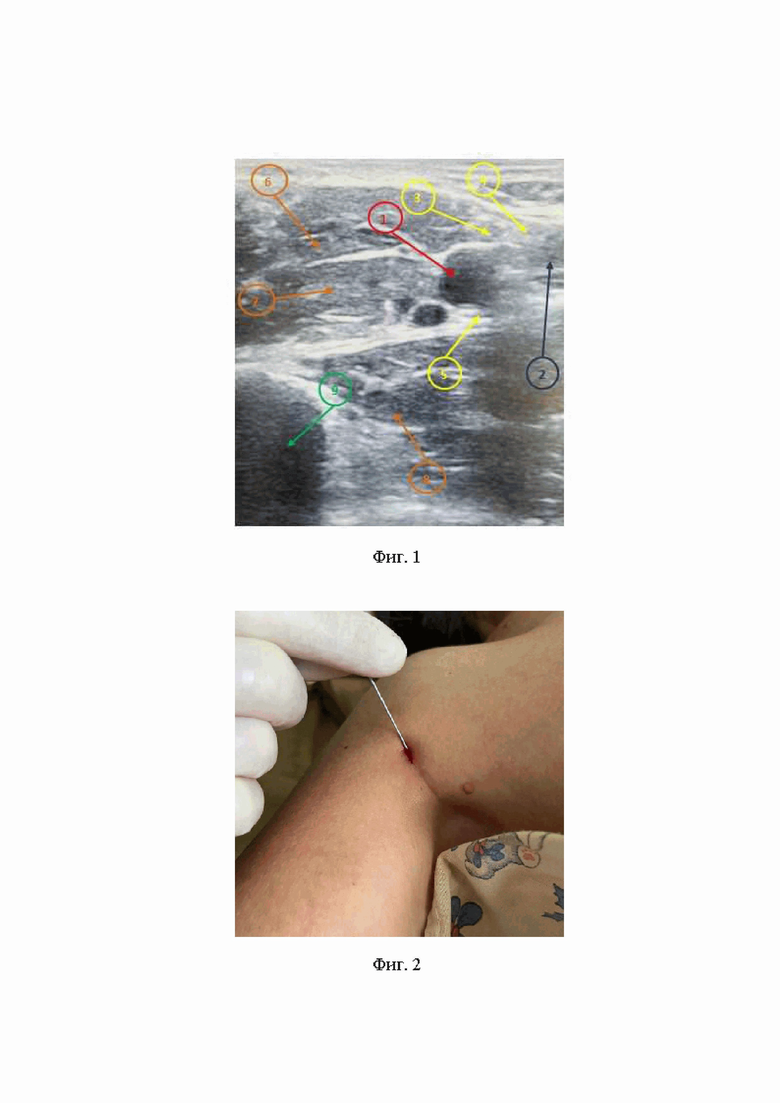
1. На первом этапе проводится ультразвуковое исследование анатомических структур в области подмышечной ямки блокируемой конечности, для этого ультразвуковой линейный датчик устанавливается на поверхность кожи в области подмышечной ямки так, чтобы один край датчика, относящийся к правой стороне (R) располагался на уровне передней подмышечной линии, при этом рука пациента отведена относительно туловища на 90°. С помощью ультразвуковой визуализации проводится поиск таких анатомических образований как: подмышечная вена, подмышечная артерия, срединный, локтевой и лучевой нервы, двуглавая и, трехглавая мышцы плеча, клювовидно-плечевая мышца плеча и плечевая кость (Фиг. 1).
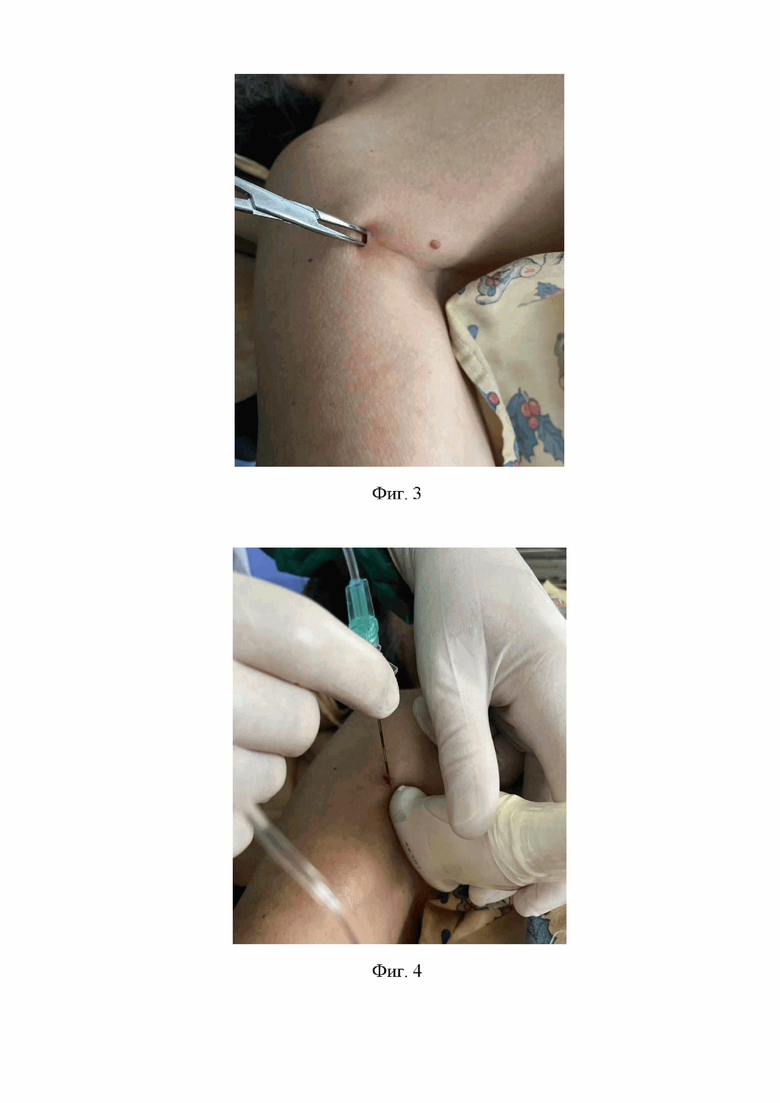
2. На втором этапе после проведенной ультразвуковой визуализации анатомических структур подмышечной ямки определяют место доступа к лучевому нерву, которое располагается в области подмышечной ямки по передней подмышечной линии. В этом месте выполняют местную анестезию кожи и подкожной жировой клетчатки раствором лидокаина 5 мг/мл - 5 мл, после чего в этом месте выполняют разрез кожи и подкожной жировой клетчатки размером 3 мм, в который вводят проводниковую иглу для спинальных игл с наружным диаметром 0,9 мм (Фиг. 2).
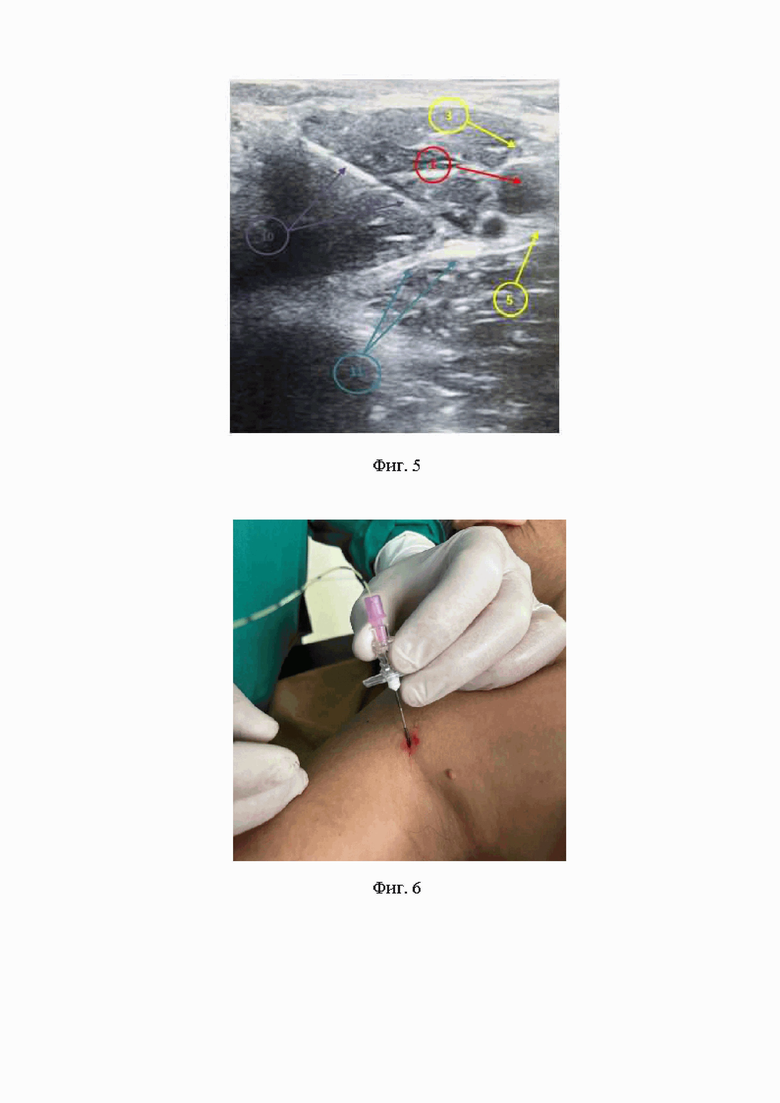
3. На третьем этапе хирургическим зажимом типа «москит» расширяют эту рану (Фиг. 3).
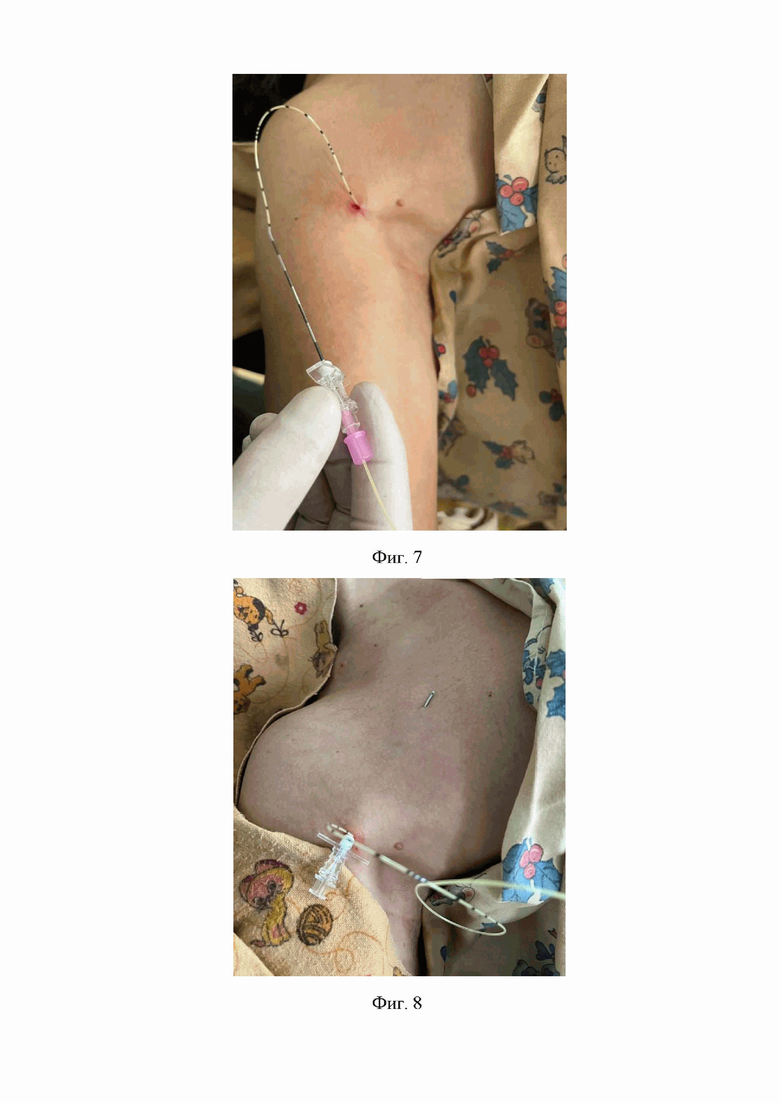
4. На четвертом этапе под ультразвуковым контролем проводниковую иглу Туохи с наружным диаметром 1,3 мм и размером 80 мм из раны в месте доступа к лучевому нерву проводят через двуглавую и клювовидно-плечевую мышцы, подводя дистальный конец иглы в точку, расположенную между лучевым нервом и фасцией трехглавой мышцы. Далее в пространство, расположенное между лучевым нервом и фасцией трехглавой мышцы под ультразвуковым контролем вводят раствор натрия хлорида 9 мг/мл - 10,0 мл, тем самым проводят гидропрепаровку периневрального пространства лучевого нерва (Фиг 4, 5).
5. На пятом этапе через просвет проводниковой иглы Туохи проводят в пространство, расположенное между лучевым нервом и фасцией трехглавой мышцы катетер для продленной блокады лучевого нерва с наружным диаметром 0,85 мм и внутренним диаметром 0,45 мм на расстояние 15 мм от дистального конца проводниковой иглы Туохи, после чего извлекают проводниковую иглу Туохи (Фиг 6, 7).
6. На шестом этапе проводят эту иглу через латеральный край кожной раны, предварительно сместив катетер для продленной блокады лучевого нерва к медиальному краю кожной раны, под кожей подключичной области в направлении к грудино-ключичному сочленению на расстояние 70 мм до выхода дистального конца иглы на поверхность кожи, сформировав тем самым подкожный канал (Фиг 8).
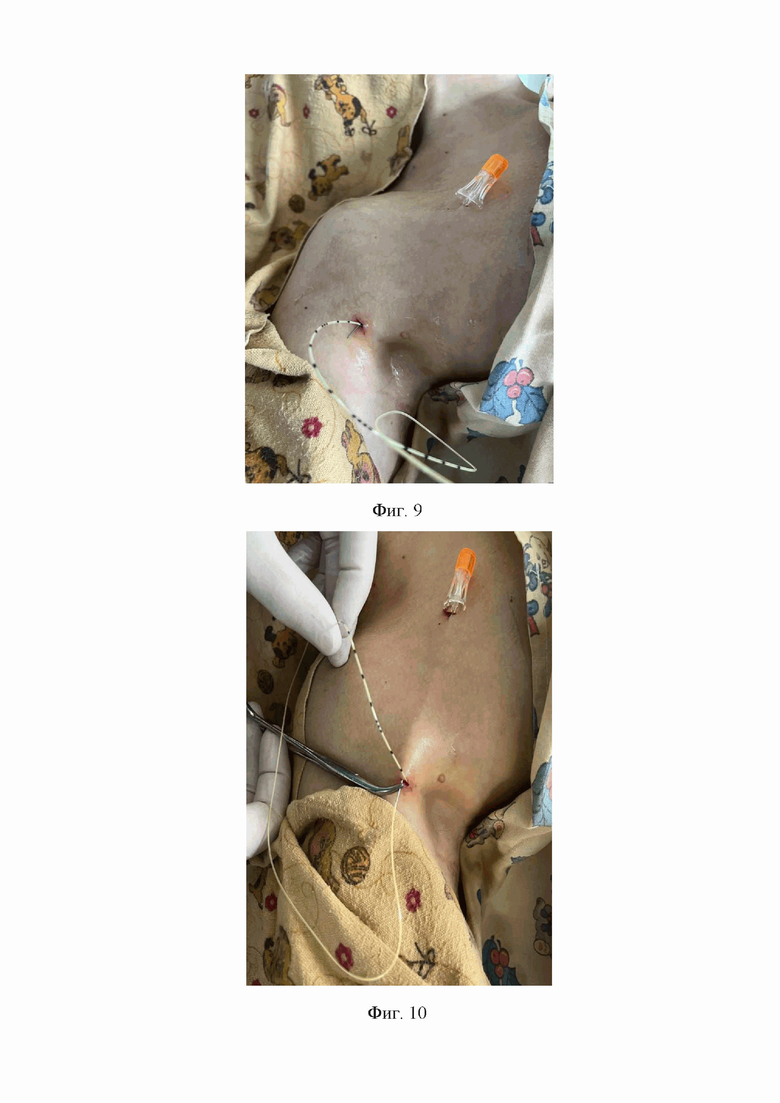
7. На седьмом этапе спинальную иглу с карандашной заточкой дистального конца с наружным диаметром 0,5 мм и длинной 103 мм проводят через просвет проводниковой иглы Туохи со стороны ее дистального конца к проксимальному концу, после чего проводниковую иглу Туохи извлекают из-под кожи подключичной области (Фиг. 9).
8. На восьмом этапе соединяют проксимальный конец катетера для продленной блокады лучевого нерва с дистальным концом спинальной иглы, расположенной в подкожном канале подключичной области, путем проведения дистального конца спинальной иглы в просвет катетера для продленной блокады лучевого нерва на расстояние 3 мм, удерживая дистальный конец спинальной иглы зажимом типа «москит» (Фиг. 10).
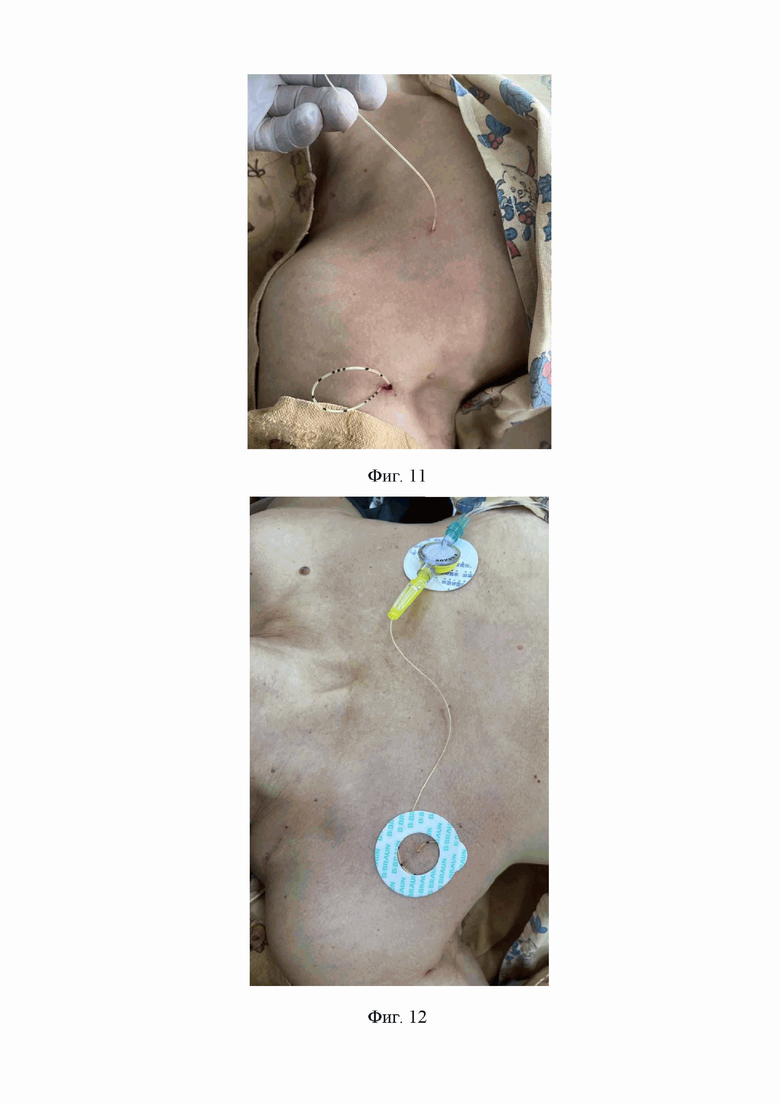
9. На девятом этапе извлекают спинальную иглу с фиксированным на ней катетером для продленной блокады лучевого нерва из-под кожи подключичной области, расположив катетер для продленной блокады лучевого нерва в подкожном канале подключичной области (Фиг. 11).
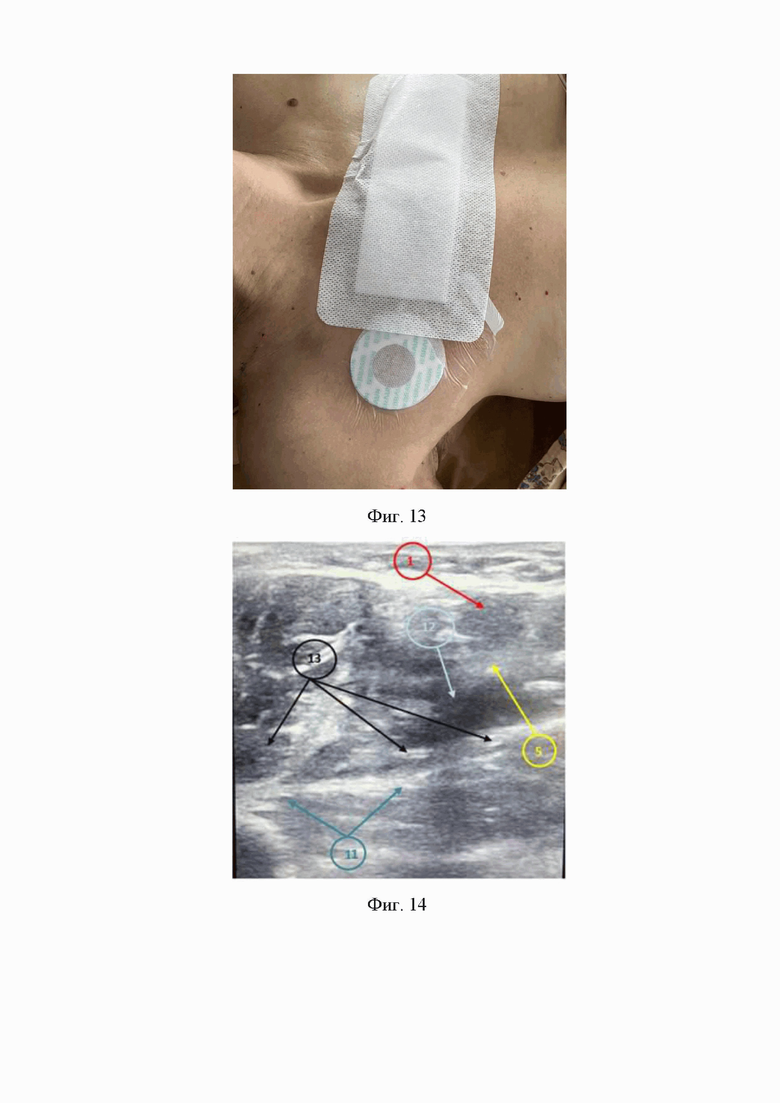
10. На десятом этапе проксимальный конец катетера соединяют с помощью коннектора с антибактериальным фильтром, который с помощью фиксатора антибактериального фильтра крепится на коже подключичной области, на противоположной блокированной конечности стороне, после чего в месте выхода катетера на кожу подключичной области формируют петлю катетера размером 15 мм в диаметре, которую крепят к коже фиксирующим устройством «Perifix», далее сам катетер для продленной блокады лучевого нерва и закрепленный на коже антибактериальный фильтр, соединенный с катетером для продленной блокады лучевого нерва накрывается асептической пластырной наклейкой (Фиг. 12, 13).
11. На одиннадцатом этапе под ультразвуковым контролем вводят раствор местного анестетика через просвет катетера в периневральное пространство, расположенное между лучевым нервом и фасцией трехглавой мышцы (Фиг. 14).
На Фиг. 1 изображена ультразвуковая картина подмышечной артерии (1), подмышечной вены (2), срединного нерва (3), локтевого нерва (4), лучевого нерва (5), двуглавой мышцы (6), клювовидно-плечевой мышцы (7), трехглавой мышцы (8), плечевой кости (9) из подмышечного доступа.
На Фиг. 2 изображено проведение разреза кожи и подкожной жировой клетчатки проводниковой иглой для спинальных игл в области подмышечной ямки по передней подмышечной линии.
На Фиг. 3 изображено расширение кожной раны зажимом типа «москит».
На Фиг. 4 изображено введение проводниковой иглы Туохи с использованием ультразвуковой навигации к лучевому нерву.
На Фиг. 5 изображена ультразвуковая картина введения проводниковой иглы Туохи (10) к лучевому нерву (5), также изображена подмышечная артерия (1), срединный нерв (3), фасция трехглавой мышцы (11).
На Фиг. 6 изображено введение катетера для продленной блокады лучевого нерва через проводниковую иглу Туохи в периневральное пространство лучевого нерва.
На Фиг. 7 изображено извлечение проводниковой иглу Туохи из тканей подмышечной ямки.
На Фиг. 8 изображено проведение проводниковой иглы Туохи под кожей подключичной области из кожной раны в месте доступа к лучевому нерву в направлении к грудино-ключичному сочленению и формирование подкожного канала подключичной области.
На Фиг. 9 изображена спинальная игла с карандашной заточкой дистального конца расположенная в подкожном канале подключичной области после извлечения проводниковой иглы Туохи из подкожного канала подключичной области.
На Фиг. 10 изображена фиксация проксимального конца катетера для продленной блокады лучевого нерва на дистальном конце спинальной иглы, расположенной в подкожном канале.
На Фиг. 11 изображено извлечение спинальной иглы с фиксированным на ней катетером из подкожного канала подключичной области.
На Фиг. 12 изображена фиксация катетера для продленной блокады лучевого нерва на коже подключичной области в месте его выхода на кожу фиксирующим устройством «Perifix» и соединение проксимального конца катетера для продленной блокады лучевого нерва через коннектор с антибактерильным фильтром, закрепленный на коже подключичной области, на противоположной блокированной конечности стороне.
На Фиг. 13 изображен окончательный вид крепления на коже подключичных областей катетера для продленной блокады лучевого нерва.
На Фиг. 14 изображена ультразвуковая картина введения раствора местного анестетика (12) через просвет катетера для продленной блокады лучевого нерва (13) в периневральное пространство лучевого нерва (5), расположенное между лучевым нервом (5) и фасцией трехглавой мышцы (11).
В качестве осуществления изобретения, приведен клинический пример:
Пациентка Н., 69 лет госпитализирована в травматологическое отделение. После комплексного обследования выставлен основной диагноз: «Закрытый оскольчатый нестабильный перелом лучевой кости в типичном месте со смещением отломков правой верхней конечности». Сопутствующий диагноз: «ГБ 2 АГ 2 Риск ССО 3 ХСН2а (ФК2). Избыточная масса тела (ИМТ - 26,27 кг/м2). Носительство вируса гепатита С». Физический статус пациентки по ASA - 2 класс. 19.10.2023 года было выполнено оперативное вмешательство: «Открытая репозиция лучевой кости, остеосинтез перелома лучевой кости титановой пластиной и винтами». Анестезиологическое обеспечение оперативного вмешательства: «Блокада плечевого сплетения подмышечным доступом, продленная блокада лучевого нерва из подмышечного доступа с фиксацией катетера под кожей подключичной области». В область плечевого сплетения введен раствор ропивакаина 5 мг/мл в количестве 30 мл (150 мг). Проведена блокада срединного, локтевого и лучевого нерва. Время проведения блокады плечевого сплетения и проведения катетера к лучевому нерву из подмышечного доступа составило 15 минут. Катетер в месте выхода на кожу подключичной области закреплен фиксирующим устройством «Perifix». Время наступления сенсорной и моторной блокады правого предплечья и кисти составило 25 минут. Длительность оперативного вмешательства составило 80 минут. Оперативное вмешательство пациентка перенесла удовлетворительно. Послеоперационное обезболивание проводилось в виде продленной блокады лучевого нерва в течение четырех суток путем введения раствора ропивакаина 2 мг/мл - 3 мл/час (6 мг/час) через просвет установленного к лучевому нерву катетера. Смена фиксирующей наклейки на устройстве «Perifix» на следующие сутки после операции. Через четверо суток после операции перед удалением катетера адгезивные свойства фиксирующего устройства не нарушены, дислокация катетера составила 0 мм, что говорит об отсутствии дислокации. Во время проведения послеоперационного обезболивания оценивался уровень боли по визуальной аналоговой шкале (ВАШ) боли. Уровень боли по ВАШ составил от 0 см до 2 см, что оценивается как слабая боль. Качество послеоперационного обезболивания было хорошее. В дальнейшем пациентке не проводилось обезболивание. Пациентка вертикализирована через 2 часа после операции. Послеоперационный период протекал без осложнений. На 6 сутки больная выписана на амбулаторное лечение у травматолога.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ продленной блокады лучевого нерва, срединного нерва и локтевого нерва из подмышечного доступа | 2024 |
|
RU2822814C1 |
| Способ фиксации катетера под кожей подключичной области при продленной блокаде плечевого сплетения | 2023 |
|
RU2806484C1 |
| Способ проведения продленной блокады плечевого сплетения надключичным доступом | 2022 |
|
RU2797299C1 |
| Способ продленной блокады плечевого сплетения из подключичного доступа с фиксацией катетера под кожей передней грудной стенки | 2023 |
|
RU2814762C1 |
| Способ фиксации катетера под кожей передней грудной стенки при проведении продленной блокады плечевого сплетения | 2023 |
|
RU2808912C1 |
| Способ продленной блокады бедренного нерва | 2023 |
|
RU2807883C1 |
| СПОСОБ БЛОКАДЫ ПЛЕЧЕВОГО СПЛЕТЕНИЯ | 2009 |
|
RU2414251C1 |
| Способ оценки степени наружной дислокации катетера для продленной блокады плечевого сплетения | 2023 |
|
RU2800896C1 |
| СПОСОБ УЛЬТРАЗВУК-АССИСТИРОВАННОЙ БЛОКАДЫ ПРИ АРТРОСКОПИЧЕСКИХ ОПЕРАТИВНЫХ ВМЕШАТЕЛЬСТВАХ НА ПЛЕЧЕВОМ СУСТАВЕ | 2016 |
|
RU2645639C2 |
| СПОСОБ ДОСТУПА ДЛЯ БЛОКАДЫ ПЛЕЧЕВОГО СПЛЕТЕНИЯ | 2006 |
|
RU2289433C1 |
Изобретение относится к области медицины, а именно к анестезиологии и интенсивной терапии. Проводят ультразвуковую визуализацию анатомических структур в области подмышечной ямки на стороне блокируемой конечности, поиск подмышечной артерии, подмышечной вены, лучевого нерва, двуглавой и трехглавой мышц плеча, клювовидно-плечевой мышцы плеча и плечевой кости. Выполняют местную анестезию кожи и подкожной жировой клетчатки раствором лидокаина 5 мг/мл в количестве 5,0 мл в месте доступа к лучевому нерву. Выполняют разрез кожи и подкожной жировой клетчатки размером 3 мм, в который вводят проводниковую иглу для спинальных игл с наружным диаметром 0,9 мм в области подмышечной ямки по передней подмышечной линии. Расширяют рану хирургическим зажимом типа «москит». Под ультразвуковым контролем проводниковую иглу Туохи с наружным диаметром 1,3 мм и размером 80 мм из этой раны проводят через двуглавую и клювовидно-плечевую мышцы. Подводят дистальный конец иглы в точку, расположенную между лучевым нервом и фасцией трехглавой мышцы. В пространство, расположенное между лучевым нервом и фасцией трехглавой мышцы, под ультразвуковым контролем вводят раствор натрия хлорида 9 мг/мл – 10,0 мл, тем самым проводят гидропрепаровку периневрального пространства лучевого нерва. Через просвет проводниковой иглы Туохи проводят в пространство, расположенное между лучевым нервом и фасцией трехглавой мышцы, катетер для продленной блокады лучевого нерва с наружным диаметром 0,85 мм и внутренним диаметром 0,45 мм на расстояние 15 мм от дистального конца проводниковой иглы Туохи. Извлекают проводниковую иглу Туохи. Проводят эту иглу через латеральный край кожной раны, предварительно сместив катетер для продленной блокады лучевого нерва к медиальному краю кожной раны, под кожей подключичной области в направлении к грудино-ключичному сочленению на расстояние 70 мм до выхода дистального конца проводниковой иглы на поверхность кожи, сформировав тем самым подкожный канал. Спинальную иглу с карандашной заточкой дистального конца с наружным диаметром 0,5 мм и длинной 103 мм проводят через просвет проводниковой иглы Туохи со стороны ее дистального конца к проксимальному концу. Проводниковую иглу Туохи извлекают из-под кожи подключичной области. Соединяют проксимальный конец катетера для продленной блокады лучевого нерва с дистальным концом спинальной иглы, расположенной в подкожном канале подключичной области, путем проведения дистального конца спинальной иглы в просвет проксимального конца катетера для продленной блокады лучевого нерва на расстояние 3 мм, удерживая дистальный конец спинальной иглы зажимом типа «москит». Извлекают спинальную иглу с фиксированным на ней катетером для продленной блокады лучевого нерва из-под кожи подключичной области, расположив катетер для продленной блокады лучевого нерва в подкожном канале подключичной области. Проксимальный конец катетера соединяют с помощью коннектора с антибактериальным фильтром, который с помощью фиксатора антибактериального фильтра крепится на коже подключичной области, на противоположной блокированной конечности стороне. В месте выхода катетера на кожу подключичной области формируют петлю катетера размером 15 мм в диаметре, которую крепят к коже фиксирующим устройством «Perifix». Катетер для продленной блокады лучевого нерва и закрепленный на коже антибактериальный фильтр, соединенный с катетером для продленной блокады лучевого нерва, накрываются асептической пластырной наклейкой. Под ультразвуковым контролем вводят раствор местного анестетика через просвет катетера в периневральное пространство, расположенное между лучевым нервом и фасцией трехглавой мышцы. Способ позволяет провести продленную аналгезию при лечении острых и хронических болевых синдромов в зоне иннервации лучевого нерва из подмышечного доступа, провести анестезиологическое обеспечение при оперативных вмешательствах на верхней конечности, осуществить надежную фиксацию катетера для продленной блокады лучевого нерва. 14 ил., 1 пр.
Способ проведения продленной блокады лучевого нерва из подмышечного доступа, включающий проведение ультразвуковой визуализации анатомических структур в области подмышечной ямки на стороне блокируемой конечности, поиск подмышечной артерии, подмышечной вены, лучевого нерва, двуглавой и трехглавой мышц плеча, клювовидно-плечевой мышцы плеча и плечевой кости, выполнение местной анестезии кожи и подкожной жировой клетчатки раствором лидокаина 5 мг/мл в количестве 5,0 мл в месте доступа к лучевому нерву, далее выполняют разрез кожи и подкожной жировой клетчатки размером 3 мм, в который вводят проводниковую иглу для спинальных игл с наружным диаметром 0,9 мм в области подмышечной ямки по передней подмышечной линии, далее расширяют эту рану хирургическим зажимом типа «москит», после чего под ультразвуковым контролем проводниковую иглу Туохи с наружным диаметром 1,3 мм и размером 80 мм из этой раны проводят через двуглавую и клювовидно-плечевую мышцы, подводя дистальный конец иглы в точку, расположенную между лучевым нервом и фасцией трехглавой мышцы, далее в пространство, расположенное между лучевым нервом и фасцией трехглавой мышцы, под ультразвуковым контролем вводят раствор натрия хлорида 9 мг/мл – 10,0 мл, тем самым проводят гидропрепаровку периневрального пространства лучевого нерва, далее через просвет проводниковой иглы Туохи проводят в пространство, расположенное между лучевым нервом и фасцией трехглавой мышцы, катетер для продленной блокады лучевого нерва с наружным диаметром 0,85 мм и внутренним диаметром 0,45 мм на расстояние 15 мм от дистального конца проводниковой иглы Туохи, после чего извлекают проводниковую иглу Туохи и проводят эту иглу через латеральный край кожной раны, предварительно сместив катетер для продленной блокады лучевого нерва к медиальному краю кожной раны, под кожей подключичной области в направлении к грудино-ключичному сочленению на расстояние 70 мм до выхода дистального конца проводниковой иглы на поверхность кожи, сформировав тем самым подкожный канал, далее спинальную иглу с карандашной заточкой дистального конца с наружным диаметром 0,5 мм и длинной 103 мм проводят через просвет проводниковой иглы Туохи со стороны ее дистального конца к проксимальному концу, после чего проводниковую иглу Туохи извлекают из-под кожи подключичной области, соединяют проксимальный конец катетера для продленной блокады лучевого нерва с дистальным концом спинальной иглы, расположенной в подкожном канале подключичной области, путем проведения дистального конца спинальной иглы в просвет проксимального конца катетера для продленной блокады лучевого нерва на расстояние 3 мм, удерживая дистальный конец спинальной иглы зажимом типа «москит», извлекают спинальную иглу с фиксированным на ней катетером для продленной блокады лучевого нерва из-под кожи подключичной области, расположив катетер для продленной блокады лучевого нерва в подкожном канале подключичной области, далее проксимальный конец катетера соединяют с помощью коннектора с антибактериальным фильтром, который с помощью фиксатора антибактериального фильтра крепится на коже подключичной области, на противоположной блокированной конечности стороне, после чего в месте выхода катетера на кожу подключичной области формируют петлю катетера размером 15 мм в диаметре, которую крепят к коже фиксирующим устройством «Perifix», далее сам катетер для продленной блокады лучевого нерва и закрепленный на коже антибактериальный фильтр, соединенный с катетером для продленной блокады лучевого нерва, накрываются асептической пластырной наклейкой, далее под ультразвуковым контролем вводят раствор местного анестетика через просвет катетера в периневральное пространство, расположенное между лучевым нервом и фасцией трехглавой мышцы.
| Способ продленной блокады плечевого сплетения из подключичного доступа с фиксацией катетера под кожей передней грудной стенки | 2023 |
|
RU2814762C1 |
| US2009312690 A1, 17.12.2009 | |||
| Самандаров В.Х | |||
| Местная анестезия / Анестезиология и реаниматология: Руководство, Под ред | |||
| Ю.С.Полушина | |||
| - СПб.: "ЭЛБИ-СПб", 2004 | |||
| ПЛУГ С ВРАЩАЮЩИМИСЯ РАБОЧИМИ ПОВЕРХНОСТЯМИ | 1925 |
|
SU432A1 |
| Ямщиков О | |||
| Н | |||
| и др | |||
| / Продлённая плексусная блокада при оперативных вмешательствах на верхних конечностях // Вестник Авиценны | |||
| Электромагнитный прерыватель | 1924 |
|
SU2023A1 |
| Очаг для массовой варки пищи, выпечки хлеба и кипячения воды | 1921 |
|
SU4A1 |
| Neal JM et.al./ | |||
Авторы
Даты
2024-08-28—Публикация
2023-11-27—Подача